Artículo 5°-Rige a partir de su publicación en el
diario oficial La Gaceta.
Dado en la
Presidencia de la República. San José, a los veintiséis días del mes de enero
del dos mil veintidós.
DIRECCIÓN DE SERVICIOS DE SALUD
Unidad de Armonización de los Servicios de Salud
NORMA NACIONAL PARA DETECCIÓN TEMPRANA,
DIAGNÓSTICO, TRATAMIENTO Y SEGUIMIENTO
OPORTUNO DEL CÁNCER DE PRÓSTATA
EN COSTA RICA
Enero 2020
1. Abreviaturas. Cuando en esta Norma, se haga
referencia a los símbolos y términos abreviados siguientes, se entenderá:
1. APE: Antígeno prostático específico.
2. BTR: Biopsia transrectal de próstata.
3. CPB: Crecimiento prostático benigno.
4. CSP: Cuestionario de Síntomas Prostáticos.
5. EGO: Examen general de orina.
6. RMN: Resonancia magnética nuclear.
7. SINAVE: Sistema Nacional de Vigilancia
Epidemiológica.
8. STUI: Síntomas del tracto urinario inferior.
9. TNM: Tumor, ganglios, metástasis (por sus
siglas en inglés).
10. TR: Tacto rectal.
11. VAPE: Velocidad del APE.
2. Conceptos y definiciones.
1. Acompañamiento emocional: A la atención que
se proporciona a los hombres con cáncer de próstata ante las posibles implicaciones
emocionales, adaptativas y psicosociales que puedan manifestaren las etapas de
diagnóstico, tratamiento y posterior al tratamiento, a fin de que puedan
afrontar efectivamente la enfermedad, estén en posibilidad de tomar las mejores
decisiones y preserven o mejor en su calidad de vida.
2. Andrógenos: A las hormonas esteroideas
producidas en el testículo, corteza suprarrenal y ovario. Las principales son
la testosterona, dihidrotestosterona y la androstenediona; éstas se
biotransforman en estrógenos en el tejido adiposo periférico.
3. Antígeno prostático específico (APE): A la
glucoproteína sintetizada en las células epiteliales de la próstata, cuya
función es la licuefacción del semen eyaculado y permitir el medio adecuado
para que los espermatozoides se movilicen libremente; su producción depende de
la presencia de andrógenos y sus niveles en sangre pueden modificarse en
relación con el volumen prostático.
4. Biopsia de próstata: A la extracción de
varios fragmentos del tejido de la próstata, por diferentes vías y
procedimientos con fines diagnósticos.
5. Biopsia transrectal de próstata (BTR): A la
toma de un fragmento de tejido prostático por vía rectal utilizando una aguja,
con el apoyo de un transductor de ultrasonido.
6. Cáncer de Próstata (CaP): Al tejido que se
caracteriza por crecimiento celular desordenado a nivel de las glándulas y del
estroma prostático, con capacidad de producir metástasis.
7. Consejería: Al proceso de análisis y
comunicación personal entre el o la prestadora de servicios de salud y la
población usuaria, mediante la cual se le proporciona información, orientación
y apoyo educativo, tomando en cuenta su situación y sus roles de género, con el
fin de posibilitar la toma de decisiones voluntarias, conscientes e informadas
acerca de las actividades de detección, diagnóstico y tratamiento del
crecimiento prostático benigno y del cáncer de próstata, según sea el caso.
8. Consentimiento informado: Al proceso
continuo y gradual que se da entre los profesionales de la salud y el paciente
y que se consolida en un documento escrito signado por el paciente o su
representante legal o familiar más cercano en vínculo, mediante los cuales se
acepta un procedimiento médico o quirúrgico con fines diagnósticos,
rehabilitatorios, paliativos o de investigación una vez que se ha recibido
información de los riesgos y beneficios esperados.
9. Crecimiento prostático benigno (CPB): Se
entiende como el incremento en el tamaño y/o el número de células del estroma y
el epitelio de la próstata.
10. Diagnóstico temprano: A la sensibilización
(por parte del público o de los profesionales de la salud) de los primeros
signos y síntomas del cáncer para facilitar el diagnóstico antes de que avance
la enfermedad.
11. Factor de riesgo: A la característica o circunstancia
personal, ambiental o social de los individuos o grupos, asociada con un
aumento de la probabilidad de ocurrencia de un daño.
12. Incidencia: Al número de casos nuevos de
una enfermedad o daño, ocurridos en una población, lugar y tiempo determinados.
13. Manejo integral: A la atención sanitaria de
la persona basada en la persona mediante la identificación y manejo de los
determinantes individuales y familiares para conservar la salud, evitar o
retrasar el desarrollo de enfermedades y, en su caso, las metas del
tratamiento, el manejo no farmacológico y farmacológico, la educación del
paciente, el seguimiento médico y la vigilancia de complicaciones.
14. Morbilidad: Al número de personas enfermas
o el número de casos de una enfermedad en relación con la población en que se
presentan en un lugar y tiempo determinado.
15. Neoplasia o tumor: A la proliferación
celular de carácter tumoral.
16. Perspectiva o enfoque de género: A la
metodología y los mecanismos que permiten identificar, cuestionar y valorar la
discriminación, desigualdad y exclusión de las mujeres, que se pretende
justificar con base en las diferencias biológicas entre mujeres y hombres, así
como las acciones que deben emprenderse para actuar sobre los factores de
género y crear las condiciones de cambio que permitan avanzar en la
construcción de la igualdad de género.
17. Profesionales de la salud: Al personal que
ejerce actividades profesionales en el campo de la medicina, odontología,
veterinaria, biología, bacteriología, enfermería, trabajo social, química,
psicología, optometría, ingeniería sanitaría, nutrición, dietología, patología
y sus ramas, y las demás que establezcan las disposiciones aplicables, que
requieren los títulos profesionales o certificados de especialización que hayan
sido legalmente expedidos y registrados por las autoridades educativas
competentes, de conformidad con el artículo 79 de la Ley N° 5395 del 30 de
octubre de 1973 "Ley General de Salud".
18. Pronóstico: Al juicio hipotético acerca de
la terminación, grado de afectación y secuelas probables de una enfermedad en
un individuo determinado.
19. Próstata: Al órgano glandular del aparato
genitourinario masculino, con forma de nuez, ubicada enfrente del recto, debajo
y a la salida de la vejiga urinaria.
20. Prostatectomía Radical (PR): A la
extirpación quirúrgica (abierta, laparoscópica o robótica) de la glándula
prostática, con las vesículas seminales y linfadenectomía pélvica bilateral.
21. Riesgo: A la posibilidad o probabilidad de
que suceda un padecimiento o enfermedad en un periodo concreto.
22. Tacto rectal (TR): Al examen de exploración
clínica que consiste en evaluar de manera digital el tono del esfínter anal,
así como la consistencia de la próstata, estimación del volumen, la superficie,
bordes, dolor y temperatura de la próstata.
23. Tamizaje: A la aplicación sistemática de
una prueba de detección en una población presumiblemente asintomática. Su
objetivo es identificar individuos con una anormalidad indicativa de un cáncer
específico. Estas personas requieren investigación adicional.
24. Tamizaje oportunista: A la aplicación no
sistemática de pruebas de detección en los servicios de salud rutinarios.
25. Tratamiento conservador: A la vigilancia
activa de determinados pacientes que por sus comorbilidades y esperanza de vida
no son candidatos a tratamiento radical y aquellos que reciben sólo tratamiento
médico.
26. Tratamiento hormonal: Al uso de hormonales
(antiandrógenos, agonistas o antagonistas de la hormona liberadora de hormona
luteinizante, andrógenos), con la finalidad terapéutica.
27. Tratamiento
radical: Al que se lleva a cabo por medio de cirugía, radioterapia externa
o braquiterapia que ofrece la posibilidad de curación en CaP localizado.
3. Justificación. Según datos de la Sociedad Americana
Contra el Cáncer de Estados Unidos, el cáncer de próstata es el más común
después del cáncer de piel. Este tipo de cáncer es común principalmente en los
hombres de etnia negra y en aquellos de edad avanzada; aproximadamente 6 de
cada 10 casos se diagnostican en hombres de 65 años o más.
Sin embargo, a pesar de que el cáncer de próstata
puede ser una enfermedad grave, la mayoría de los hombres diagnosticados no
mueren por esta enfermedad. De hecho, en los Estados Unidos, más de 2.9
millones de hombres diagnosticados con este tipo de cáncer sobreviven.
En Costa Rica, según el Registro Nacional de Tumores
del Ministerio de Salud, para el sexo masculino las localizaciones de cáncer
más frecuentes de acuerdo con su incidencia (tasa ajustada por cada 100.000
hombres) para el año 2012 fueron: piel (49,48), próstata (44,92), estómago
(17,26), colon (8,36), pulmón (7,25) y sistema hematopoyético
reticuloendotelial (6,81).
Para el 2015, las tasas ajustadas por cada 100.000
hombres fueron: piel (63,46), próstata (41,65), estómago (17,05), colon
(10,45), pulmón (6,15) y sistema hematopoyético reticuloendotelial (6,27).
Tal y como se indica en comparación con el 2012, hubo
una pequeña disminución en la tasa de incidencia por cáncer de próstata en
comparación con el 2015, sin embargo, el cáncer de próstata sigue siendo la
segunda causa de muerte después del cáncer gástrico.
Al analizar la distribución geográfica de la
incidencia de este tipo de cáncer en el año 2012, las provincias con mayor
incidencia fueron Cartago, con una tasa ajustada de 58,7 casos nuevos por
100.000 hombres, seguida de la provincia de San José, con 52,79, y en tercer
lugar Alajuela con una tasa de 41.
Este mismo análisis para el año 2015 indica que las
provincias con mayor incidencia fueron San José, con una tasa ajustada de 53,00
casos nuevos por 100.000 hombres, seguida de la provincia de Alajuela, con
43,74, y en tercer lugar Cartago con una con una tasa de 34,29.
Para la actualización de los datos se puede referir a
la página web del Ministerio de Salud: https://www.
ministeriodesalud.go.cr/index.php/vigilancia-de-la-salud/
estadisticas-y-basesde-datos/estadisticas/estadistica-de-cancer-registro-nacional-tumores
Según los resultados ha habido en los últimos años un
cambio en la incidencia a nivel geográfico, puesto que San José ocupó el primer
lugar, seguido de Alajuela y finalmente Cartago (que era para el 2012 el que
mayor incidencia presentó).
Al analizar la mortalidad por tumores malignos en
hombres para el 2017, se observa que el cáncer de próstata sigue siendo la
segunda causa de muerte en varones, con 365 varones confirmados y una tasa de
14.62, manteniéndose en primer lugar el de estómago, con 406 casos y una tasa
de 16.27.
Costa Rica, al igual que los demás países, está experimentando
el inicio de un envejecimiento de la población, que representa un reto
importante para el Sistema Nacional de Salud, ya que aumentará la demanda de
atención médica y requerirá de acciones de atención específicas, para atender
las nuevas necesidades de esta población. Es por ello, que se está invirtiendo
en crear políticas y normas de atención como ésta, con las cuales se espera la
detección temprana y en caso de diagnóstico de cáncer, garantizar el
tratamiento y manejo integral para todos los hombres en condiciones de igualdad
y calidad.
4. Objetivo. Establecer los lineamientos de
salud pública que deben cumplir los servicios de salud en el territorio
nacional, con el fin de garantizar el acceso, la calidad, la igualdad y la
equidad, en la detección, diagnóstico, tratamiento, control y seguimiento del
cáncer de próstata en Costa Rica.
5. Ámbito de aplicación. Esta norma es de
aplicación obligatoria a todos los servicios de salud públicos, privados y
mixtos que presten servicios de atención de salud relacionados con la
detección, diagnóstico, tratamiento y seguimiento del cáncer de próstata, en
todo el territorio nacional.
6. Actualización. La presente norma deberá ser
revisada cada 5 años y en caso de ser necesario se deberán realizar los ajustes
pertinentes.
7. Lineamientos.
Detección temprana.
7.1 El profesional de salud debe informarle a la
persona sobre la evaluación de los factores de riesgo asociados a cáncer de
próstata: edad, etnia, antecedentes familiares, cambios genéticos en pacientes
con edad igual o mayor a 50 años cuando acudan al establecimiento para atención
médica, independientemente del motivo de consulta, así como cuando se realicen
campañas de detección en la comunidad.
7.2 La valoración de personas entre 40 y 50 años no es
rutinaria, salvo si tienen un antecedente familiar (dos o más familiares con
cáncer de próstata o que alguno lo haya presentado antes de los 65 años), etnia
negra, antecedentes de adenocarcinomas metastásicos o letales (ej. Próstata,
mama masculino y femenino, ovario y páncreas), tomando en cuenta posibles
mutaciones genéticas en BRCA.
7.3 A los hombres portadores de una mutación del BRCA
debe ofrecérseles consejo genético.
7.4 La valoración en el servicio de atención médica
incluye el APE y el tacto rectal, que se consideran complementarios y no
excluyentes entre sí. Para realizar el examen de sangre del APE se debe
considerar:
a) 72 horas de abstinencia eyaculatoria.
b) Ausencia de infección urinaria y prostática.
c) Considerar que la elevación del nivel sérico del
APE posterior al tacto rectal no es clínicamente significativa, por lo cual no
debe postergar la realización del examen de sangre.
d) La periodicidad de realización del antígeno
prostático específico y el tacto rectal, salvo que se indique lo contrario por
el especialista en urología, es anual.
7.5 Para efectos de esta norma, el nivel establecido
como límite superior del APE es de 3.0 ng/mL, en ausencia de factores que
puedan alterarlo (tanto hacia abajo como hacia arriba).
7.6 Los medicamentos que pueden disminuir el nivel
sérico del APE son los inhibidores de 5 alfa reductasa (finasteride y
dutasteride), utilizados tanto en el tratamiento de la hiperplasia prostática
como de la alopecia androgenética.
7.7 Las condiciones que pueden elevar el APE no
tumorales son las siguientes:
a) Infecciones del tracto urinario, incluyendo
prostatitis.
b) La hiperplasia prostática benigna.
c) Retención aguda de orina y presencia de sonda
uretral.
d) Biopsia de próstata en los últimos 30 días.
e) Cirugía reciente de próstata en los últimos 30
días.
f)
Eyaculación en las 72 horas previas al examen.
7.8 El médico puede considerar el examen físico de la
próstata mediante el tacto rectal (TR), con el fin de valorar las
características físicas de la glándula. Los hallazgos que pueden considerarse
como sospechosos de malignidad en el tacto rectal son los siguientes:
a) Aumento de consistencia.
b) Presencia de nódulos.
c) Borramiento del borde de la glándula.
d) Asimetría.
7.9 Al momento de interpretar el APE, se espera que
los valores estén reportados por debajo de 3.0 ng/mL. Si la persona NO tiene
signos o síntomas de infección urinaria o prostatitis, no es necesario darle un
esquema empírico de antibiótico. En este caso, se recomienda esperar entre 8 y
12 semanas y repetir el examen.
7.10 En el escenario de infección urinaria o
prostática, se administra el tratamiento correspondiente y se repite el examen
8 semanas después. Si el resultado del 2º antígeno es mayor o igual a 3.0
ng/mL, debe referirse a urología. Si el antígeno de confirmación es menor a 3.0
ng/mL (y cae dentro del rango establecido como normal) entonces se recomienda
repetirlo en un plazo menor a seis meses.
7.11 Para interpretar el APE se debe contar con un
valor total cuantitativo. No son aceptables los términos "positivo o negativo"
y tampoco "normal o anormal".
7.12 La persona que tiene dos determinaciones del APE
superiores a 3.0 ng/mL (separadas 8 a 12 semanas entre sí) es sujeto de pruebas
de confirmación diagnóstica.
7.13 La interpretación correcta del APE también debe
tomar en cuenta los valores basales de cada persona y el seguimiento a lo largo
de los años, de tal forma que si se verifica un aumento mayor a 0.4 ng/mL/ año,
en al menos 3 determinaciones anuales consecutivas, también es sujeto a pruebas
de confirmación diagnóstica.
7.14 La persona
que sea sujeto de pruebas de confirmación diagnóstica como biopsia de próstata
debe ser valorado inicialmente por un médico especialista en urología, que
determinará la necesidad del procedimiento y la prioridad.
7.15 No se recomienda la detección con APE de forma
rutinaria en hombres de 70 años o más o aquellos con una esperanza de vida de
menos de 10 años, porque no hay evidencia que justifique un beneficio real de
someter a este grupo de pacientes a su valoración prostática. La decisión de
hacer el APE debe ser individualizada, valorando riesgo - beneficio de cada
persona en particular.
7.16 Los profesionales de la salud deben consignar en
el documento médico o expediente de salud que se le informó a la persona sobre
la detección temprana de patologías prostáticas.
7.17 Se considera detección integral positiva cuando
al menos uno de los siguientes parámetros está alterado:
a) TR normal.
b) APE cuantitativo menor de 3.0 ng/ml.
7.18 Estadiaje - En el momento en el que ya está hecha
la biopsia de próstata y el hallazgo es positivo por cáncer de próstata, el
médico debe hacer el correspondiente estadiaje clínico del mismo y reportarlo
al momento del diagnóstico, según las tablas de grupos de riesgo de ISUP, según
punto 7.19 y del TNM, según punto 7.20, de acuerdo con sus versiones más
actualizadas.
7.19 Tabla de grupos de riesgo según ISUP (Sociedad
Internacional de Patología Urológica) - 2014 en adelante y la clasificación
según el estadiaje.
|
Grado ISUP |
Puntuación de Gleason |
|
1 |
6 |
|
2 |
3 + 4 = 7 |
|
3 |
4 + 3 = 7 |
|
4 |
4 + 4 = 8 3 + 5 = 8 5 + 3 = 8 |
|
5 |
9 -10 |
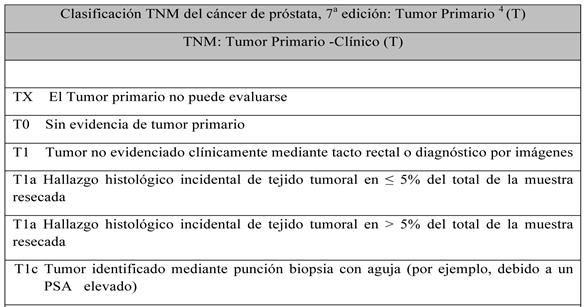
7.20
Clasificación TNM del cáncer de próstata.

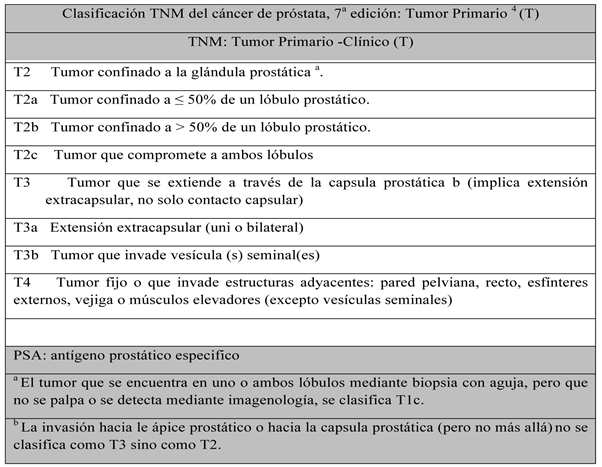
8. Diagnóstico.
8.1 La persona que vaya a ser sujeto a pruebas de
confirmación diagnóstica como biopsia de próstata debe ser valorado
inicialmente por un médico especialista en urología, que determinará la
necesidad del procedimiento y la prioridad para asignarle una cita de
valoración o programación de biopsia. El plazo no debe superar los tres meses.
8.2 Las herramientas diagnósticas principales
utilizadas para buscar datos de la existencia de un cáncer de próstata (CaP)
son el tacto rectal y la concentración sérica de APE.
8.3 Las indicaciones para la realización de la biopsia
por parte de un médico especialista debidamente entrenado en el procedimiento
son:
a) Tacto rectal sospechoso de malignidad de acuerdo
con los parámetros establecidos y/o
b) APE mayor o igual a 3.0 ng/mL, en ausencia de
patología benigna justificada.
8.4 La biopsia debe ser hecha con guía
ultrasonográfica como mínimo y es válido el uso de las biopsias tipo "fusión"
para emplear la combinación del ultrasonido y la resonancia magnética nuclear.
Los centros donde se vayan a tomar las biopsias deben tener la correspondiente
habilitación vigente por parte del Ministerio de Salud.
8.5 El diagnóstico definitivo se basa en la presencia
de células malignas en muestras de biopsia o piezas quirúrgicas de próstata por
parte del médico patólogo.
8.6 Si el resultado histopatológico es CaP, la persona
debe ser referida para tratamiento y manejo por el médico urólogo en primera
instancia.
8.7 Ante una primera biopsia negativa con antígenos
elevados de forma persistente, queda a criterio del médico urólogo la
realización de biopsias subsecuentes y la vigilancia del paciente.
9. Tratamiento y manejo.
9.1 La persona o su representante legal, una vez hecho
el diagnóstico de cáncer de próstata, tiene el derecho a recibir toda la
información relacionada al manejo y tratamiento de su enfermedad, incluyendo
las alternativas disponibles en el país, además de sus posibles efectos
secundarios o secuelas. Esto debe quedar consignado en el expediente clínico de
la persona, sea físico o electrónico. En los lugares donde se realicen sesiones
clínicas, esta nota debe quedar también consignada en el expediente, físico o
electrónico.
9.2 El médico especialista debe evaluar a la persona
referida de manera integral, para la confirmación del diagnóstico y con ello
establecer un plan de manejo, así como valorar complicaciones asociadas a la
patología de base.
9.3 Previo al
inicio del tratamiento para su cáncer de próstata se requiere el consentimiento
informado por parte de la persona o su representante legal.
9.4 El monitoreo del tratamiento debe ser hecho por el
médico especialista a cargo de aplicarlo, para verificar su eficacia y
respuesta clínica de la persona. De acuerdo con el estadiaje de la enfermedad,
los especialistas que pueden involucrarse en el manejo del caso son el cirujano
urólogo, el radioterapeuta, el oncólogo médico y el médico de cuidado
paliativo. La persona debe tener acceso a otros profesionales en caso de ser
necesarios.
10. Seguimiento.
10.1 El médico a cargo de suministrar el tratamiento
al paciente debe informarle cómo va a ser su seguimiento y los responsables de
llevarlo a cabo. Esto debe quedar consignado en el expediente clínico.
10.2 En cualquier etapa de su proceso de atención del
cáncer de próstata, la persona tiene derecho a solicitar una segunda opinión.
Debe tener las facilidades respectivas.
11. Paliación.
11.1 Los especialistas involucrados en el manejo del
caso deben decidir el momento de inicio de algún tratamiento paliativo, tan
pronto como sea necesario.
11.2 Los cuidados paliativos permiten mejorar la
calidad de vida de las personas a través de la reducción del sufrimiento físico
y emocional. Es muy importante el manejo del dolor y el control de síntomas,
así como habilidades de comunicación y otros aspectos psicológicos y éticos en
el paciente con cáncer. Esta norma queda sujeta a los siguientes decretos:
a) Decreto Ejecutivo N° 29561-S. Manual de control del
dolor y sus actualizaciones.
b) Decreto Ejecutivo N° 34560-S Manual de normas de
habilitación de establecimientos que brindan atención y cuidados paliativos que
brindan atención domiciliar y ambulatorio y sus actualizaciones.
12. Disposiciones generales.
12.1 El Estado debe garantizar que los servicios de
salud provean atención integral en salud y tratamiento oportuno a todas las
personas con cáncer que requieran atención médica.
12.2 Los médicos encargados de la detección y
tratamiento de cáncer de próstata deben tener la formación respectiva y
deberían participar en actividades de educación médica continua en el tema.
12.3 Los profesionales de la salud de los
establecimientos del Sistema Nacional de Salud, deberán fomentar las acciones
encaminadas a informar a la población de las acciones disponibles para la
detección de cáncer de próstata, el tamizaje individualizado con el propósito fundamental
de realizar un diagnóstico y tratamiento oportuno.
12.4 Los establecimientos del Sistema Nacional de
Salud, a través de los departamentos de capacitación, deben impulsar acciones
de educación continua para los profesionales de salud sobre la detección
integral, el diagnóstico oportuno y el tratamiento adecuado del CaP.
12.5 Los profesionales de la salud deben proporcionar
a la persona la información y orientación, tomando en cuenta la situación y rol
de género, con el fin de facilitar la toma de decisión voluntaria, consciente e
informada, referente a la importancia de tamizaje individual, el diagnóstico
temprano y tratamiento del CaP.
Este mensaje
debe darse en un lenguaje acorde con el nivel educativo y socioeconómico de la
persona, garantizando que sea comprensible.
12.6 La consejería de CaP que brinden los
profesionales de la salud a los hombres, debe impartirse con imparcialidad y
prestarse con absoluto respeto a los derechos humanos, condiciones
psicológicas, derechos sexuales y reproductivos de las personas.
La consejería será de carácter privado y confidencial
para que se aliente la expresión con absoluta confianza y libertad.
12.7 Se le debe aclarar todas las dudas por parte del
personal de salud y las inquietudes acerca de los temores, mitos o creencias
que se pueden presentar en el CaP.
12.8 Se debe respetar la decisión, el consentimiento o
denegación del paciente, a fin de que se realicen las intervenciones necesarias
para su tratamiento. En el caso de que el hombre no acepte el tratamiento
ofrecido, tiene derecho a ser informado sobre otras modalidades de tratamiento
o denegarlo completamente.
12.9 En el caso de que el hombre haya denegado
inicialmente un determinado tratamiento, no necesariamente debe ser dado de
alta ni tampoco se le puede negar atención médica subsecuente.
12.10 Dentro del abordaje integral de la persona con
cáncer de próstata y su familia, la salud mental debe ser evaluada por los
profesionales de salud previamente capacitados.
13. Evaluación de la norma.
13.1El Ministerio de Salud desarrollará la metodología
para el monitoreo y evaluación de la implementación progresiva de esta norma en
los servicios de salud y como parte de dicho monitoreo, desarrollará estudios
para la identificación de barreras de acceso de las personas a los servicios de
salud, a la vez que liderará acciones que permitan la reducción de estas
barreras de acceso.
13.2 El
Ministerio de Salud ejecutará la vigilancia de la salud pública en relación con
los indicadores de tal modo que se cuente con información estadística
actualizada y de calidad a nivel local, regional y nacional para la toma de
decisiones orientadas a la salud de la población.