Nº 42878-MP-MDHIS
EL PRESIDENTE DE LA
REPÚBLICA,
LA MINISTRA DE LA
PRESIDENCIA Y
EL MINISTRO DE
DESARROLLO HUMANO E INCLUSIÓN SOCIAL
En uso de
las facultades y atribuciones que les confieren los artículos 140, inciso 3),
8), 18), 20) y 146 de la Constitución Política y los artículos 25, 27 inciso
1), 28 inciso 2), acápite b) de la Ley General de la Administración Pública Nº
6227 del 02 de mayo de 1978; y el Reglamento Orgánico del Poder Ejecutivo,
Decreto Ejecutivo Nº 41187-lvfP-MIDEPLAN del 20 de junio de 2018,
CONSIDERANDO:
l. Que la
Constitución Política en sus artículos 50 y 51 establece el deber del Estado de
procurar el mayor bienestar a todos los habitantes del país, y de garantizar la
protección especial a las familias, las personas adultas mayores y las personas
con discapacidad.
II. Que el
Estado costarricense ha suscrito una serie de compromisos y marcos regulatorios
de carácter internacional, regional y nacional que impactan de manera directa
en el desarrollo de las políticas públicas nacionales, en áreas específicas
como envejecimiento y discapacidad, que transversalizan tanto la acción
gubernamental, como la normativa y los compromisos en materia de Derechos
Humanos.
III. Que la
Convención Americana sobre Derechos Humanos en su artículo 5 señala que toda
persona tiene derecho a la integridad física, psíquica y moral, y en su
artículo 7 establece que toda persona tiene derecho a la libertad y la
seguridad personal.
IV. Que la
Convención Interamericana sobre la Protección de Derechos Humanos de las
Personas Mayores, ratificada mediante la Ley 9394 del 8 de setiembre de 2016,
en su artículo 7 reconoce el derecho a la autonomía de las personas mayores
para tornar decisiones, la definición de su plan de vida, a desarrollar una
vida independiente, conforme a sus tradiciones y creencias, en igualdad de
condiciones. Además, señala en su artículo 12 que las personas mayores tienen
derecho a un sistema integral de cuidados que provea la protección y promoción
de la salud, cobertura de servicios sociales, seguridad alimentaria y
nutricional, agua, vestuario y vivienda; que permita que la persona mayor pueda
decidir a permanecer en su hogar y mantener su independencia y autonomía.
Asimismo, este instrumento indica que el Estado debe establecer un marco
regulatorio adecuado para el funcionamiento de los servicios de larga duración,
que permita evaluar y supervisar la situación de la persona adulta mayor.
V. Que la
Convención Interamericana sobre los Derechos de las Personas con Discapacidad,
ratificada mediante Ley Nº 8661 del 19 de agosto de 2008, delinea los derechos
que se comprometen a proteger los Estados para garantizar el goce pleno y la
igualdad de condiciones para las personas con discapacidad, con el fin de
promover el respeto de su dignidad inherente. En su artículo 19, inciso b)
indica que las personas con discapacidad tienen derecho a vivir de forma
independiente y a ser incluidos en la comunidad, y para esto los Estados tienen
que asegurar que las personas cuenten con acceso a una variedad de servicios de
asistencia domiciliaria, residencial y otros de la comunidad incluida la
asistencia personal.
VI. Que la
Ley de Promoción de la Autonomía Personal de las personas con discapacidad, Nº
9379 del 18 de agosto de 2016, tiene como objetivo promover y asegurar a las
personas con discapacidad, el ejercicio pleno y en igualdad de condiciones del
derecho a la autonomía personal. Este instrumento define el derecho a la
autonomía personal como el derecho de todas las personas con discapacidad a
construir su propio proyecto de vida, de manera independiente, controlando,
afrontando, tomando y ejecutando sus propias decisiones en los ámbitos público
y privado.
VII. Que la
Convención Interamericana para la Eliminación de todas las formas de
discriminación contra las personas con discapacidad, aprobada mediante Ley Nº
7948 del 22 de diciembre de 1999, dispone en su artículo tercero que los
Estados se comprometen a adoptar las medidas legislativas, laborales, sociales,
educativas o de cualquier otra índole, necesarias para eliminar la
discriminación de las personas con discapacidad, y en su artículo 3 detalla que
estas medidas incluyen el suministro de servicios globales para asegurar un
nivel óptimo de independencia y de calidad de vida para las personas con
discapacidad.
VIII. Que
en el Consenso de Montevideo sobre Población y Desarrollo, el Estado
costarricense asumió el compromiso de establecer políticas públicas tendientes
a garantizar la calidad de vida, el desarrollo de las potencialidades y los
cuidados de larga duración para personas en situación de dependencia, así como
políticas para cerrar las brechas de género, y superar los obstáculos que
actualmente impiden el desarrollo integral de las mujeres, entre los que se
encuentran la desigualdad
socioeconómica y la
persistencia de la pobreza, la división sexual del trabajo, la desproporciona!
organización del trabajo de los cuidados y los patrones culturales patriarcales.
IX. Que la
Convención sobre la Eliminación de todas las formas de Discriminación contra la
Mujer (CEDA W) establece la necesidad de impulsar medidas en el plano
económico, social, político y cultural para asegurar el pleno desarrollo de las
mujeres y el goce de libertades y derechos en igualdad de condiciones con los
hombres.
X. Que la
Declaración y Plataforma de Acción Beijing fijó la agenda mundial de igualdad
de género, renovando y ratificando en 2015 el compromiso de los Estados en
combatir las limitaciones y obstáculos que enfrentan las mujeres para alcanzar
una participación plena en la sociedad y en igualdad de condiciones respecto a
los hombres.
XI. Que el
Convenio 156 de la Organización Internacional del Trabajo (OIT), denominado
"Convenio sobre la igualdad de oportunidades y de trato entre trabajadores
y trabajadoras con responsabilidades familiares", ratificado por Costa
Rica en el año 2019, y entrado en vigor el 11 de julio de 2020, establece una
serie de obligaciones para los Estados con el fin de brindar oportunidades para
las personas trabajadoras con responsabilidades familiares.
XII. Que el
Decreto Ejecutivo Nº 36607-JvIP del 13 de mayo de 2011 declara de interés
público la conformación y desarrollo de la red de atención progresiva para el
cuido integral de las personas adultas mayores en Costa Rica, con el objetivo
de garantizar el cuido adecuado de las personas adultas mayores.
XIII. Que
el Decreto Ejecutivo Nº 41115 MP-MCM del 06 de marzo de 2018, que oficializa la
Política Nacional para la Igualdad Efectiva entre Mujeres y Hombres 2018-2030
(PIEG 2018-2030), contiene como objetivo de su Eje 2 "promover la
corresponsabilidad
social de los cuidados de personas en situación de dependencia y del trabajo
doméstico no remunerado, que posibilite oportunidades y el ejercicio efectivo
de los derechos humanos de las mujeres".
XIV. Que
mediante la Ley que Crea Sistema Nacional de Información y Registro Único de
Beneficiarios del Estado (SINIRUBE), Nº 9137 del 30 de abril de 2013, se crea
una base de datos de cobertura nacional con la información de todas las
personas que requieran servicios, asistencias, subsidios o auxilios económicos,
por encontrarse en situaciones de pobreza o necesidad.
XV. Que los
!2onsejos Regionales de Desarrollo (COREDES) son instancias de promoción del
desarrollo regional económico, social y ambiental, garantizando la
sostenibilidad y el uso racional de los recursos, incorporando la participación
activa y efectiva de la población en la identificación y solución de sus
problemas.
XVI. Que
las circunstancias actuales, caracterizadas por un elevado ritmo de
envejecimiento demográfico, obligan a un nuevo pacto intergeneracional y apelan
al compromiso del Estado Costarricense en tomar decisiones que pongan en el
centro a las personas y su dignidad frente a las adversidades.
XVII. Que
en virtud de lo anterior, se considera oportuno oficializar y declarar de
interés público la "Política Nacional de Cuidados 2021-2031 hacia la
implementación progresiva de un Sistema de apoyo a los cuidados y atención a la
dependencia (PNC 2021-2031) y su Plan de Acción 2021-2023", que tiene por
objetivo ordenar el curso de la acción del Estado costarricense y sus
prioridades, para atender mediante un sistema nacional de cuidados, todos
aquellos requerimientos que tengan las personas dependientes, sus familias y
sus comunidades.
XVIII. Que
el presente decreto no establece ni modifica trámites, requisitos o
procedimientos que el ciudadano deba cumplir, de conformidad con lo que
establece -el artículo 12 del Reglamento a la Ley de Protección al Ciudadano
del Exceso de Requisitos y Trámites Administrativos, por lo que se prescinde
del trámite de control previo establecido por la Dirección de Mejora
Regulatoria del Ministerio de Economía, Industria y Comercio.
POR
TANTO,
DECRETAN:
"OFICIALIZACIÓN Y
DECLARATORIA DE INTERÉS PÚBLICO DE LA POLÍTICA
NACIONAL DE CUIDADOS
2021-2031 HACIA LA IMPLEMENTACIÓN
PROGRESIVA DE UN
SISTEMA DE APOYO A LOS CUIDADOS Y ATENCIÓN A LA
DEPENDENCIA (PNC
2021-2031) Y SU PLAN DE ACCIÓN 2021-2023"
Artículo
1.- Objeto.
Este Decreto tiene por objeto oficializar y declarar de interés público la
Política Nacional de Cuidados 2021-2031 y su plan de acción 2021-2023, las
cuales tienen como objetivo la implementación progresiva de un sistema de
promoción de la autonomía, apoyo a los cuidados y atención a la población en
situación de dependencia. La versión vigente y actualizada de esta Política y
su plan de acción están disponibles en la página web oficial del Instituto
Mixto de Ayuda Social, www.imas.go.cr, mientras que su versión impresa se
mantiene en el archivo institucional de esta institución.
(Nota de Sinalevi: LA presente norma se extrajo del sitio
web del Instituto
Mixto de Ayuda Social y se transcribe a continuación:)


La
formulación de esta política y la elaboración del presente documento contó con
la
asistencia
y cooperación técnica de Banco Interamericano de Desarrollo, División de
Protección
Social y Salud del BID.
Coordinación
técnica general
Francisco
Delgado Jiménez, Viceministro de Desarrollo Humano e Inclusión Social.
Equipo
técnico interinstitucional
Mario
Ruiz Cubillo, CCSS
Mario
Urcuyo Solórzano, CCSS
Susan
Peraza Solano, CCSS
Vilma
García Camacho, CCSS
Karla
Berrocal Saborío, CCSS
Marianita
Dormond Sáenz, CCSS
Emiliana
Rivera Meza, CONAPAM
Alexandra
Villalobos Quesada, CONAPAM
Lizbeth
Barrantes Arroyo, CONAPDIS
Flor
Gamboa Ulate, CONAPDIS
María
Eugenia Salas Mora, CONAPDIS
Sharon
Matamoros Ramírez, IMAS
Verónica
Gamboa Lizano, IMAS
María
José Rodríguez Zúñiga, IMAS
María
Leitón Barquero, IMAS
Keneth
Araya Andrade, IMAS
Gloriana
Carvajal Chang, INA
Randall
Cruz Villalobos, INA
Cristian
Artavia Álvarez, INA
Kattia
Brenes Herrera, INAMU
Marcela
Guerrero Campos, INAMU
Esmeralda
Brittón González, JPS
Julio
Canales Guillén (Q.E.P.D.), JPS
Grettel
Arias Alfaro, JPS
María
Elena Castro Esquivel, Mideplan
José
E. Carvajal Obando, Ministerio de Salud
Cleidy
Monge Cantillo, Ministerio de Salud
Marcos
Solano Chacón, MTSS
Greivin
Hernández González, MTSS
Equipo
asesor del Banco Interamericano de Desarrollo:
Alexander
Chaverri-Carvajal. Consultor Principal.
Adriana
Fernández Calderón. Consultora.
Patricia
Jara Males. Especialista líder de la División de Salud y Protección Social.
Revisión
filológica
Grace
Castillo Navarro
Diseño,
diagramación e ilustraciones
María
Zúñiga Mena


Dedicatoria
TERESITA
AGUILAR MIRAMBELL fue
una cirujana dentista y profesora de ciencias y biología costarricense. Se
destacó como presidenta y directora de la Junta de Pensiones y Jubilaciones del
Magisterio Nacional entre 2001 y 2004, diputada de la República entre 2005 y
2006, y como presidenta de la Junta Rectora del Consejo Nacional de la Persona
Adulta Mayor desde mayo de 2018 hasta octubre de 2020.
De
sonrisa noble y corazón solidario, Teresita fue inspiración por su trabajo como
servidora pública y defensora de los derechos humanos, luchando incansablemente
por la reivindicación de derechos y la dignidad de las personas adultas
mayores. Poetisa de letras inquietas, Teresita imprimió su pensamiento
feminista y visión progresista en textos adelantados a su época.
Esta
Política Nacional de Cuidados, fundamentada en el enfoque de derechos, honra la
vida y reivindica las luchas de personas que, como Teresita, han soñado
despiertas con una Costa Rica grande, igualitaria e inclusiva, que garantice
plenamente derechos sociales a toda su población, y que deja atrás las brechas
de equidad existentes entre mujeres y hombre. A su memoria y obra sea dedicada
esta política.
"Mujer"
Estoy
haciendo un surco
para
que puedas transitar, hermana,
semilla
prodigiosa.
Estoy
haciendo un surco
en
esta árida tierra
que
nunca antes tuvo
huella
tuya.
Estoy
haciendo marcas
que
indicarán la ruta
y
tú sabrás seguirlas
para
encontrar lo mismo
que
yo busco.
Este
trillo está abierto
y
mis pies se llenaron
de
abrojos y espinas
para
dejarlo limpio
y
que tú puedas.
convertirlo en camino.
Contenidos
Siglas
y abreviaturas 10
Presentación
12
Introducción
15
Capítulo
1. Justificación 16
Capítulo
2. Antecedentes: Trayectoria hacia una
Política
de Apoyo a los Cuidados y Atención a la Dependencia 24
▪
Modalidad de hospital de día y visita domiciliar en la CCSS (2007) 25
▪
Manual de criterios técnicos de la Junta de Protección Social 26
▪
Política Nacional de Envejecimiento y Vejez 2011-2021 26
▪
Decreto 36607-MP que declara de interés público la conformación y desarrollo de
la Red de Atención Progresiva para el Cuido Integral de las Personas Adultas
Mayores en Costa Rica 27
▪
Política Nacional de Discapacidad (PONADIS) 2011-2021 27
▪
Programa de navegación de pacientes de cáncer de mama (2012) 27
▪
Política Nacional de Salud Mental 2012-2021 27
▪
Programa de Formación en Asistencia Personal para Personas Adultas Mayores y
Personas con Discapacidad (2014) 29
▪
Plan Nacional para la Enfermedad de Alzheimer y Demencias Relacionadas.
Esfuerzos
compartidos (2014-2024) 29
▪
Política Integral para el Adulto Mayor (CCSS) 29
▪
Política Nacional para la Atención a las Personas en
Situación
de Abandono y Situación de Calle 2016-2026 30
▪
Política Nacional para la igualdad efectiva entre hombres y mujeres 2018-2030
30
▪
Estrategia Nacional para un envejecimiento Saludable 2018-2020 30
▪
Cierre del área asilar del hospital psiquiátrico 30
Capítulo
3. Definiciones 32
Capítulo
4. Marco de referencia internacional 36
▪
Modelos Internacionales 41
Capítulo
5. Metodología 48
▪
Bases para la articulación de la Política de Cuidados en Costa Rica 50
▪
Círculos de Diálogo a nivel nacional en torno a las necesidades
de
cuido en los grupos familiares costarricenses 50
▪
Estudio para el análisis de costos de prestaciones principales de cuido
y
proyecciones de gasto ante escenarios de aumento de cobertura de servicios 50
▪
Estudio Base para la Caracterización de la Dependencia y el Cuidado en Costa
Rica 51
▪
Prospección de costos de un Sistema de Cuidados para la
Atención
de la Dependencia en Costa Rica 51
▪
Análisis del impacto y ahorro en salud de un Sistema de Cuidados
y
Apoyos para la Atención a la Dependencia 52
▪
Validaciones y compromisos para la presentación de esta política pública 52
Contenidos
Capítulo
6. Estado de la situación 54
▪
Envejecimiento de la población 56
▪
Prevalencia de enfermedades no transmisibles 60
▪
Personas con discapacidad 61
▪
Estimación de la dependencia en Costa Rica 62
▪
Dimensión de la dependencia y la necesidad de apoyo a los cuidados
en
Costa Rica en razón de la brecha entre la oferta y la demanda actual 65
Capítulo
7. Hacia la implementación progresiva de un
Sistema
de Apoyo a los Cuidados y Atención a la Dependencia 92
▪
El Sistema como respuesta 97
Capítulo
8. Principios y enfoques 102
▪
Principios de la política 105
▪
Enfoques de la política 105
Capítulo
9. Componentes de la Política de
Apoyo
a los Cuidados y Atención a la Dependencia 112
▪
Eje 1. Gobernanza del Sistema de Apoyo a los Cuidados y Atención a la
Dependencia 113
▪
Eje 2. Inteligencia de datos para la articulación y ajuste del Sistema de Apoyo
a los Cuidados y Atención a la Dependencia 114
▪
Eje 3. Fortalecimiento de la oferta de servicios y prestaciones de Cuidados de
larga Duración y Atención a la Dependencia 115
▪
Eje 4. Contribuir a la generación de condiciones para el avance de la
corresponsabilidad social de los cuidados y apoyos y el cierre de brechas de
género en materia laboral 119
▪
Eje 5. Sistema de aseguramiento de la calidad del Sistema de Apoyo a los
Cuidados y Atención a la Dependencia en Costa Rica 120
Capítulo
10. Modelo de Gestión 122
Capítulo
11. Modelo de evaluación y seguimiento 132
Capítulo
12. Plan de Acción PCLD 2021-2023 138
Bibliografía
162
Anexos
186
▪
Anexo 1: Marco conceptual 186
▪
Anexo 2: Modelos de cuidados de larga duración en la experiencia internacional
193
▪
Anexo 3: Marco normativo y compromisos internacionales 199
▪
Anexo 4: Decretos y protocolos para la protección
y
atención de la población adulta mayor 206
▪
Anexo 5: Decretos y normas para la protección
y
atención de la población con discapacidad 207
▪
Anexo 6: Decretos para la protección de los derechos de las mujeres 208
▪
Anexo 7: Hallazgos del proceso participativo denominado Círculos de Diálogo a
nivel
nacional
en torno a las necesidades de cuido en los grupos familiares costarricenses 209
▪
Anexo 8: Preguntas sobre dependencia en los diferentes instrumentos utilizados
217
▪
Anexo 9: Estimación presupuestaria y financiera del modelo base de Apoyo a los
Cuidados y Atención a la Dependencia 219
Índice
de Ilustraciones
▪
Ilustración 1. Características de la situación de dependencia 33
▪
Ilustración 2. Variantes de los cuidados por tipo de provisión 35
▪
Ilustración 3. Presiones de oferta y de demanda de servicios de atención a la
dependencia 38
▪
Ilustración 4. Servicios de cuidados de larga duración (CLD)
y
servicios de atención a la dependencia 43
▪
Ilustración 5. Hitos en la construcción de la Política Nacional de Cuidados 53
▪
Ilustración 6. Crecimiento de habitantes en Costa Rica 1956-2018 58
▪
Ilustración 7. Relación entre dependencia, discapacidad y enfermedades
crónicas
por edad de la población 66
▪
Ilustración 8. Egresos hospitalarios de personas mayores en la
Caja
Costarricense del Seguro Social en el período 1997-2017 69
▪
Ilustración 9. Principios y enfoques de la Política de Apoyo a los Cuidados
y
Atención a la Dependencia 104
▪
Ilustración 10. Parámetros del modelo base de atención a la dependencia 116
▪
Ilustración 11. Modelo de Gestión del Sistema de Apoyo a los Cuidados
y
Atención a la Dependencia 124
▪
Ilustración 12. Instituciones que articulan el Sistema de
Apoyo
a los Cuidados y Atención a la Dependencia 127
▪
Ilustración 13. Procedimiento de acceso a la oferta de servicios
y
prestaciones del Sistema de Apoyo a los Cuidados y Atención a la Dependencia
129
Índice
de Gráficos
▪
Gráfico 1. Porcentaje de personas mayores en la población. Europa. 39
▪
Gráfico 2. Porcentaje de personas mayores en el total poblacional. América
Latina.
Países
seleccionados, datos históricos 1960-2016 y proyecciones 2020-2060 40
▪
Gráfico 3. Gasto en cuidados de larga duración (componentes sociales y de salud
)
por
país y regímenes de seguro obligatorio, como proporción del PIB, 2019 42
▪
Gráfico 4. Porcentaje de beneficiarios de 65 y más años recibiendo cuidados en
residencias.
OECD.
2016 o año más próximo 44
▪
Gráfico 5. Porcentaje de beneficiarios de 65 y más recibiendo cuidados en el
hogar.
OECD.
2015 o año más próximo 45
▪
Gráfico 6. Transición demográfica en Costa Rica en el período 1950-2100 49
▪
Gráfico 7. Envejecimiento poblacional según sexo y grupos de edades en Costa
Rica 59
▪
Gráfico 8. Carga de enfermedades infecciosas y crónicas en la última etapa del
ciclo vital 61
▪
Gráfico 9. Comparación de tasas de dependencia por tramo de edad,
según
EBC y ENADIS. 2018 65
Índice
de Tablas
▪
Tabla 1. Tasas de dependencia por sexo y edad. Costa Rica. EBC. 2018 63
▪
Tabla 2. Tasas de dependencia por sexo y edad. Costa Rica. ENADIS. 2018 64
▪
Tabla 3. Cantidad de Personas Adultas Mayores atendidas por el CONAPAM,
por
sexo según modalidad de atención para el año 2019 73
▪
Tabla 4. Cantidad de ayudas brindadas a las Personas Adultas Mayores
atendidas
por la Modalidad Domiciliar y Comunitaria (Red de Cuido), por provincia en 2019
74
▪
Tabla 5. Distribución de beneficios otorgados por el Programa 75
▪
Tabla 6. Porcentaje de personas mayores valoradas totalmente dependientes 81
▪
Tabla 7. Personas con discapacidad con transferencia monetaria por eje 84
▪
Tabla 8. El plan de acción en breve: indicadores de impacto y resultado 136
ALC
América Latina y El Caribe
ABVD
Actividades Básicas de la Vida Diaria
AIVD
Actividades instrumentales de la Vida Diaria
BID
Banco Interamericano de Desarollo
CE
Comisión Europea
CLD
Cuidados de Larga Duración
CCSS
Caja Costarricense de Seguro Social
CEDAW
Convención sobre la eliminación de todas las formas de discriminación contra la
mujer
CGR
Contraloría General de la República
CEPAL
Comisión Económica para América Latina y el Caribe
CIDH
Comisión Interamericana de Derechos Humanos
CIF
Clasificación Internacional de Funcionamiento
CONAPAM
Consejo Nacional de la Persona Adulta Mayor
CONAPDIS
Consejo Nacional de Personas con Discapacidad
DESAF
Dirección de Desarrollo Social y Asignaciones Familiares
EBC
Estudio Base para la Caracterización de la Dependencia y el Cuidado en Costa
Rica
EDUS
Expediente Digital Único en Salud
ENADIS
Encuesta Nacional sobre Discapacidad
ENAHO
Encuesta Nacional de Hogares
ENT
Enfermedades no transmisibles
ENUT
Encuesta Nacional de Uso del Tiempo
FODESAF
Fondo de Desarrollo Social y Asignaciones Familiares
IMAS
Instituto Mixto de Ayuda Social
INA
Instituto Nacional de Aprendizaje
INAMU
Insituto Nacional de la Mujer
INEC
Instituto Nacional de Estadística y Censos
SIGLAS
Y ABREVIATURAS
Hacia
la implementación progresiva de un
IVM
Régimen de Invalidez, Vejez y Muerte
Mideplan
Ministerio de Planificación Nacional y Política Económica
MS
Ministerio de Salud
MTSS
Ministerio de Trabajo y Seguridad Social
JPS
Junta de Protección Social
OBS
Organizaciones de Bienestar Social
OCDE
Organización para la Cooperación y el Desarrollo Económico
ODS
Objetivos de Desarrollo Sostenible
OEA
Organización de Estados Americanos
OPS
Organización Panamericana de la Salud
OIT
Organización Internacional del Trabajo
OMS
Organización Mundial de la Salud
ONU
Organización de las Naciones Unidas
ODS
Objetivos de Desarrollo Sostenible
PIEG
Política Nacional para la Igualdad y Equidad de Género
PLANOVI
Sistema Nacional de Atención y Prevención de la Violencia contra las Mujeres
PNC
Política Nacional de Cuidados
PONADIS
Política Nacional en Discapacidad
SAAD
Sistema para la Autonomía y Atención a la Dependencia
SAD
Servicio de Atención a la Dependencia
SICID
Sistema Costarricense de Información sobre Discapacidad
SIPAM
Sistema Integrado para la Persona Adulta Mayor
SINIRUBE
Sistema Nacional de Información y Registro Único de Beneficiarios del Estado
SNC
Sistema Nacional de Cuidados
TNR
Trabajo no remunerado
Presentación
ESTA
POLÍTICA PÚBLICA ES UN ESFUERZO DE LA SOCIEDAD COSTARRICENSE, liderado desde el Gobierno de la República, para fortalecer la
promoción de la autonomía personal en el área de las políticas de dependencia y
salud, con el objetivo de integrar, ampliar y coordinar la nueva oferta de
servicios sociales brindada por instituciones públicas y privadas prestatarias
de servicios de atención a población en situación de dependencia en Costa Rica.
Ante
los retos demográficos y sanitarios, se torna imprescindible que Costa Rica
avance en la construcción de un sistema nacional de cuidados que promueva la
autonomía personal y permita dar respuesta a las brechas entre demanda y oferta
de servicios de cuidados y apoyos para personas dependientes, con el fin de que
se garanticen derechos sociales a poblaciones vulnerables, se distinga y
dignifique el rol de las personas cuidadoras y se promueva la corresponsabilidad
social de los cuidados.
La
carencia de sistemas de apoyo a los cuidados y atención a la dependencia
formales en un contexto de envejecimiento poblacional y un perfil
epidemiológico consolidado tiene dos costos importantes. El primero corresponde
a la disminución de la posibilidad de la persona cuidadora para participar en
el mercado laboral formal por dedicarse a brindar cuidados y apoyos a la
persona dependiente en el entorno familiar. Cuando no existen servicios
públicos para personas dependientes, los cuidados recaen en los hogares y
dentro de ellos, principalmente, en las mujeres. El segundo costo corresponde a
los elevados gastos para el sistema de salud al atender a las personas adultas
mayores o con discapacidad severa que, ante la ausencia de un sistema de apoyo
a los cuidados y atención a la dependencia, terminan requiriendo servicios
médicos agudos y de alto costo.
En
Costa Rica, la oferta de servicios de atención a la dependencia se caracteriza
por la existencia de programas fragmentados y orientados a atender a
poblaciones específicas, en situación de pobreza o pobreza extrema. En este
marco, para atender la demanda actual, se requiere organizar un nuevo modelo
que articule todas estas ofertas y que pueda implementar nuevos servicios, según
las necesidades presentes y proyecciones futuras y sin limitar los apoyos a la
situación socioeconómica de las personas, sino a la severidad de su
dependencia.
Además
de la oferta limitada de cuidados formales en el país, una gran cantidad de
personas recibe cuidados no formales en el hogar, facilitados especialmente por
mujeres y ante los cambios demográficos que presenta el país, los recursos
familiares para atender la dependencia están sobre exigidos y serán
insuficientes. Como sociedad es ética y económicamente imposible continuar
subsumiendo el trabajo de cuidados y apoyos mayoritariamente en el entorno
familiar.
Esta
situación se complejiza al tomar en consideración que el país enfrenta el
envejecimiento en un contexto de elevado endeudamiento público (58,48% del PIB
para el Gobierno Central en 2019) y estrechez debido al elevado déficit fiscal
(6,96% del PIB para 2019).
Este
panorama exige adecuar las decisiones en el campo presupuestario, normativo, de
capacidad institucional y de gestión, de modo que el país pueda hacer frente al
envejecimiento y a los cambios en su salud en forma exitosa) y con eficiencia
en el uso de los recursos públicos (Contraloría General de la República, 2019).
Los
avances que se han hecho son significativos, pero aún insuficientes: el
concepto de dependencia no existe en las cartas de oferta de servicios, los
servicios que existen adolecen de segmentación y dispersión, no logran dar
respuesta a la demanda actual y mucho menos a la brecha futura en materia de
cuidados y apoyos para personas dependientes. Además, no existen instrumentos
homogéneos de valoración, no existen dispositivos de inteligencia de datos para
la toma de decisiones ni para medir y mejorar la calidad de las prestaciones.
La
conformación de un sistema de apoyo a los cuidados y atención a la dependencia
permitirá a las personas en situación de dependencia acceder a una cobertura de
servicios de cuidado de calidad y hacer uso de una red de servicios
institucionales más integrados que les permitan tener una vida digna.
Igualmente, sus personas cuidadoras informales y familiares, quienes son en su
mayoría mujeres, tendrán apertura a los servicios del sistema que les permitan
disponer de su tiempo, mejorar su calidad de vida e insertarse al mercado
formal de trabajo.
Asimismo,
el sistema pretende maximizar la rentabilidad de la demanda de los servicios
públicos, desarrollando una gama integrada de servicios sociales comparativa y
socialmente más rentables que los sanitarios, de modo que sea posible restar
presión financiera sobre los servicios de consulta externa y de hospitalización
de la Caja Costarricense del Seguro Social, al mismo tiempo que se agrega valor
público en función del bienestar colectivo.
Así,
esta política pretende dar vida a un conjunto articulado de programas y
acciones que realizará el Estado dentro del tejido social para procurar el
desarrollo humano y el bienestar cotidiano de quienes se encuentran en
situación de dependencia y requieren apoyos de otras personas para realizar
actividades de la vida diaria. Esto a través de una mejor oferta de servicios
de atención a la dependencia y cuidados con un sistema de aseguramiento de la
calidad en servicios de apoyo al cuidado.
Mediante
esta Política de Apoyo a los Cuidados y Atención a la Dependencia, el Gobierno
de la República se conduce en transformar la realidad de todas las familias
costarricenses, cerrando las brechas de género, desde el enfoque de los
Derechos Humanos y el paradigma de la corresponsabilidad social de los
cuidados. Con la promulgación de este instrumento, se avanzará con pasos firmes
hacia un sistema integrado y coordinado de servicios sociales para la atención
de las personas dependientes.
Juan
Luis Bermúdez Madriz
Ministro
de Desarrollo Humano e Inclusión Social.
Introducción
COSTA
RICA Y SU ESTADO DE BIENESTAR se enfrentan a un doble desafío que afecta el
futuro económico del país: el bienestar de sus personas ciudadanas y la calidad
democrática de sus políticas públicas. Una economía que busca el salto al
desarrollo requiere de una sociedad inclusiva. Las políticas de atención a la
dependencia han demostrado tener numerosas externalidades positivas. No solo se
trata de mejorar los cuidados y apoyos recibidos por las personas dependientes,
sino de liberar capital humano hacia actividades de alta productividad, generar
empleo y avanzar en la igualdad y equidad de género.
Esta
política tiene por objetivo ordenar el curso de la acción del Estado
costarricense y sus prioridades para atender mediante un sistema nacional de
cuidados, todos aquellos requerimientos que tengan las personas dependientes,
sus familias y sus comunidades que les cuidan y apoyan. De modo que esta es una
política enfocada en resolver un problema público de al menos una cuarta parte
de la sociedad costarricense.
Si
bien en los países donde no existen servicios sociales para la atención de la
dependencia, este concepto suele asociarse con poblaciones proxis como las
personas con discapacidad o las personas adultas mayores, este instrumento
tiene por población objetivo a todas aquellas personas que, debido a algún
evento en su vida, sin importar cuál o cuándo acontezca, le conviertan en
dependiente. Por tal motivo, esta no es una política para todas las personas
con discapacidad o exclusiva para las personas adultas mayores, debido a que no
todas las personas con discapacidad, ni todas las personas adultas mayores son
dependientes.
Esta
es una política pública específica para las personas dependientes. Esta
política se divide en 12 capítulos. En el primero, se presentan los
antecedentes y la justificación que constituyen el fundamento sobre la
necesidad de consolidar un sistema de apoyo a los cuidados y atención a la
dependencia en el país. En el segundo apartado, se presentan las políticas e
iniciativas previas que ofrecen los cimientos para la articulación de un
sistema. Como parte del tercer apartado, se explican los principales conceptos
que orientan la política y que dan cuenta de las características de los
sistemas de cuidados. En el cuarto, se recopila la experiencia internacional en
cuanto a las características, oferta de servicios y fuentes de financiamiento
de otros sistemas similares. El quinto bloque describe la metodología utilizada
en la construcción de esta política pública. En el sexto apartado, se presenta
un panorama sobre el estado de la situación en relación con la demanda y oferta
de servicios de atención a la dependencia en el país y se recopilan las
principales estadísticas que dan cuenta de la urgencia de atender esta
problemática.
El
resto de las secciones contienen los elementos sustantivos que define esta
política pública para la implementación progresiva de un sistema de apoyo a los
cuidados y atención a la dependencia en Costa Rica. Por último, se presenta el
Plan de Acción que permitirá planificar y cristalizar el sistema en su etapa de
implementación.
CAPITULO
1
Justificación1
EL
PLAN NACIONAL DE DESARROLLO Y DE INVERSIÓN PÚBLICA (PNDIP) de Costa Rica para el
período 2019- 2022 es un proyecto que tiene la aspiración de sostener los
importantes logros acuñados durante varias décadas, y que mira al Bicentenario
de la Independencia con la aspiración de consagrar una economía más sólida, con
un crecimiento sostenible y sustentable y con un sistema de bienestar social
más inclusivo y solidario.
Entre
las Áreas Estratégicas del PNDIP, dos guardan estrecha relación con los
objetivos y alcances de esta política. La denominada "Seguridad Humana"
contiene elementos vinculados con la priorización de las pensiones del Régimen
No Contributivo (RNC) en las personas adultas mayores y la satisfacción de las
necesidades fundamentales de las personas adultas mayores mediante la ejecución
de programas sociales interinstitucionales. El área estratégica "Salud y
Seguridad Social" contiene acciones que buscan mejorar las condiciones de salud
de la población para vivir más años libres de enfermedades y sin discapacidades
mediante el fomento de estilos de vida saludables y la ampliación del Seguro de
Enfermedad y Maternidad (SEM) y del Seguro de Invalidez, Vejez y Muerte (IVM),
e intervenciones que aspira a fortalecer la prestación de servicios de salud en
la CCSS acorde con las necesidades de la población1.
1 Esta política pública
está dirigida a personas dependientes. Estadísticamente estos servicios son
utilizados en una proporción mayor por personas adultas mayores pues son
quienes tienen mayor prevalencia de dificultades para realizar actividades de
la vida diaria de manera autónoma. Cuando aumenta la cohorte de este segmento
poblacional, hay que tomar medidas adicionales de provisión de servicios
sociales. Reconociendo la necesidad de ampliar la coordinación de los servicios
de cuidados y apoyos, se tiene la intención de avanzar en los siguientes planes
de acción para engranar la Red Nacional de Cuido y Desarrollo Infantil como un
subsistema del Sistema Nacional de Cuidados.
Justificación1
En
consonancia con la tendencia mundial hacia el envejecimiento demográfico, Costa
Rica no escapa a esa realidad, tal como se evidencia en el estudio realizado
por la Unidad de Análisis Prospectivo de Mideplan y UNICEF (2015).
Como
resultado de la disminución sostenida de la mortalidad infantil y la acelerada
baja de los niveles de la fecundidad, el país ha venido experimentando un
proceso de envejecimiento de su población. En los últimos veinticinco años, la
estructura de la población por sexo y edad se ha venido transformando, pasando
de una forma piramidal, a una forma más rectangular, producto del traslado de
población de los grupos de menor edad, a los siguientes grupos de edades, es
decir, la evolución de cohortes de nacimientos producto de una mayor fecundidad
experimentada en los ochentas y noventas que se beneficiaron del decrecimiento
de los niveles de la mortalidad infantil y de la niñez de las décadas más
recientes (Mideplan, 2017b).
En
consecuencia, la Subsecretaría Técnica de Población y Desarrollo liderada por
Mideplan, en el Informe País sobre el Consenso de Montevideo sobre Población y
Desarrollo, prioriza 42 medidas para ser abordadas en el primer informe
nacional presentado en el 2017 con el objetivo de que al 2020 se cumplan en
100%. En esta política destacan las medidas del Capítulo C sobre
Envejecimiento, protección social y desafíos socioeconómicos presentadas a
continuación:
▪
Medida prioritaria 19:
Formular
y ejecutar políticas, planes y programas públicos -a todos los niveles
político-administrativos- para que consideren la evolución de la estructura por
edades, en particular, el envejecimiento de la población y las oportunidades y
desafíos asociados a esta evolución en el mediano y largo plazo.
▪
Medida prioritaria 20:
Costa
Rica se compromete a desarrollar políticas a todo nivel (nacional, regional y
local) tendientes a garantizar la calidad de vida, el desarrollo de las
potencialidades y la participación plena de las personas mayores, atendiendo a
las necesidades de estímulos (intelectuales, afectivos y físicos) y
contemplando la diferente situación de hombres y mujeres, con especial énfasis
en los grupos más susceptibles de discriminación (personas mayores con discapacidad,
carentes de recursos económicos o cobertura previsional y personas mayores que
viven solas o no cuentan con redes de contención).
▪
Medida prioritaria 30:
Promover
el desarrollo de prestaciones y servicios en seguridad social, salud y educación
en los sistemas de protección social destinados a las personas mayores que
avancen en calidad de vida, seguridad económica y justicia social. Por lo
anterior, el fortalecimiento del seguro de salud de la CCSS, uno de los
baluartes más importantes de la política pública del país, es objeto de
diversas líneas de acción del Plan, así como otras cuestiones relacionadas
directamente con la mejora de los resultados en salud de la población, entre
ellos, reducir la tasa de mortalidad prematura por enfermedades no
transmisibles (ENT) de 76 a 72 por cada 100 mil habitantes. Asimismo, el Plan
incorpora acciones específicas de atención a la dependencia, como la ampliación
de la modalidad domiciliaria en hospitales regionales y periféricos del país,
incorporando una línea de monitoreo telemático de la salud (Mideplan, 2019a).
Dentro
del conjunto de objetivos y metas del plan que establece las prioridades de
política pública para el período en curso, llama la atención la presencia de
indicadores como la incorporación de personas adultas mayores a la red de
protección social o la contención de enfermedades crónicas de alta prevalencia,
que pueden devenir en una dependencia si no se atienden de manera preventiva.
A
esto es preciso sumar que la cantidad de nacimientos cada vez será menor, a la
vez, que se proyecta que la esperanza de vida al nacer sea cada vez mayor,
pasando de un promedio cercano a los 80 años (2015) a un promedio de más de 81
años (2025). Por ello, Costa Rica se cuenta entre los países latinoamericanos
más avanzados en la transición demográfica junto con Chile y Cuba, al tener las
tasas de fecundidad más bajas (menos de 1.8 hijos por mujer) y una esperanza de
vida al nacer superior a los 80 años.
Con
este ritmo, se espera que en el 2030 se iguale la proporción de personas
menores de 15 años y las mayores de 60 años y para el 2032 se supere. En el
quinquenio 2030-2035, se estima que Costa Rica pasará a formar parte del grupo
de las sociedades super envejecidas (aquellas en las que la proporción de
personas mayores es superior al 20%) junto con Bahamas, Barbados, Chile, Cuba,
Trinidad y Tobago y Uruguay2.
2 El cambio en la
estructura por edad de la población con una preeminencia creciente de las
personas mayores no solo se está convirtiendo en la tendencia demográfica más
importante de la región, sino que también tendrá consecuencias cada vez más
importantes para las economías de los países. Es de suponer que cada vez se
harán más evidentes las nuevas dinámicas relacionadas con las actividades
productivas y reproductivas de las sociedades, incluyendo los drásticos cambios
producidos en la relación entre la población potencialmente dependiente y la
potencialmente activa, donde la población dependiente crece a un ritmo
significativamente más rápido que aquella en edad de trabajar. El caso de Costa
Rica no es ajeno a este fenómeno y se encontrará en el próximo cuarto de siglo
entre los países latinoamericanos considerados como economías envejecidas
(Huenchuán, 2018).
También,
vinculado con el notorio proceso de envejecimiento poblacional está la
prevalencia de enfermedades neurocognitivas. La edad es el principal factor de
riesgo para el desarrollo de deterioro cognitivo, debido posiblemente al
envejecimiento cognitivo que, aunque no es un factor causal, favorece la
manifestación de enfermedades degenerativas, así como una mayor incidencia de
enfermedades crónicas con riesgo cardiovascular que incrementan el riesgo de
demencia vascular y degenerativa.
Actualmente,
América Latina envejece, pero con historial de morbilidad comparativamente
menos saludable que la trayectoria de Europa en la segunda mitad del siglo XX
(Palloni et al., 2005), con insuficiencia de recursos económicos, menor
cobertura en servicios y prestaciones sociales y a una velocidad superior a la
que envejeciera Europa (Huenchuan, 2014; Sirodenko, 2014; CEPAL, 2017).
Esta
transición demográfica en la región supone también la transformación en la
demanda de cuidados: "El envejecimiento aumenta la demanda de servicios de
asistencia, debido a que las personas mayores experimentan con frecuencia
deterioro de sus condiciones de salud y debilitamiento de sus redes sociales
por pérdida de pareja, amigos y parientes" (Huenchuan, 2011: 163).
En
este sentido, a nivel internacional son planteados cambios en los paradigmas de
las relaciones de dependencia de cuidados (Razavi, 2007; Gascón y Redondo,
2014; Rossel, 2016, Huenchuan, 2018; Jara y Chaverri, 2020) que permutan el
enfoque de los cuidados desde el prisma de la primera infancia para priorizar
en primer plano los apoyos enfocados en personas dependientes debido a las
deficiencias funcionales derivadas principalmente de la edad (Katz et al.,
1963). Por ello, los Estados latinoamericanos deben prepararse y tomar medidas
contundentes con celeridad (Harper et al., 2014).
Según
la Comisión Económica de Naciones Unidas para América Latina (CEPAL, 2014) se
calcula que la cantidad de personas mayores de 60 años y más en América Latina
y el Caribe se duplicará en 2030, cuando este grupo represente el 16,7% del
total de la población.
El
acelerado ritmo de envejecimiento previsto para las próximas décadas no tiene
precedentes. En 2030, la población mayor de 60 representará 17% del total (ONU
2017) y hacia 2050, en tan solo 35 años, se estima que uno de cada cuatro
habitantes en ALC será mayor de 60 años. Europa tardó 65 años en materializar
un aumento similar y se estima le llevará alrededor de 75 años a América del
Norte (Aranco et al., 2018: 7).
Este
cambio demográfico supone actualizar, reorganizar y coordinar una oferta
pública diferenciada de servicios sociales y sociosanitarios (Durán Heras,
2012) que atienda al nuevo perfil etario y epidemiológico: "América Latina y el
Caribe se encuentra en la antesala de un cambio sin precedentes en su historia:
en 2037 la proporción de personas mayores sobrepasará a la proporción de
menores de 15 años" (CEPAL, 2017: 11). Para el caso costarricense, según
estimaciones propias realizadas con datos del INEC se calcula que el año frontera
de esta transición será más acelerado que para el promedio en la región.
Para
afrontar esta nueva realidad, es preciso indagar el camino recorrido por otras
sociedades que han afrontado contingencias similares, para tener como
referencia la forma en que han desarrollado mecanismos y políticas públicas que
permitieran solventar o reducir las necesidades sobrevenidas de cuidados y
apoyos (Jara y Chaverri, 2020).
Así,
se piensan y desarrollan políticas de cuidados de larga duración o cuidados
prolongados con servicios sociales organizados y articulados dirigidos a
atender personas dependientes resulta imperativo: "Más allá de los servicios en
salud, se necesita una amplia gama de servicios de apoyos adicionales" (ONU,
2018: 76).
Este
reto no solo radica en repensar el contrato social de solidaridad
intergeneracional (Cháves, 2014), sino también en la actualización, adaptación
y creación de políticas públicas en el ámbito de los servicios sociales y socio
sanitarios que permitan enfrentar desde el ámbito preventivo hasta el in situ
las dificultades asociadas con el deterioro de las funcionalidades que adolecen
personas por motivos relacionados con su edad, por prevalencia de morbilidad de
enfermedades crónicas o por discapacidad cuando se carece de autonomía para
tomar decisiones (Schell- Adlung, 2015) y se enfrentan limitaciones para
realizar actividades básicas de la vida diaria (ABVD) o actividades
instrumentales de la vida diaria (AIVD). Por ello, los servicios ajustados
deben proveer de apoyos públicos destinados a personas que requieran de otra
persona para desarrollar su vida con autonomía (Ibarrarán et al., 2016).
La
esperanza de vida en Costa Rica llegó a un promedio de 80,4 años (77,8 para los
hombres y 82,9 para las mujeres) en el 2019, mientras que los años de vida
libres de enfermedades y discapacidades sobrevenidas, están en los 71,2
(INEC,2018). Sin embargo, para comprender la magnitud del desafío que implica
hacerse cargo de la realidad de la dependencia que comúnmente trae consigo el
envejecimiento demográfico, no por el envejecimiento en sí, sino por la
aparición de mayor prevalencia de enfermedades crónicas y pérdida de
funcionalidad, es preciso considerar también otras variables, como el promedio
de años que la población de 60 años y más espera vivir con alguna enfermedad.
La
esperanza de vida saludable a los 60 años era de 18 años para Costa Rica en el
2015, mientras que la esperanza de ida sin buena salud era de 5,7 años3. Estos
números deberán seguir monitoreándose muy de cerca, ya que una comparación de
dos puntos realizada por la Comisión Económica para América Latina y el Caribe
(CEPAL), contrastando estas cifras con los datos registrados en el 2000, mostró
que en más de la mitad de los países estudiados-incluyendo Costa Rica-en la última
etapa de la vida aumentó4 el número de años que vivía una persona mayor con
alguna enfermedad crónica, discapacidad o limitación (Huenchuan, 2018).
3 El Estudio sobre la
carga mundial de enfermedades, lesiones y factores de riesgo (2017) dio cuenta
de la esperanza de vida libre de discapacidad, años de vida ajustados por
discapacidad y la esperanza de vida en diversos países.
Para Costa Rica, la
principal enfermedad crónica que causa discapacidad al final de la vida es la
diabetes (64%), en segundo lugar se encuentran los accidentes cerebrovasculares
(45%) y la tercer razón es la enfermedad crónica renal (43%), y en cuarta
posición está la isquemia miocárdica (41%) (Global Health Metrics, 2019).
4 Si bien la esperanza
de vida al nacer es alta en Costa Rica, la esperanza de vida libre de
discapacidad (o esperanza de vida saludables) es bastante menor: ".a los 65
años es de 12, 8 años para hombres y 10, 5 años para las mujeres; estas cifras
son equivalentes a esperar los hombres pasen 48% de la vida restante sin
discapacidad, y las mujeres, 35%" (II Informe estado de situación de la Persona
Adulta Mayor en Costa Rica, 2020).
En
Costa Rica, el gasto nacional en salud como porcentaje del PIB es del 9,3%,
algo por encima del 8,9% que registra el promedio de los países de la OCDE,
2017. Sin embargo, existen factores demográficos y económicos que presionan por
mayor inversión pública.
La
Contraloría General de la República, en el 2019, hizo un llamado vehemente para
incluir el tema del envejecimiento en la política pública mediante el informe
DFOE-SAFOS-00001-2019 denominado: "Impacto fiscal del cambio demográficos:
retos para una Costa Rica que envejece". En dicho documento, el ente contralor
señala que Costa Rica se enfrenta a los desafíos del envejecimiento poblacional
y el cambio en la estructura etaria de su población. Cuando la proporción de
personas mayores de 60 años aumenta más rápidamente que cualquier otro grupo de
edad, es resultado del éxito de las políticas de salud pública y el desarrollo
socioeconómico de las sociedades, pero también constituye un reto para las
sociedades, que deben adaptarse a eso para mejorar al máximo la salud y la
capacidad funcional de las personas mayores, así como su participación social y
su seguridad (Mideplan, 2017a). Como tal, el proceso de envejecimiento modifica
la demanda de algunos servicios públicos, por lo que se le considera un proceso
con capacidad de impactar significativamente la Hacienda Pública, en
particular, en lo que respecta a los servicios como la salud y las pensiones.
A
mediano y largo plazo habrá cada vez más personas adultas mayores con
enfermedades crónicas demandando mayores y mejores servicios, mientras que la
cantidad de cotizantes será cada vez menor, lo cual genera presiones
importantes sobre la sostenibilidad del sistema.
El
sistema de salud se concentra principalmente en el sector público que
representa aproximadamente 70% del total, pero su participación ha venido
disminuyendo a costa del sector privado y el principal actor es la CCSS y sus
aportes tripartitos (empleadores, personas trabajadoras y el Estado), por
tanto, la sostenibilidad del sistema depende fundamentalmente de la
sostenibilidad financiera y operativa de esta institución (Mideplan, 2017c).
De
acuerdo con las proyecciones estimadas por la Contraloría, con respecto al
2016, el envejecimiento generará en 2030, un incremento en el gasto en
hospitalización y consulta externa de al menos el 86% (Contraloría General de
la República, 2019).
En
materia de pensiones, el aumento de la población adulta se traduce en una mayor
demanda de pensiones por vejez que en conjunto con las de invalidez y
sobrevivencia suponen un desafío mayor
para la sostenibilidad financiera para el Régimen de Invalidez, Vejez y Muerte
(IVM): "En 2030, el cambio demográfico redundaría en un aumento del
263% en el gasto de pensiones por vejez, las cuales pasarían de
representar el 1,5% del PIB en 2017 a un rango del 2,5% al 2,7% del PIB en tan
solo 12 años, lo que permite apreciar la velocidad con la que el
envejecimiento afectará las finanzas del IVM" (Contraloría General de la
República, 2019).
Por
ello, la prevención y el establecimiento de servicios sociales menos costosos
que los sanitarios es una alternativa necesaria. Dentro de los elementos que
explican la presión financiera de la inversión sanitaria; además, del aumento
de la fuerza laboral informal y el aumento de la esperanza de vida, el
envejecimiento de la población aparece como uno de los principales
determinantes. Las necesidades de atención en salud, como en muchos países de
la OCDE, provienen cada vez más de enfermedades no transmisibles (ENT), como
enfermedades cardíacas, cáncer y diabetes.
Más
del 80% de todas las muertes en Costa Rica se deben a las ENT, siendo las
enfermedades cardiovasculares la principal causa de muerte (30% de los
decesos), seguidas de cerca por diversos cánceres, responsables del 23% de
todas las muertes (OCDE, 2017).
La
vejez no es sinónimo de enfermedad. Sin embargo, el envejecimiento trae consigo
una disminución progresiva de las capacidades físicas y mentales y también una
mayor probabilidad de desarrollar enfermedades crónicas (OMS, 2015). El aumento
de la proporción de adultos mayores en el conjunto de la población implica una
mayor demanda de servicios de salud y de cuidado (Spillman y Lubitz, 2000;
Colombo et al., 2011; Sirodenko, 2014; Zalakain, 2017). Para Costa Rica se
proyecta un aumento sustancial en la demanda potencial de cuidados para la
población mayor de 75 años, pasando de 2,9 adultos demandantes de cuidados por cada
100 personas entre 15 y 74 años en 2015, a 11,3 en el año 2050 (Aranco et al.,
2018).
En
consecuencia, a medida que la población envejece, aumenta la proporción de
personas con limitaciones funcionales que, a su vez, son un factor de riesgo
para la dependencia (Huete, 2019; Medellín et al.,2019). De modo que conforme
aumenta la edad, crece la prevalencia de discapacidad. El II Informe estado de
situación de la Persona Adulta Mayor en Costa Rica, (2020) señala que en el
caso de Costa Rica, la situación de discapacidad llega al 29% de la cohorte
entre 65-79 y al 55% de las personas mayores de 80%; de modo que un 33% de la
población de 65 años o más, con discapacidad, requiere apoyos5, de los cuales
dos terceras partes requieren un solo asistente y la otra tercera parte
requiere la asistencia de dos o más personas.
5 Las actividades con
el mayor porcentaje de personas adultas mayores con imposibilidad de
realizarlas son el cuidar o apoyar a otras personas (14%), hacer trabajo
doméstico (12%), hacer compras o ir al centro de salud (11%), salir a la calle
(10%) y participar en actividades sociales (9%).
Asimismo,
el deterioro cognitivo y las demencias plantean retos importantes en este
contexto, en tanto requieren de un abordaje integral no solo por profesionales
de la salud, sino también por personas que asumen los cuidados. La Norma
Nacional de atención a personas adultas con deterioro cognitivo y demencia
reconoce que, por su impacto, ambos padecimientos son considerados un problema
de salud pública, ya que no solo es un trastorno fisiológico o funcional en la
persona, sino también social por sus implicancias en las personas cercanas ya
sea de la familia, amigos o comunidad. Esta política pública también incluye el
apoyo a los cuidados en casos de dependencia generados por el deterioro
cognitivo y demencias.
Dificultades
funcionales como estas no implican necesariamente dependencia, entendida como
aquella condición de carácter prolongado o permanente en la que las personas
requieren del apoyo de otras para realizar actividades básicas de la vida
diaria (OMS, 2004).
Sin
embargo, si esas dificultades no se tratan de manera oportuna, a la larga
podrían generar dependencia.
Por
ello, suponer que estas necesidades de cuidado se seguirán solventando con las
redes informales y familiares que tradicionalmente han estado a cargo de esta
función, puede resultar equivocado y, de hecho, las tendencias internacionales
muestran lo contrario (Esping-Andersen, 2002; Durán-Heras, 2006; Harper et al.,
2011; Gascón y Redondo, 2016; European Commission, 2019; OCDE, 2019). Los
cambios en las estructuras familiares (familias más reducidas y más mujeres
participando en el mercado laboral, por ejemplo) ponen en cuestión la capacidad
real de los hogares para asumir el cuidado de las personas mayores.
Por
ello, se vuelve tan importante plantear sistemas de protección social, que
ofrezcan respuestas concretas a las necesidades de la población que necesita de
cuidados o de apoyos a la tarea de cuidar de otros, especialmente, si se trata
de personas con dependencia (Scheil - Adlung, 2015; Cecchini et al.,2015).
Con
respecto al tema económico, a corto plazo la transición demográfica genera
alertas debido a la falta de mano de obra, reducción de la población activa en
los sistemas de pensiones y pone en riesgo su sostenibilidad en el tiempo, la
vez que plantea interrogantes sobre la readecuación de los servicios sociales
(Mideplan, 2017a). Por eso, es preciso avanzar con celeridad en la tradición
solidaria costarricense para desarrollar políticas de bienestar social y
conformar un nuevo pilar del sistema de protección social: los servicios
sociales para la atención de personas dependientes y las personas que les
apoyan y cuidan.
En
Costa Rica este fenómeno tiene una doble consecuencia. Por un lado, la
participación laboral femenina se ha visto reducida, porque el trabajo
doméstico no remunerado es realizado principalmente por las mujeres (74%). En
promedio una mujer destina, en promedio, 5 horas y 25 minutos por día a esta
función (Jiménez-Fontana, 2019).
En
consonancia, la medida prioritaria 53 definida en el primer Informe País del
Consenso de Montevideo sobre Población y Desarrollo (Mideplan, 2017b) evidencia
la intencionalidad y el compromiso del Estado costarricense por:
"(.)desarrollar y fortalecer las políticas y servicios universales de cuidado
que estén basados en los estándares más altos de los derechos humanos, con
perspectiva de igualdad de género y generacional, que promuevan la prestación
compartida entre el Estado, el sector privado, la sociedad civil, las familias
y los hogares, así como entre hombres y mujeres y que faciliten el diálogo y la
coordinación entre todas las partes involucradas".
Asimismo,
los desafíos identificados por Mideplan (2017b) a propósito de esta medida, pivotan
entre garantizar la implementación del enfoque de corresponsabilidad de
cuidados consiguiendo un involucramiento real del sector privado y de los
hombres, además del Estado, garantizar la planificación y asignación
presupuestaria para prestaciones y la ampliación geográfica de la oferta y
alternativas de cuidados.
De
este modo, modificar la relación por género y desde la corresponsabilidad
social de los cuidados es un compromiso público.
Cuando
se mide el tiempo dedicado al cuidado de personas parcialmente dependientes,
según la Encuesta Nacional de Uso de Tiempo (2017), las mujeres destinan el 65%
del tiempo social promedio (tiempo que la sociedad en su conjunto dedica a
determinada actividad) al cuidado y apoyo de miembros del hogar mayores de 12 años,
mientras que los hombres lo hacen en 35%. Por su parte, la división del tiempo
social promedio dedicado al cuidado de personas totalmente dependientes es del
19,6% para los hombres y del 80,4% para las mujeres.
En
relación con las personas con discapacidad, del total de quienes reciben apoyos
(311.214 personas) el 66,08% la recibe en el hogar.
En
7 casos de cada 10 el apoyo está a cargo de una mujer y 9 de cada 10 de esas
ellas no recibe ninguna remuneración por los apoyos (INEC-CONAPDIS, 2019).
En
consecuencia, una medida de recuperación para el equilibrio de las finanzas del
sistema de salud público podría ser la liberación de parte de esa tarea
asociada al cuidado, para habilitar a las mujeres a realizar trabajos
remunerados (Durán-Heras, 2006; Razavi, 2011; Brimblecombe et al.,2018). Por
otro lado, si aumenta la población con necesidad de cuidados, atribuible en
parte a la menor disponibilidad de cuidadores en el hogar, las redes de apoyo
al cuidado deberían ampliarse (Martínez - Buján et al., 2018). En consecuencia,
en el marco de un sector social disperso, sin rectoría común, sin la existencia
del concepto de dependencia en las cartas de ofertas de servicios, desasociado
y descoordinado del sistema de salud, resulta necesario incluir el concepto, valorar
a las personas desde su paradigma y, en consecuencia, cerrar las brechas de la
desatención (Chaverri, 2019).
A
no dudarlo, el Sistema de Apoyo a los Cuidados y Atención a la Dependencia,
además de ser una apuesta por la renovación y la actualización de los servicios
sociales en Costa Rica, es también una travesía por la articulación y la
integración.
Costa
Rica ha suscrito distintos compromisos internacionales y ha aprobado un
significativo número de leyes orientadas a garantizar la protección de los derechos
humanos, la igualdad de oportunidades para todas las personas y la atención de
las necesidades de los grupos vulnerables. Con el fin de enmarcar las
obligaciones que el Estado costarricense ha adquirido y que fundamentan la
creación de esta política, que busca atender las necesidades en materia de
cuidados de la población dependiente y de sus familias y de las personas que
apoyan con actividades de cuido, en los anexos de este documento se recopila el
marco jurídico nacional e internacional que antecede las acciones que impulsará
esta política pública.
Experiencias
recientes de política pública costarricense como la Estrategia Puente al
Desarrollo muestran el rol crucial de la articulación como factor determinante
en una mejor orientación, asignación y uso de los recursos de inversión social
a modo de una ruta segura a seguir.
La
ruta de consolidación del Sistema de
Apoyo a los Cuidados y Atención a la Dependencia requiere precisamente de la
articulación de las instituciones, programas, servicios y prestaciones
alrededor de un marco regulatorio común robusto y actualizado, capaz de
consolidar las acciones existentes, superar brechas de cobertura y calidad de
las intervenciones y generar servicios innovativos a tono con las demandas
sociales crecientes por cuido y apoyos.
También,
serán claves dentro de los esfuerzos de articulación la gestión de la
información, la inteligencia de datos y el conocimiento, así́ como la
apuesta por la promoción de cambios en las comprensiones y prácticas
socioculturales. Todo desde el paradigma de la corresponsabilidad social, el
enfoque de derechos y la perspectiva de género.
CAPITULO 2
Antecedentes:
Trayectoria hacia una Política de Apoyo a los Cuidados y Atención a la
Dependencia

EN
COSTA RICA no
existe el concepto de dependencia en el diseño de los programas y prestaciones
sociales de las instituciones que los ofrecen6. Tampoco, se cuenta con un marco
normativo que organice los servicios de apoyo al cuidado. Sin embargo, existen
algunas políticas, leyes y acciones institucionales previas que se constituyen
como antecedentes relevantes para avanzar en la articulación de un sistema de
apoyo al cuidado y atención a la dependencia que estructure la oferta existente
y dé respuesta a la demanda creciente de estos servicios en la población.
6 Con excepción de una
pequeña porción de menos de 500 personas adultas mayores en situación de pobreza
y de abandono que son valoradas por organizaciones de bienestar social de forma
heterogénea (ver tabla 6); y algunas capacitaciones ofrecidas por la CCSS para
personas cuidadoras (principalmente familiares) de personas en situación de
dependencia.
Modalidad
de hospital de día y visita domiciliar en la CCSS (2007)
La
implementación de la Hospitalización y Atención domiciliar y comunitaria como
prevención de eventos adversos que garantiza la seguridad del paciente se lleva
a cabo en concordancia con el Lineamiento N°4 de la "Política Institucional de
Calidad y Seguridad del Paciente" aprobada por la Junta Directiva de la CCSS en
Artículo 2° de la sesión N° 8139, celebrada el 22 de marzo de 2007.
En
consecuencia, en el Área de Atención Integral a las Personas de la Dirección de
Servicios de Salud, de la Gerencia Médica, se ha propuesto desde 2009 la
creación de un Subsistema de Hospitalización, Atención y Apoyo Domiciliar de la
CCSS articulado en Red para la persona y su sistema familiar que tiene como misión:
Lograr
el posicionamiento de la hospitalización, atención y apoyo domiciliar en el
sistema de atención integral a la salud del país, dirigidas a los usuarios(as)
con limitación funcional temporal o permanente y a sus familias, con calidad,
seguridad, equidad, solidaridad y universalidad (Bolaños, Arreola y Mata,
2009).
En
el afán de acercar los servicios institucionales a las personas que no pueden
llegar hasta los centros de salud, la CCSS dispone de más de 45 unidades que
posibilitan llevar a cabo la hospitalización y Atención Domiciliar y la
Modalidad de día, las cuales de describen a continuación:
▪
Hospitalización y Atención Domiciliar:
Son
modalidades no convencionales atención, que se desarrollan en el escenario
domiciliar con la participación de un equipo interdisciplinario capacitado, con
experiencia en su disciplina, en el trabajo en equipo y con habilidades
sociales. En esta modalidad destaca el papel de los cuidadores. Acorta los
tiempos de recuperación por el efecto psicosocial que implica la internación en
el hogar. Requiere de recursos tecnológicos para fortalecer el enlace entre los
diferentes servicios de hospitalización, de la red de servicios, el domicilio y
los servicios de apoyo durante las 24 horas de los días que dure el internamiento
domiciliar. La atención en el domicilio corresponde a las áreas de salud e
implica la atención a pacientes crónicos, terminales e inmovilizados, cuya
organización depende de los de áreas de salud, los recursos con que se organiza
son los propios de estos establecimientos y los profesionales del área se
convierten en referentes últimos de la asistencia y los profesionales de
atención especializada brindan apoyo. La familia por su parte o personas
encargada son quienes se ocupan habitualmente del paciente, lo acompañan, lo
vigilan y le ofrecen atención personal. El horario y periodicidad de las
visitas se establece en cada área dependiendo de los recursos disponibles y las
necesidades asistenciales. Para el año 2019, más de "93 mil personas recibieron
este servicio" (CCSS,2019).
▪
Hospital de día:
Esta
modalidad de atención ambulatoria diurna, se crea en el escenario hospitalario,
tiene fines de rehabilitación, en la cual predominan los servicios médicos y de
rehabilitación. Sus objetivos son claramente terapéuticos, temporalizados en un
periodo limitado. Están dirigidos por personal de salud calificado que coordina
y dirige el programa de intervención. Sus ventajas técnicas son: 1-Prevenir la
institucionalización y la dependencia; 2-Preservar las relaciones con el medio
social habitual y con la familia; 3-Evitar el aislamiento; 4-Hacer más
económico el internamiento (CCSS,2014).
Manual
de criterios técnicos de la Junta de Protección Social
De
conformidad con la Ley 8718, para asignar los recursos que genera, la JPS
dispone de un documento dividido en catorce diferentes sectores sobre los
cuales se pueden distribuir recursos a organizaciones que atiendan poblaciones
que se circunscriban en ellos. Tiene por nombre el Manual de Criterios para la
distribución de recursos.
La
Junta de Protección Social concibió un manual de criterios técnicos7 en el
2009, donde se establecen disposiciones para las modalidades de giros de fondos
que hace la institución, entre estas, el apoyo a la promoción de la autonomía
personal para personas con discapacidad y adultos mayores.
7 Mediante acuerdo
JD-192 de la sesión 14-2009 del 19 de mayo, 2009. La política establece la
necesidad de fomen- 27 tar alternativas comunitarias de cuidados de largo plazo
para la población adulta mayor y la generación de redes de apoyo para lograr
que las personas permanezcan en el hogar y se prevenga el agotamiento del
cuidador. Asimismo, se plantea como objetivo incentivar programas de promoción,
prevención, atención, curación y rehabilitación de la salud (Presidencia de la
República, 2011).
La
Junta de Protección Social aprobó el vigente Manual de Criterios Técnicos,
mediante su publicación en La Gaceta 83 del 30 de abril del 2010. De modo que
se incluyó en el manual la conceptualización de la dependencia en adultos
mayores, señalando que se trata de los casos en que la persona presenta una
pérdida de su autonomía funcional y requiere el apoyo de otras personas para
poder desenvolverse en su vida diaria (Junta de Protección Social, 2010).
Además de la existencia previa de estos instrumentos jurídicos y de políticas y
acciones institucionales que abordan algunos componentes en materia de cuidados
y bienestar social, el país requiere contar con una Política de Apoyo a los
Cuidados y Atención a la Dependencia que permita dar respuesta a las
transformaciones sociodemográficas y epidemiológicas que enfrenta el país.
Política
Nacional de Envejecimiento y Vejez 2011-2021
Se
impulsó en el 2011 con el objetivo de adoptar las medidas necesarias para
promover y proteger los derechos humanos y las libertades fundamentales de las
personas adultas mayores.
Decreto
36607-MP que declara de interés público la conformación y desarrollo de la Red
de Atención Progresiva para el Cuido Integral de las Personas Adultas Mayores
en Costa Rica
Se
aprobó el decreto durante el 2011 que declara de interés público la
conformación y desarrollo de la red. El decreto indica que la red operará como
una estructura social compuesta por personas, familias, grupos organizados de
la comunidad, instituciones no gubernamentales y estatales, a través de la cual
se articularán programas y acciones orientados garantizar el cuido adecuado y
la satisfacción de necesidades de la población adulta mayor (Presidencia de la
República, 2011).
Política
Nacional de Discapacidad (PONADIS) 2011-2021
La
PONADIS se creó en el 2011 con el fin de contar con un marco normativo a largo
plazo que favorezca la efectiva promoción, respeto y garantía de los derechos
de las personas con discapacidad y que facilite el cierre de brechas de
inequidad que inciden en el desarrollo personal y social de esta población
(CONAPDIS, 2011).
Esta
política posiciona de manera permanente y consistente en la agenda política a
la discapacidad y traza la hoja de ruta con las acciones que deben
desarrollarse para que la población pueda disfrutar del pleno ejercicio de sus
derechos.
Como
parte del eje "Personas, instituciones, organizaciones y entorno inclusivo", la
política establece el compromiso del Estado con las personas con discapacidad y
sus familiares para que reciban el apoyo, la asistencia y la protección que
requieren. Para ejercer sus derechos y con el fin de consolidar este
compromiso, indica que el Estado debe crear modelos de redes de cuido y
desarrollo que promueven la vida independiente (Consejo Nacional de
Rehabilitación y Educación Especial, 2011).
Programa
de navegación de pacientes de cáncer de mama (2012)
Con
la intención de brindar los apoyos necesarios integrando las virtudes de los
servicios sociales y sanitarios, la Presidencia Ejecutiva de la CCSS desarrolló
este programa que, en asocio con la Escuela de Salud Pública de la Universidad
de Costa Rica (UCR), acompaña, guía, apoya y da seguimiento en "la navegación"
de las pacientes para enfrentar todos los escollos contingentes devenidos con
esta enfermedad.
Este
programa fue posteriormente incluido en el Plan Nacional de Oncología, y
vincula a las pacientes navegadas, mujeres voluntarias sobrevivientes del
cáncer de mama, ONGs y centros de salud. Por medio de ese trabajo conjunto,
cuyo financiamiento económico proviene de la UCR y la CCSS, los hospitales han
logrado reducir sus listas de espera en seis meses (Jiménez, 2016).
Política
Nacional de Salud Mental 2012-2021
La
política establece un marco normativo para conducir a los distintos actores
sociales hacia la promoción de la salud mental, la prevención de enfermedades y
la rehabilitación de personas con enfermedades mentales en sus comunidades.
La
política tiene como principio orientador la autonomía y establece el derecho de
cada persona de tomar las decisiones que atañen su vida personal y
especialmente el de poder vivir en el lugar que se quiera y ser atendido por
las personas que se desee cuando requiere asistencia personal (Ministerio de
Salud, 2012).
El
documento señala que la autonomía personal se ve impactada en aquellas
enfermedades que impliquen alteraciones de la movilidad y enfermedades mentales
que provoquen una desorganización de la conducta, de ahí que este documento sea
un antecedente relevante para el sistema de cuidados que aspira a brindar
servicios para personas dependientes como las que se identifican en la Política
de Salud Mental (Ministerio de Salud, 2012).
En
materia de sistemas y servicios de salud,
La política tiene como principio orientador la
autonomía y establece el derecho de cada persona de tomar las decisiones que
atañen su vida personal, y especialmente el de poder vivir en el lugar que se
quiera y ser atendido por las personas que se desee cuando requiere asistencia
personal.
(Ministerio
de Salud, 2012).
la
política propone convertir el modelo tradi- 29 cional de atención de la Salud
Mental en un modelo de promoción y atención integral centrado en la comunidad,
a través de la desconcentración de los recursos materiales, humanos y
financieros de manera que haya mayor énfasis en el primer nivel de atención.
Programa
de Formación en Asistencia Personal para Personas Adultas Mayores y Personas
con Discapacidad (2014)
El
Instituto Nacional de Aprendizaje (INA) ha desarrollado desde 2014 diversos
programas técnicos de capacitación con diversas mallas curriculares ajustadas
para formar como asistentes en la atención integral para la persona adulta
mayor (2014) y como asistentes personales para la persona con discapacidad
(2015)8. De este modo, el INA aúna en la consecución de dos objetivos de amplio
calado: una formación desde los paradigmas actuales de vida independiente y
enfoque de Derechos Humanos, a la vez que apertura un mercado de trabajo relevante
dentro de la economía de los cuidados y apoyos, prodigando altos estándares de
calidad en los servicios brindados.
8 También existen otros
programas similares que el INA proporciona para todas aquellas personas que se
quieren capacitar como Asistente en la Atención Integral para Personas de de 0
a 6 años (2015) y como Asistente en la Atención Integral para Personas de 7 a
17 años.
El
programa de formación de asistentes en la atención integral para la persona
adulta mayor ha egresado a 291 personas entre 2015 y 2019, de las cuales el
91,8% son mujeres. Por su parte, el programa de formación de asistentes
personales para personas con discapacidad tuvo su primera promoción en el año
2019, egresando a 102 personas, de las cuales el 80,4% son mujeres.
Plan
Nacional para la Enfermedad de Alzheimer y Demencias Relacionadas.
Esfuerzos
compartidos (2014-2024)
En
un esfuerzo compartido, y tomando en consideración que Costa Rica se encuentra
en un claro proceso de envejecimiento poblacional, la Vicepresidencia de la
República, CONAPAM y organizaciones privadas articularon esfuerzos para
convertir a Costa Rica en el primer país de América Latina en contar con un
plan para atender la demencia del Alzheimer.
Señala
el plan que "cada año hay 7.7 millones de nuevos casos de demencia alrededor
del mundo, lo que implica un nuevo caso cada 4 segundo en algún lugar del
mundo", para el caso costarricense ADI señala que, según sus estimaciones,
"para el año 2010 unas 30.00 personas vivían con demencia, proyectando que esta
cifra se incrementará en un 433% llegando a impactar a 160.000 personas en el
año 2050. Lo que representará un costo de $160 millones" (PNEA, 2014).El Plan
propone diversas acciones coordinadas para mejorar el bienestar de las personas
que viven con Alzheimer.
Entre
ellas se cuenta: el mejoramiento en el acceso al diagnósticos de enfermedades
neurocognitivas y las formas de atención integral, el fortalecimiento de la
coordinación entre todos los actores sociales, la motivación para la
permanencia en el hogar y el incremento a los apoyos de una persona cuidadora o
asistente personal, así como el mejoramiento de la calidad de atención y cuido
en las residencias u hogares de larga estancia que mejoren la calidad de vida
de las personas con enfermedades neurocognitivas.
Por
último, el Plan propone entrenar a las personas profesionales de la salud en la
temática de enfermedades neurocognitivas, desarrollar investigación, realizar
promoción desde el enfoque de los Derechos Humanos y promover la información
general y la conciencia social.
Uno
de los resultados más ejemplarizantes de este esfuerzo, es la "Casa del
Cuidador" de ASCADA inaugurada en 2014 gracias al impulso conjunto entre ASCADA
y el Colegio de Profesionales en Trabajo Social.
Política
Institucional para la Atención Integral a la Persona Adulta Mayor (CCSS)
La
Caja Costarricense del Seguro Social aprobó una Política Integral del Adulto
Mayor en el 2016, que tenía como fin procurar una atención más ágil para la
población y facilitar la atención domiciliaria y ambulatoria. Como parte de las
acciones a desarrollar, se estableció implementar modalidades de atención
adultas mayores permanezcan en sus hogares y con ello, evitar el desarraigo
familiar y comunitario (CCSS, 2016).
El
objetivo de la Política es fortalecer la prestación de servicios
institucionales para el abordaje integral e integrado de la persona adulta
mayor, con la finalidad de responder a sus necesidades acorde con la demanda
del envejecimiento poblacional del país. Con ello se pretende fortalecer la
atención domiciliar y otras modalidades de atención para las personas adultas
mayores e incluye la atención de aquellas que se encuentran en situación de
dependencia.
Política
Nacional para la Atención a las Personas en Situación de Abandono y Situación
de Calle 2016-2026
Se
presentó la Política Nacional para la Atención a las Personas en Situación de
Abandono y Situación de Calle en el 2016, con el objetivo de atender la
situación de desigualdad y exclusión en la que se encontraba históricamente esta
población. Para esto, se establecía como meta disponer de servicios públicos y
privados articulados que faciliten la prevención, atención y protección de los
derechos de estos grupos (Presidencia de la República, 2016).
Con
el fin de facilitar una atención oportuna, la política fortalece el cuido a
través defamilias solidarias, hogares independientes, hogares multifamiliares,
instituciones residenciales, residencias privadas y albergues transitorios.
La
política se plantea como acciones a desarrollar: la formulación y ejecución de
programas, proyectos y acciones para la prevención y protección de quienes
están en abandono, la promoción de la corresponsabilidad social, mejorar el
acceso a servicios para las personas en situación de riesgo o abandono y
reforzar el compromiso gubernamental de atender la población vulnerable.
Política
Nacional para la igualdad efectiva entre hombres y mujeres 2018-2030
La
Política Nacional para la Igualdad Efectiva entre Mujeres y Hombres en Costa
Rica 2018-2030 se impulsó en el 2018 con el fin de promover cambios culturales
en la ciudadanía favorables a alcanzar la igualdad entre hombres y mujeres,
fortalecer la institucionalidad de género en el Estado, promover la corresponsabilidad
social de los cuidados de personas en situación de dependencia y del trabajo
doméstico no remunerado, fortalecer la autonomía económica de las mujeres y su
empoderamiento personal y liderazgo colectivo (INAMU, 2018).
El
eje denominado "Distribución de tiempo" constituye un antecedente de especial
relevancia para la creación de un Sistema de Apoyo a los Cuidados y Atención a
la Dependencia a nivel nacional, ya que tiene como resultados esperados
garantizar que un mayor número de personas en situación de dependencia pueda
acceder a servicios de cuidados, a través de la articulación de servicios
públicos y privados en todas las regiones del país.
Asimismo,
se establecen como metas el aumento de las mujeres que acceden a servicios
públicos y privados orientados hacia su recreación y autocuido y el incremento
de hombres que participan en el trabajo doméstico no remunerado y en el cuido
de las personas dependientes. Estas metas están orientadas a disminuir la
sobrecarga de trabajo que tienen las mujeres, con el fin de que tengan acceso a
oportunidades que favorezcan su desarrollo personal y social (INAMU, 2018).
Estrategia
Nacional para un envejecimiento Saludable 2018-2020
Se
lanzó la Estrategia Nacional para un Envejecimiento Saludable en el 2018, con
el objetivo de crear un modelo de promoción de salud y desarrollo integral para
el envejecimiento, que oriente la formulación de políticas, la participación
social y la generación de entornos promotores de la salud. Para alcanzar este
objetivo se plantea el desarrollo de proyectos institucionales y locales y el
fortalecimiento de los servicios de salud y de cuidados a largo plazo.
Con
el impulso de esta estrategia, Costa Rica se convirtió en el primer país de la
Región de las Américas en definir un instrumento de esta naturaleza (OPS, 2018)
y este es uno de los esfuerzos gubernamentales por dar respuesta a los retos
que plantea el envejecimiento de la población.
En
el eje de cuidados a largo plazo, se planteó la necesidad de contar con un
sistema de atención que se articule entre las familias, las personas adultas
mayores y sus comunidades, los distintos proveedores y el sector público y
privado (Ministerio de Salud, 2018).
Cierre
del área asilar del hospital psiquiátrico
Se
ordenó el cierre de la sección asilar del Hospital Psiquiátrico durante el
2018, con el fin de dar una respuesta integral a las personas en situación de
abandono. Esta decisión se tomó en el marco del cumplimiento de la Política
Nacional de Atención Integral para Personas en Situación de Abandono y Personas
en Situación de Calle 2016-2026 (Presidencia de la República, 2016).
Mediante
el apoyo interinstitucional de CONAPDIS y CONAPAM más de 250 personas fueron
reubicadas en albergues especializados para brindarles acompañamientos médicos
y facilitar su inserción comunitaria. Se trató de una decisión para dar
respuesta a una necesidad histórica con la población en situación de abandono
de brindarles una mayor calidad de vida a través de cuidados integrales y desde
un enfoque de derechos humanos.
CAPÍTULO 3
Definiciones
EXISTEN
DIVERSAS DEFINICIONES de qué se considera una situación de dependencia, aunque la
mayoría coincide en la concurrencia de tres condiciones que pivotan en
limitaciones y carencias en la autonomía personal para vivir de forma independiente:
a
que la
persona tenga problemas para el desarrollo de las actividades de la vida diaria
como desplazarse, comer y beber, levantarse, acostarse, permanecer de pie y
aseo personal;
b
que
exista necesidad de apoyos de terceros para desarrollar estas actividades y,
c
que
estos requerimientos y necesidades sean permanentes o estén presentes durante
un extenso período (OMS, 2004; CE, 2009; OCDE, 2012, Matus-López, 2019).
Tomando
esto en consideración, en esta política se entenderá la dependencia como una
situación permanente o prolongada9 en que vive una persona que ha perdido su
autonomía física, mental, intelectual o sensorial, lo cual le impide realizar
por sí misma, al menos una de sus actividades básicas de la vida diaria sin
apoyo de otra persona, de manera prolongada en el tiempo.
9 Aunque esta puede ser
temporal generada por un evento agudo y que, con el debido tratamiento y
rehabilitación, la persona recupera su independencia, la política tiene énfasis
en los cuidados de larga duración para la atención de la dependencia.
Ilustración
1. Características de la situación de dependencia

Al
conceptualizar la dependencia es preciso referirse también al concepto de los
cuidados, pues, la dependencia los trae de forma implícita, de manera que los
mismos se comprenden de manera amplia: "(.) como la acción social encaminada a
garantizar la supervivencia social y orgánica de las personas con dependencia"
(Huenchuan, 2011: 164).
El
cuidado es una función social, un bien público y un derecho básico sin el cual
no es posible concebir la existencia y la reproducción de la sociedad.
Interpela a un nivel medular al propio concepto de humanidad; se funda en
relaciones "cara a cara" entre quienes lo reciben y quienes lo proveen de forma
remunerada o no remunerada, por ello las políticas de cuidado deben cubrir,
tanto a las personas cuidadoras como a quienes requieren esos servicios, a
saber: personas en situación de dependencia (Rico y Robles, 2016).
Para
esta política, por cuidados informales se comprenden aquellos que son llevados
a cabo por familiares, voluntarios o amigos no profesionales, efectuados de manera
solidaria, es decir, se realizan de manera no remunerada. Por tal motivo, en
esta categoría se circunscriben los que, sin paga alguna, son proporcionados
diariamente por los familiares convivientes.
Por
su parte, se entenderá por servicios formales de cuidado los que están sujetos
a algún tipo de regulación, contrato de trabajo y que, quienes los ejercen
reciben remuneración por ellos. En esta categoría se considerarán aquellos
brindados por el Estado, las organizaciones de bien social y el mercado.
Sin
embargo, la oferta de servicios formales, en la mayoría de los países del mundo
es considerablemente menor que su demanda. Esto supone que cuando una sociedad
tiene factores sociodemográficos como los que se estiman en el corto plazo para
Costa Rica, es fundamental crear políticas de cuidados de larga duración o
cuidados prolongados que tengan por objetivo cerrar esta brecha a tiempo:
La
cobertura de esos cuidados excluye a más del 48% de la población mundial,
siendo las mujeres las más gravemente afectadas. Otro 46,3% de la población de
edad en el mundo está en gran medida excluida de los cuidados de larga duració
a causa de las estrictas reglamentaciones, que exigen que los adultos mayores
sean pobres para tener derecho a estos servicios (OITb, 2017: xxxv).
La
diversidad en que son asumidos los cuidados y apoyos por el conjunto de la
sociedad y los diversos estados, (Ilustración 2) se extiende por todas las
clases sociales y depende esencialmente de la confluencia de diversos factores
que condicionan la toma de decisiones para solventar los requerimientos
sobrevenidos con el advenimiento de la dependencia a los hogares.
Por
su parte, los cuidados de larga duración (CLD) son aquellos que: "Incluyen una
amplia variedad de servicios para extender por el mayor período la posibilidad
de vivir de la manera más independiente posible a personas que tienen
limitaciones permanentes" (Gascón y Redondo, 2014: 20), de modo que, es
plausible comprender dentro de los servicios formales, los servicios de
cuidados de larga duración.
Por
lo tanto, los CLD son un tipo de servicio social que tienen por objetivo apoyar
a las personas dependientes de manera directa o apoyar a sus personas
cuidadoras en la realización de las actividades que debido a la pérdida de
independencia (física, sensorial o intelectual, mental), de forma individual,
no pueden realizar debido a que carecen de autonomía para ello.
Además,
los CLD deben comprenderse como un servicio continuado, es decir, no es una
intervención aislada, sino que debido a la atención que se brinda a su público
meta, su énfasis es puesto en la provisión de mecanismos de apoyo a la
autonomía.
Ilustración
2.Variantes de los cuidados por tipo de provisión

El
cuidado es una función social, un bien público y un derecho básico sin el cual
no es posible concebir la existencia y la reproducción de la sociedad.
Interpela a un nivel medular al propio concepto de humanidad; se funda en
relaciones cara a cara entre quienes lo reciben y quienes lo proveen de forma
remunerada o no remunerada, por ello las políticas de cuidado deben cubrir,
tanto a las personas cuidadoras como a quienes requieren esos servicios, a
saber: personas en situación de dependencia.
Rico
y Robles, 2016
CAPITULO 4
Marco de referencia
Internacional
EL
DESARROLLO DE LOS SISTEMAS de atención a la dependencia se produjoen tres olas. La primera se registró entre los
años sesenta y setenta del siglo anterior, fundamentados en la existencia de
los Estados de Bienestar que propiciaron su expansión. A pesar de que sufrieron
sucesivas reformas durante los años siguientes, conservan su carácter
universal. Estos sistemas se ubican, especialmente, en los países nórdicos y
son los más caros y completos (Gori et al., 2016; Matus-López, 2019).
La
segunda ola se desarrolló en la década de 1990, en países como Alemania,
Francia y Austria, entre otros, a partir de procesos de reformas en los
sistemas de seguridad social. Debido al momento histórico en que se erigieron,
dichos sistemas están alineados a las directrices del mercado, pero mantienen
su carácter universal.
La
tercera ola se produjo durante la primera década de este siglo, en un contexto
de control del gasto público, en que los países requerían ampliar derechos,
pero al mismo tiempo restringir gastos. Como parte de esta ola, se agrupan los
casos de España, Portugal y Corea (Rodríguez y Matus-López, 2016).
En
la actualidad, se está gestando una ola más, en la que países de ingresos
medios, sobre todo, en América Latina, intentan consolidar sistemas de atención
a la dependencia. Uruguay ha creado un sistema nacional de cuidados y Chile ya
ha implementado programas piloto de atención a la dependencia.
Al
indagar sobre las condiciones previas que enfrentaban los países en el momento
de crear o actualizar sus modelos formales de cuidados de larga duración, tras
analizar los informes de las comisiones de los distintos países para crear o
reformar los sistemas (Bipartisan Commission on Comprehensive Health Care para Estados
Unidos en 1990, Comisión Onofri para Italia en 1997, Dilnot Commission on
Funding of Care and Support para Inglaterra en 2011, European Ageing Group para
la Comisión Europea en 2012, así como en informes internacionales de OCDE (2005
y 2011), Matus y Rodríguez (2014) establecen que:
Básicamente,
la presión sobre la construcción de nuevas políticas formales de cuidados o la
reforma profunda de las existentes tiene dos vertientes. La primera se debe a
una presión de demanda, que viene dada por el incremento de la cantidad y de la
intensidad de uso de la ayuda para la población dependiente; la segunda es la
presión de oferta, que se deriva de la menor capacidad de oferta de cuidados
por la vía informal de las familias (Matus y Rodríguez, 2014: 115).
Cuando
los países europeos se enfrentaron a escenarios similares al que enfrenta hoy
Costa Rica, lo hicieron a través de sistemas de cuidados prolongados debido a
que: "El envejecimiento progresivo de la población europea y la creciente
incorporación de las mujeres al empleo regulado ha incrementado la presión
sobre los servicios sociales destinados a adultos mayores" (Ibarrarán et al.,
2016: 28); esto incentivado también por la comprensión de que se trata de un
fenómeno dinámico (Durán-Heras, 2012) que debe trascender el ámbito privado/
familiar, al ámbito público/político: "Las situaciones de dependencia por su
dimensión actual, crecimiento futuro e implicaciones sociales y económicas
están pasando a ser un componente básico de la agenda política" (Rodríguez Cabrero,
Monserrat, 2002: 12).
En
la revisión de las dimensiones sobre las redes de los servicios sociales y
cuidados de larga duración en la Unión Europea realizada por Ibarrarán et al.
(2016), se encuentra evidencia que justifica la necesidad de una conceptualización
y dimensionamiento de estos servicios para la promoción de la inserción social
de las personas y familias en situación de exclusión, apoyo a las necesidades
en la vida diaria de las personas dependientes, provisión de información,
contacto y vinculación de la población con la oferta de prestaciones y
servicios públicos en razón de su rol en complementar a los sistemas
sectoriales como salud, educación, políticas activas de mercado laboral y
vivienda adecuados para América Latina y el Caribe.
Un
acercamiento que permite entender la conformación de los sistemas de atención a
la dependencia es analizar los patrones de demanda de cuidados y de la oferta
de cuidados (Matus-López y Rodríguez 2014 en Matus, 2019) (Ilustración 3).
Las
presiones de demanda se producen por la necesidad de contar con más servicios
de cuidados y dos factores preponderantes que influyen en su aumento son el
envejecimiento de la población y el aumento de la esperanza de vida.
Las
tendencias demográficas que modifican al mismo tiempo la demanda y oferta de
cuidados contribuyen a transformar la forma en que ambos elementos (demanda y
oferta) se combinan y se ajustan. Este balance (o desbalance)
Ilustración
3. Presiones de oferta y de demanda de servicios de atención a la dependencia

se
ve reflejado en la relación de dependencia
demográfica (también denominada en la literatura relación de dependencia
de edades) (Rossel, 2016: 27). Cuando se registra un aumento de la población
adulta mayor, se eleva la demanda de cuidados.
Así
ocurrió en los países de Europa entre 1960 y fin de los años 1970. Sin embargo,
esa tendencia disminuyó en la década siguiente gracias a los procesos de
migración y volvió a consolidarse durante los años noventa dando origen a una
nueva demanda en materia de cuidados (Matus-López, 2019).
En
el caso de la región latinoamericana, todavía conserva una población
relativamente joven. De acuerdo con Matus-López (2019), durante el 2016, los
mayores de 65 años representaban solo el 7,8% del total regional. Sin embargo,
hay variaciones sustantivas de país a país y algunos presentan tendencias de
envejecimiento que son mucho más acentuadas y que ameritan una respuesta
oportuna en términos de servicios de cuidados.
Tal
es el caso de Uruguay y Cuba, seguidos por Chile y Argentina y el quinto país
es precisamente Costa Rica (gráfico 2).
La
demanda de cuidados fuera del hogar se exacerba, no solo a causa del
envejecimiento de la población, el cambio epidemiológico y el incremento de
personas dependientes mayores que sufren enfermedades crónicas, sino también
"(.) gracias a la reducción de los cuidados informales porque es más probable
que las mujeres jóvenes participen en el mercado de trabajo a edades más
tempranas, por lo tanto, es menos probable que estén disponibles para cuidados
en la familia" (OITa, 2017: 80).
El
acuerdo tradicional de que familiares -usualmente mujeres- proporcionen
atención a personas dependientes se ha hecho cada vez más difícil debido al
aumento en la esperanza de vida, los índices de fertilidad en descenso, cambios
socioculturales, hogares más pequeños, tasas de dependencia etaria más elevadas
y la inserción masiva de mujeres en el mercado laboral (Caruso et al., 2017:
5). La cultura ha cambiado a favor de la equidad de género.
Comparativamente,
los últimos veinte años han mejorado la situación de las mujeres en el mundo
del trabajo y la igualdad de género en
Gráfico
1. Porcentaje de personas mayores en la población. Europa.
Países
seleccionados. 1960-2016

Gráfico
2. Porcentaje de personas mayores en el total poblacional. América Latina.
Países
seleccionados, datos históricos 1960-2016 y proyecciones 2020-2060

el
conjunto de la sociedad. La cantidad actual de mujeres con alta escolaridad y
que participan en el mercado laboral no tiene precedentes (OIT, 2018), por
ello, la disminución de la oferta de cuidados y apoyos informales brindados en
el entorno familiar en Latinoamérica puede también comprenderse como el
resultado de la mayor incorporación de las mujeres en el mercado de trabajo y
de la reducción del tamaño de las familias (Matus-López, 2015).
Sin
embargo, actualmente "(.) las responsabilidades domésticas y de cuidados, que
continúan recayendo fundamentalmente en las mujeres, limitan los tipos de
trabajo a los que estas pueden acceder, lo que refuerza aún más la desventaja
socioeconómica que sufren" (ONU, 2016: 595).
Las
desigualdades por género en el uso del tiempo destinado a cuidar y apoyar
personas dependientes en el entorno familiar provocan recargos porcentualmente
notables que se acumulan sobre las mujeres (Finch, 1989; Batthyány, 2019);
además, al interno de los hogares las responsabilidades de los cuidados
comúnmente están recargadas sobre ellas: "La inserción de las mujeres en el mercado
del trabajo extradoméstico no siempre es acompañada, con el mismo énfasis, por
una mayor presencia de los hombres en las responsabilidades de cuidado"
(Huenchuan, 2011: 164).
Esto
supone que las mujeres siguen afrontando y sosteniendo jornadas laborales
extendidas fuera y dentro del hogar, asumiendo casi de manera exclusiva los
cuidados y apoyos de las personas dependientes, cercenando sus relaciones
sociales, padeciendo de patologías múltiples como la depresión y trastornos de
sueño (Durán-Heras, 2006); además, esto repercute en la aparición de
enfermedades crónicas no transmisibles, debido al cuidado sin apoyo y por
períodos prolongados. Razón que ha motivado a la consideración del desarrollo
de acciones y prestaciones enfocadas10 en los cuidados para las
personas cuidadora (Durán-Heras, 2015).
10 Dentro de las cuales
se pueden mencionar: la prevención del burnout, servicios de respiro con
descansos para la persona cuidadora, equipo de asistencia, reparaciones menores
al hogar, y conserjería a corto plazo disponible 24/7.
Para
el caso de la Unión Europea, las mujeres 41 destinan tres veces más tiempo que
los hombres a cuidados no pagados: las mujeres destinan el 26,4% del tiempo y
los hombres 8,9% (Davaki 2016 en Matus, 2018). Asimismo, esta tendencia se
repite en América Latina donde el trabajo remunerado que desempeña la población
femenina es 2,5 veces que el desarrollado por hombres (Aguirre y Ferrari 2014
en Matus, 2019).
Las
mujeres soportan una carga desproporcionada de trabajo no remunerado, que incluye
las labores domésticas y los cuidados y que, por lo general, se excluyen del
cálculo del Producto Interno Bruto (PIB) (.) Los cuidados no remunerados y el
trabajo doméstico apoyan la economía y a menudo suplen la falta de gasto
público en servicios sociales e infraestructura (ONU, 2017: 12).
Por
ello, el camino hacia una sociedad más democrática y equitativa atraviesa las
avenidas donde resulta de vital importancia sacar del ámbito "privado"
cuestiones políticas de carácter "público" (Puga, 2005) pues de no comprenderse
que, de no haber una política estatal encaminada en atender a las personas
dependientes de Costa Rica, podrían agudizarse las brechas en desmedro de las
mujeres: En ausencia de servicios de cuidado adecuados, el hecho de que la
mayor parte del trabajo doméstico y de cuidados no remunerado recaiga sobre las
mujeres puede reforzar su desventaja socioeconómica, dado que limita su acceso
a la educación, a la atención de la salud y al empleo remunerado, así́
como su participación en la vida política y cultural (ONU MUJERES, 2016: 602).
En
el ámbito internacional, existen varias experiencias de países que han
implementado políticas o servicios de cuidados de larga duración y de atención
a la dependencia, cuyas características y modelos pueden ser una guía para
Costa Rica, con el fin de conformar un sistema que permita articular y
optimizar los esfuerzos existentes en esta materia y suministrar servicios de
cuidado de calidad para la población que los demanda.
De
acuerdo con las estimaciones de la Organización para la Cooperación y el
Desarrollo Económico (OCDE), más de 20 millones de personas en 22 países tienen
acceso a cuidados de larga duración (OCDE, 2017) y 30 países pertenecientes a
esta organización cuentan con políticas de larga duración (Matus, 2015).
Sumado
a lo anterior, según la OIT (2017), solo el 5,6% de la población mundial vive
en países con legislación que ampara la cobertura universal de cuidados de
larga duración, el 46,4% de la población mundial (Costa Rica incluida) vive en países
donde el acceso es escaso, desarticulado y limitado basado en normas
restringidas a elegibilidad en razón de la condición y vulnerabilidad
socioeconómica y el 48% de la población mundial no tiene ninguna cobertura
legal que le faculte a recibir servicios públicos de cuidados de larga
duración.
Modelos
Internacionales
Para
comprender las particularidades de la experiencia internacional es necesario
establecer primeramente las diferencias esenciales entre cuidados de larga
duración (CLD) y servicios de atención a la dependencia (SAD), ya que si bien
en español, ambos términos hacen referencia a servicios para las personas que
requieren apoyo de terceros para realizar las actividades básicas de la vida
diaria (OCDE, 2018), tienen acepciones distintas.
En
la literatura anglosajona se suele hablar de cuidados de larga duración
(Long-Term Care o LTC) y en ella se incluyen no solo los servicios sociales de
cuidados que en español se refieren a dependencia, sino también otros
servicios. El motivo es que el concepto de LTC se refiere tanto a dependientes
que reciben servicios médicos, como a aquellos que reciben servicios sociales.
Los primeros son ofrecidos en instituciones hospitalarias, como los
tratamientos de fin-de-vida y cuidados paliativos, mientras que los segundos se
refieren a centros residenciales con alojamiento no hospitalario (centros de
mayores, geriátricos, etc.), así como a una gama de servicios que permiten a
las personas continuar la vida en sus hogares, por ejemplo, la atención en el
domicilio, centros de día y teleasistencia, permisos, licencias y formación a
personas cuidadoras, normalmente en el ámbito familiar (OECD 2011, 2013).
De
este modo, el concepto de atención a la dependencia hace referencia a un
conjunto delimitado de servicios de carácter más social que clínico, es decir,
que no se ofrecen exclusiva o principalmente en hospitales o centros médicos,
dentro de ellos se incluyen, por ejemplo, la estadía en residencias para
personas adultas mayores, los centros diurnos y los asis tentes domiciliares y
personales para apoyos específicos a personas dependientes. A pesar de que su
implantación es disímil, en general los servicios de atención a la dependencia
han tendido paulatinamente a crecer en los países de la OCDE (ver gráfico 3).
Por
lo tanto, los cuidados de larga duración o cuidados prolongados, además de
incluir esta oferta de servicios sociales, comprenden otros de tipo sanitario
como lo son las hospitalizaciones de fin de vida, los cuidados paliativos
(OCDE, 2018) y otros apoyos como adaptaciones físicas en espacios domésticos,
entrega de comidas preparadas en los hogares, servicios de apoyo telemático,
transferencias monetarias para cuidados o la reducción de impuestos para la
compra de implementos de apoyo (Maarse y Jeurissen, 2016; Becker y Reinhard,
2018; Matus-López, 2019, Jara, Matus y Chaverri, 2020).
Cuando
se hace referencia únicamente a los servicios de atención a la dependencia, se
hace referencia a los servicios con menos carácter médico. Siguiendo el mismo
esquema anterior y tal como lo muestra la Ilustración 4, son aquellos servicios
de la base de la pirámide: atención domiciliaria complementaria y sustituta y
atención residencial, principalmente, son servicios para la atención formal en
el hogar (derecha del esquema) y para atención residencial o integrada (cuadro
central). También y dependiendo del país, se consideran servicios para el
cuidado en el entorno familiar (izquierda del esquema), pero estos últimos son
fuertemente criticados, porque dependiendo de la disponibilidad de otras
prestaciones sociales, pueden consolidar la informalidad. Por este motivo, en
teoría, los servicios formales tienen como objetivo desplazar esta frontera
reduciendo el tamaño de los cuidados realizados por familiares.
Para
comprender la relación entre los CLD y los SAD se puede recurrir a un esquema
piramidal, en el que la base está integrada por un concepto más amplio de
población dependiente y en la parte superior se encuentran los receptores de
cuidados paliativos y de fin devida (Ilustración 4).
A
partir del esquema anterior, es posible observar que el grupo de servicios y
prestaciones de CLD está dirigido a todas las personas que requieren apoyo para
realizar actividades de la vida diaria, pero existen diferentes tipos. En la
base de la pirámide están ubicadas las personas que requieren apoyo, pero no
reciben servicios en sus hogares ni fuera de ellos, lo que implica que, si
tienen un cuidador, no consta formalmente que este preste los servicios
(Matus-López, 2019).
Posteriormente,
se ubican los servicios sociales prestados a las personas que requieren
Fuente:
elaboración propia con la información de las estadísticas de salud (OCDE, 2019)
de los 17 países que reportan sus registros sobre cuidados de larga duración
por componentes sociales y de salud
Gráfico
3. Gasto en cuidados de larga duración (componentes sociales y de salud ) por
país
y regímenes de seguro obligatorio, como proporción del PIB, 2019

tentes
domiciliares y personales para apoyos específicos a personas dependientes. A
pesar de que su implantación es disímil, en general los servicios de atención a
la dependencia han tendido paulatinamente a crecer en los países de la OCDE
(ver gráfico 3). Por lo tanto, los cuidados de larga duración o cuidados
prolongados, además de incluir esta oferta de servicios sociales, comprenden
otros de tipo sanitario como lo son las hospitalizaciones de fin de vida, los
cuidados paliativos (OCDE, 2018) y otros apoyos como adaptaciones físicas en
espacios domésticos, entrega de comidas preparadas en los hogares, servicios de
apoyo telemático, transferencias monetarias para cuidados o la reducción de
impuestos para la compra de implementos de apoyo (Maarse y Jeurissen, 2016;
Becker y Reinhard, 2018; Matus-López, 2019, Jara, Matus y Chaverri, 2020).
Cuando
se hace referencia únicamente a los servicios de atención a la dependencia, se
hace referencia a los servicios con menos carácter médico. Siguiendo el mismo
esquema anterior y tal como lo muestra la Ilustración 4, son aquellos servicios
de la base de la pirámide: atención domiciliaria complementaria y sustituta y
atención residencial, principalmente, son servicios para la atención formal en
el hogar (derecha del esquema) y para atención residencial o integrada (cuadro
central).
También
y dependiendo del país, se consideran servicios para el cuidado en el entorno
familiar (izquierda del esquema), pero estos últimos son fuertemente
criticados, porque dependiendo de la disponibilidad de otras prestaciones
sociales, pueden consolidar la informalidad. Por este motivo, en teoría, los
servicios formales tienen como objetivo desplazar esta frontera reduciendo el
tamaño de los cuidados realizados por familiares.
Para
comprender la relación entre los CLD y los SAD se puede recurrir a un esquema
piramidal, en el que la base está integrada por un concepto más amplio de
población dependiente y en la parte superior se encuentran los receptores de
cuidados paliativos y de fin devida (Ilustración 4).
A
partir del esquema anterior, es posible observar que el grupo de servicios y
prestaciones de CLD está dirigido a todas las personas que requieren apoyo para
realizar actividades de la vida diaria, pero existen diferentes tipos. En la
base de la pirámide están ubicadas las personas que requieren apoyo, pero no
reciben servicios en sus hogares ni fuera de ellos, lo que implica que, si
tienen un cuidador, no consta formalmente que este preste los servicios
(Matus-López, 2019).
Posteriormente,
se ubican los servicios sociales prestados a las personas que requieren
Fuente:
elaboración propia con la información de las estadísticas de salud (OCDE, 2019)
de los 17 países que reportan sus registros sobre cuidados de larga duración
por componentes sociales y de salud apoyo y reciben algún tipo de asistencia
reconocida.
Ilustración
4. Servicios de cuidados de larga duración (CLD) y servicios de atención a la
Dependencia

Se
trata de apoyos que se dan en los hogares a través de familiares o terceros,
pero con servicios de atención formales (Matus-López, 2019). Desde este nivel,
se encuentran los servicios de atención a la dependencia que pueden ejecutarse
de forma domiciliaria o en atención residencial. En la cúspide se encuentran
los servicios sociosanitarios que también son CLD, pero no pueden ser
considerados SAD.
A
continuación, se explica la clasificación de los servicios de atención a la
dependencia que pueden ser de base domiciliaria, servicios integrados o de
atención residencial.
a
Servicios de primer nivel
Estos
servicios se prestan con el fin de que las personas puedan continuar viviendo
en su hogar y se dividen en complementarios y sustitutos. Los primeros están orientados
a brindar apoyo al cuidado que realizan los familiares sin reemplazarlo. Entre
estos se encuentran las transferencias económicas que permiten ayudar a
solventar los costos de atender a la persona dependiente a través del cuidado
prestado generalmente por un familiar. La transferencia que se realiza es baja
y en estos servicios no existe control sobre el uso de los recursos o la
calidad del cuidado. Los segundos son catalogados como servicios formales y
tratan de sustituir parcial o completamente los cuidados familiares. Uno de
estos y quizás el más icónico es el de la atención domiciliar para apoyar a las
personas a realizar las actividades de la vida diaria. Se trata del servicio
más extendido y opera a través de un tercero contratado para prestar la
atención una cantidad de horas a la semana.
Hay
tres modalidades para adquirirlos, con la contratación directa a una persona
por parte de la administración del sistema, con la entrega de un voucher a la
persona dependiente, para que seleccione el proveedor/cuidador o con una
transferencia monetaria condicionada a que se contrate la persona o se le
compren servicios a un ente privado. Ejemplos de estos servicios de atención
domiciliaria se registran en Francia, España y Uruguay.
Asimismo,
hay otro tipo de servicios que pueden ser consideraros dentro del grupo del
primer nivel como lo son el telecuidado o telasistencia. Este funciona a través
de un dispositivo electrónico instalado en la casa de habitación de la persona
dependiente y que está conectado con una central de llamadas, para atención
puntual o permanente. Se presentan en países como en España y Escocia.
Además
de estos servicios de base domiciliaria, existen otros conocidos como servicios
integrados que incluyen alojamiento y estancia permanente en centros. Son la
última opción por considerarse indeseables para las personas mayores (OMS,
2015) y ser las alternativas más costosas (EC, 2019). Un ejemplo de estos es la
atención en residencias, donde se apoya a las personas para realizar actividades
de la vida diaria y se les ofrecen servicios socio sanitarios (Matus, 2019).
b
Servicios de segundo nivel
Son
servicios de carácter médico. En estos se incluyen atención aguda, los
servicios post operatorios y los cuidados intensivos o paliativos, entre otros.
Usualmente, están a cargo del sector salud y se prestan en hospitales o centros
dedicados a estas actividades.
No
están completamente separados de los servicios de corte social, sino que existe
coordinación sociosanitaria entre ambos tipos de servicios, lo cual favorece la
atención integral y el ahorro para cada sistema (Matus-López, 2019).
c
Servicios para personas cuidadoras
Finalmente,
como parte de los cuidados de larga duración o cuidados prolongados, se
incluyen una serie de prestaciones para la población cuidadora, para quienes
prestan servicios en los hogares y en centros médicos.
Como
parte de la oferta, se incluyen los permisos para descanso (respite care),
integrados por permisos, vacaciones pagadas, reducciones de jornadas, licencias
para brindar cuidados y apoyos, permisos retribuidos y actividades de tiempo
libre para personas cuidadoras, formación, asesoramiento y coaching para
personas cuidadoras, entre otros.
Debido
a lo anterior, los servicios de atención directa a las personas dependientes
pueden agruparse en dos tipos: aquellos que permiten a las personas
dependientes continuar viviendo en sus hogares (con cuidados formales o con
cuidados por familiares) y aquellos que implican un traslado a un centro
especializado.
Gráfico
4. Porcentaje de personas usuarias de 65 y más años recibiendo cuidados en
residencias.
OECD. 2016 o año más próximo

Servicios
integrales o de atención residencial
Los
servicios residenciales son aquellos que se reciben en centros que proveen
alojamiento y cuidados sociales y de enfermería, como un único paquete. Están
destinados a personas en situación de dependencia severa e implican la estancia
de forma continuada o por un extenso período en estos establecimientos (Sanford
et al., 2015, OECD 2013).
En
la OECD, la atención residencial constituye aproximadamente el 69% de las
prestaciones de cuidados de larga duración, con porcentajes que van del 43,9%
en Estonia al 21,2% en España (Gráfico 4).
De
la definición de atención residencial para personas dependientes se derivan dos
particularidades. La primera es que está destinada para las personas que tienen
mayores dificultades para desarrollar las ABVD, principalmente, para aquellas
con problemas graves o imposibilidad total para desplazarse. Por ello, suelen
estar incluidos en la primera etapa del desarrollo de sistemas que priorizan
por nivel de severidad.
La
segunda característica es que involucran un cambio de residencia, desde los
hogares a los centros. Por ello, en estos establecimientos reciben, además de
los servicios de salud y social para la atención a la dependencia, todos los
servicios cotidianos para la vida diaria, como alimentación, lavandería,
actividades recreativas, etc.
Prácticamente
todos los países ofrecen, en alguna medida, estos servicios. El caso más claro
está constituido por las plazas de residencias u hogares de mayores. Estas
plazas no están destinadas únicamente a personas dependientes ni brindan
necesariamente los servicios adecuados a esta condición, ya que la causa de
entrada puede ser el abandono o la carencia de domicilio del residente. Sin
embargo, parte de esta población es dependiente. En un catastro realizado en
Uruguay, previo a la implementación del Sistema Nacional Integrado de Cuidados,
se identificaron 862 centros (1,9 por mil personas mayores de 65 años) con más
de 14.000 usuarios (algo menos del 3% de la población mayor), atendidos por
3.875 cuidadores (2,7 por cada 10 usuarios). De estos residentes, el 59% de
ellos necesitaba apoyo para realizar actividades de la vida diaria. Vale decir,
algunos de los posibles receptores de atención institucional, residía en un
centro de cuidados antes de la implementación del siste ma, aunque este
establecimiento no disponía de los servicios adecuados para la atención de este
perfil de beneficiarios (MIDES 2015).
Gráfico
5. Porcentaje de beneficiarios de 65 y más recibiendo cuidados en el hogar.
OECD.
2015 o año más próximo

Por
este motivo, el desarrollo de la red de atención residencial involucra la
creación de nuevos centros a la vez que la adecuación y expansión de algunos ya
existentes. La formación, infraestructura y control de la calidad son
esenciales en este proceso.
Servicios
de base domiciliaria
Los
servicios de base domiciliaria son aquellos que permiten a las personas
dependientes, continuar residiendo en sus hogares. Concretamente, están
constituidos por la atención domiciliaria, los centros de día o noche y las
distintas formas de cuidado telemático (teleasistencia o tele-cuidado). A ellos
y dependiendo del país, se agregan otros servicios complementarios, como a transferencias
económicas, programas de promoción de la autonomía, etc.
En
promedio, en la OECD el 66,8% de las personas usuarias recibe este tipo de
servicios, con porcentajes que van desde 56,1% en
Estonia
al 79,8% en España (Gráfico 5). Son precisamente los sistemas más amplios los
que presentan mayor proporción de servicios domiciliarios. El motivo es que,
precisamente, la extensión de los modelos se basó en la atención en domicilio.
En una comparación para los últimos diez años se aprecia que estos servicios se
han extendido más que los residenciales o integrados. No ha sido una evolución
del perfil de severidad, sino la confluencia de incentivos por el lado de la
oferta y de la demanda (Morley 2012, Matus-López 2015).
Así,
la tendencia de las últimas reformas está encaminada a favorecer los servicios
de base domiciliaria y reducir la proporción de personas en establecimientos
residenciales. El motivo es doble: las personas dependientes prefieren
permanecer en su entorno familiar y, segundo, la contención de costos es mayor
en estos servicios (Matus-López, 2019). Desde la oferta, la atención
domiciliaria es significativamente más barata que la atención residencial. En
Estados Unidos, una plaza residencial tiene un precio de mercado que va desde
dos a cinco veces el de un servicio de atención similar en el domicilio. El
precio de la primera alcanzaba una media de 7 mil dólares/ mes en el 2016,
mientras que la segunda no llegaba a los 4 mil dólares/mes (Genworth 2018).
En
España, el costo de la atención residencial es casi tres veces el de la
domiciliaria: en torno a 1.500 euros/mes la primera y cerca de 700 euros/ mes
la segunda (Tortosa, Fuenmayor y Granell, 2017). En Uruguay se estimó un coste
de atención residencial mínimo de 26,500 pesos/ mes (900 dólares), mientras que
la asistencia en el domicilio estaba dotada con 16,600 pesos/ mes (570 dólares)
(Colacce y Manzi, 2017).
Por
el lado de la demanda, los incentivos son dobles. El principal y más utilizado
para justificar una orientación de la política pública, en favor del cuidado en
el domicilio, es que las propias personas dependientes prefieren envejecer en
sus hogares (Campbell et al., 2010; Morley 2012).
Aún
en muchos países la institucionalización es socialmente rechazada, con
recriminaciones a los familiares que no pueden o no quieren mantener el cuidado
informal en el hogar. La otra razón, menos contrastada empíricamente, es la
necesidad de recursos económicos por parte de los hogares. En el contexto de
políticas que financian la atención en el entorno familiar, con un subsidio
económico o transferencia monetaria, pueden existir familias pobres o
intensamente desempleadas (todos o casi todos sus miembros en desempleo) que
prefieran mantener la informalidad del cuidado y utilizar parte de estos
recursos para financiar gastos comunes del hogar.
En
la sección de anexos se describen casos particulares sobre el diseño y la
implementación de modelos de cuidados de larga duración en Europa, Asia y
América Latina.
CAPITULO 5
Metodología
EN
ESTA SECCIÓN SE HARÁ UN BREVE RECORRIDO por el proceso de construcción de esta
política, el cual ha estado caracterizado por el levantamiento y engranaje
lógico de diferentes piezas que moldean la arquitectura de la política hasta
conformar un documento consistente, depurado, consensuado y discutido de forma
participativa.
Desde
el año 2016, con el apoyo técnico del Banco Interamericano de Desarrollo, el
Ministerio de Desarrollo Humano e Inclusión Social, a través del IMAS, asumió
la coordinación del equipo interinstitucional que trabajaría la construcción de
la política para luego constituir el Sistema de Cuidados.
La
curva de aprendizaje es muy elevada debido a lo innovador que resulta esta
política en una región donde prácticamente no existen servicios de este tipo y
la integración mediante un sistema es escasa y poco conocida.
El
reto metodológico estuvo cruzado por hacer reconocible como tema de interés
público algo que comúnmente se consideraba de resorte privado de los hogares y,
a lo interno de estos, de las mujeres. Por otro lado, se trataba de identificar
alternativas para enfrentar un problema público que tiene muchas aristas y
dinámicas particulares y donde el abordaje interinstitucional es requisito
necesario para la construcción de un sistema, ubicando a la persona en el
centro de una política pública de nuevo tipo.
Para
ello, reconstruir el camino recorrido supone reconocer la relevancia de los
enlaces institucionales y la determinación en generar una concatenación lógica
entre diversas consultorías de corte cualitativo y cuantitativo para constituir
la hoja de ruta que se ha venido cumpliendo a cabalidad para la presentación de
esta política, con investigación científica, retroalimentación institucional y
participación de las comunidades.
De
este modo, en este componente metodológico, se dará cuenta brevemente de los
diferentes estudios que fueron programados, realizados y discutidos, hasta
convertirse en los insumos básicos para sustentar y dar vida a este documento
de política y sus contenidos. Debido a su valor heurístico y de las necesidades
contingentes por encontrar respuestas, serán presentados en el orden en que
fueron realizados, para que la persona lectora pueda comprender el valor lógico
en el proceso de cimentación que cada uno tuvo para respaldar esta política. En
otros capítulos del documento, se encontrarán desarrollados algunos de los
estudios acá referenciados, principalmente, los de tipo cuantitativo.
▪
Bases para la articulación de la Política de Cuidados en Costa Rica
Este
primer estudio recoge las bases legales y los diferentes servicios de cuidados
que, aunque de manera desarticulada, se ofrecen desde el Estado costarricense a
la ciudadanía. Como punto de partida para la creación de un Sistema de Apoyo a
los Cuidados y Atención a la Dependencia en Costa Rica, se dan cuenta de los
esfuerzos de larga data del país en materia de la conformación de una Red de
Protección Social que se guía por un moderno enfoque de derechos humanos, parte
del reconocimiento de las piezas ya existentes tanto en el orden institucional,
normativo y programático. Por ello, este estudio apercibe aspectos que son
precursores del Sistema y que tendrán que ajustarse y articularse bajo un marco
común, robusto y coherente, considerando también de partida que este Sistema
será más que la suma de lo existente.
El
recuento empieza por la visualización de los escenarios sociodemográficos que
determinan el contexto, para adentrarse luego en el marco normativo e
institucional bajo el que se tiene lugar la definición de un conjunto de políticas
públicas en los ámbitos de interés para la política, saltando a la superficie
la imagen de una sociedad que ha avanzado en el reconocimiento de derechos y
diseña ambiciosas políticas de corte universalista. Seguidamente, el estudio
pasa a la sistematización de la oferta programática vigente; esencialmente el
esfuerzo radicaba en inventariar, desde un enfoque descriptivo, lo realmente
existente con sus fortalezas, debilidades y lagunas (brechas) respecto a las
declaraciones de política pública y sus pretensiones universalistas.
▪
Círculos de Diálogo a nivel nacional en torno a las necesidades de cuido en
los grupos familiares costarricenses
Dado
el interés de construir una propuesta toman en consideración un proceso
participativo que considera las vivencias de las comunidades para generar
política pública basada en evidencia y donde se posiciona a las personas en el
centro de la propuesta, se desarrollaron 11 círculos de diálogo en las
diferentes regiones del país. Estos círculos estuvieron conformados por
integrantes de diversas comunidades invitados a compartir su experiencia y
visiones sobre las necesidades de apoyo a los cuidados de personas dependientes
en los hogares.
El
Círculo de Diálogo corresponde a un espacio de expresión y escucha, en que las
personas directamente vinculadas con el cuido, sean como cuidadoras o como
beneficiarias de los servicios, aportan su experiencia y sus propias
reflexiones, para contribuir a ampliar el conocimiento y comprensión de la
realidad, como elemento fundamental para repensar y mejorar los servicios. Las
personas que participaron en los Círculos de Diálogo comentaron acerca de las
vivencias cotidianas, que con mayor o menor precisión técnica, corresponden a
las modalidades de atención ofrecidas por las instituciones.
Se
contó con participación de familiares a cargo de personas con discapacidad y de
personas adultas mayores con diversos niveles de autonomía, incluyendo casos en
que se reciben subsidios del Estado y casos que son atendidos en forma total
con recursos propios de las familias. También, asistieron personas con
discapacidad que se integran en familias solidarias, para lo cual reciben un
subsidio y se organizan conforme a un marco programático.
Se
presentaron igualmente personas que son atendidas o dan servicios en
modalidades de cuido más institucionalizadas, en el sentido que se dan en
centros especializados, que cuentan con personal contratado y que cobran los
servicios, directamente a los usuarios o por mediación de las instituciones, a
través de los diferentes subsidios.
El
objetivo de este ciclo de consultas ciudadanas era identificar, mediante
procesos de diálogo participativo e inclusivo, las prioridades y
características que tiene el cuido en diferentes grupos familiares, así como
las vivencias y perspectivas de las personas que brindan cuido. Gracias a estos
generosos testimonios fue posible conocer los principales retos que enfrentan
las familias en torno a los cuidados, moviendo un asunto hasta entonces
estrictamente privado y analizarlo como un asunto de interés público. Un
resumen de los hallazgos de este proceso participativo se encuentra en la
sección de anexos.
▪
Estudio para el análisis de costos de prestaciones principales de cuido y
proyecciones de gasto ante escenarios de aumento de cobertura de servicios
Este
estudio se llevó a cabo en 2017 cuando el país no contaba con estudios que
permitieran conocer de forma exacta la demanda por ser vicios de cuidado, en
función de ampliar la oferta en la coyuntura donde este tipo de servicios
revisten de la mayor importancia debido a la existencia de tendencias que
implican mayores necesidades de cuidados, tal como el crecimiento de la
población adulta mayor y la tendencia hacia la mayor incorporación de las
mujeres en el mercado laboral, quienes históricamente han ejercido el principal
rol de cuidadoras.
Por
lo tanto, en función de cuantificar costos y realizar proyecciones
presupuestarias de la expansión de servicios de cuido de larga duración o
cuidados prolongados, así como proyectar la expansión de los servicios de
cuidados y apoyos, sus costos y los diferentes escenarios de pago, se realizó
este trabajo, que representó un primer ejercicio que permitiría explorar la
cuantía del total de recursos económicos que requeriría la puesta en marcha de
la política.
▪
Estudio Base para la Caracterización de la Dependencia y el Cuidado en Costa
Rica
Para
ello ahondar en el empeño anterior resultó imprescindible realizar el Estudio
Base para la Caracterización de la Dependencia y el Cuidado en Costa Rica (en
adelante EBC). Pieza fundamental de la política y el primer estudio a nivel
nacional de esta naturaleza en la historia de Costa Rica y de la región
centroamericana y caribeña.
El
EBC tuvo como objetivo principal conocer de una forma ciudadana, clara, exacta
y científica la demanda real de los servicios para estos grupos poblacionales y
así con la información suministrada, las comunidades colaboraron directamente
poder tomar decisiones en política pública basada en evidencia, en función de
generar las respuestas adecuadas y responsables para la debida atención de los
cuidados, desde un modelo de atención integral con enfoque de Derechos Humanos.
La
encuesta del EBC se llevó a cabo entre el 07 de marzo y el 15 mayo de 2018, con
base en un muestreo en dos etapas. El tamaño de la muestra fue de 3.000 hogares
(20.954 viviendas), distribuidos en las 7 provincias, con 150 unidades
primarias de muestreo provistas por INEC, distribuidas por todo el territorio. La
ficha o cuestionario constó de 12 preguntas sobre descripción del hogar,
estados de salud y necesidades de cuidados. En la segunda etapa, se
seleccionaron los hogares con miembros que recibían ayuda de otras personas
para realizar las actividades de la vida diaria (AVD). A estas, se les aplicó
un cuestionario de 253 preguntas dividido en 9 módulos que permitieron dar
cuenta de la demanda de cuidados.
Este
estudio vino a romper con la invisibilidad que viven las familias con
necesidades de cuidados y la información obtenida sirvió desarrollar los
insumos necesarios para que esta política pública con visión de Estado se
encuentre a la altura de las necesidades de la población, la cual tiene la
finalidad de facilitar las necesidades de las familias que cuentan con
integrantes que requieran de servicios de cuidados; capacitar a las personas
cuidadoras, cuidar a quién cuida, así como crear mecanismos
exitosos
de copago entre sociedad, familia, empresa privada y Estado.
▪
Prospección de costos de un Sistema de Cuidados para la Atención de la
Dependencia en Costa Rica
Asimismo,
se llevó a cabo la investigación denominada "Prospección de costos para un
Sistema de Cuidados para la Atención de la Dependencia en Costa Rica", con el
objetivo de aportar a la formulación del Plan de implementación de esta
Política, mediante la proyección de la demanda de servicios de atención y el
gasto público asociado, según escenarios alternativos de regulación, cobertura
y modelos de atención y con base en alternativas de composición de canastas de
servicios públicos. Este estudio reviste medular importancia en la madurez de
la política debido a que permite estimar el coste aproximado de diferentes
modelos de sistemas de cuidados, posibilitando la toma de deliberaciones
advertidas en proyecciones financieras. En este estudio se analizan distintos
aspectos de las experiencias internacionales de los modelos de cuidados a la
dependencia. Tienen especial atención los sistemas más avanzados, como son los
de los Países Nórdicos, los más cercanos a la realidad latinoamericana, como
los de España y Francia y la experiencia reciente del Sistema Nacional
Integrado de Cuidados de Uruguay. Asimismo, se abordan las prospecciones de
costo y demanda de servicios del Modelo Base (MB) de atención a la dependencia
en el país.
Estos
incluyen proyecciones de un modelo previamente consensuado con jerarcas,
sometido a múltiples sensibilizaciones de parámetros, como a variaciones
posibles en su desarrollo.
Los
principales hallazgos de este estudio se documentan más adelante en el Anexo 9,
en el que se describen diferentes escenarios para cuantificar el costo actual y
futuro de la implementación de un modelo base para un sistema de cuidados en
Costa Rica y las necesidades de financiamiento para su expansión progresiva.
▪
Análisis del impacto y ahorro en salud de un Sistema de Cuidados y Apoyos
para la Atención a la Dependencia
Este
estudio realizado en 2020 es un complemento del estudio de costos, es decir, no
solo se hicieron estimaciones que dan cuenta del coste de la implementación del
sistema, se realizó una estimación y proyección del posible ahorro de costos
hospitalarios que tendría la implementación de servicios de atención a la
dependencia, en un horizonte de 30 años. Los resultados muestran que, de implementarse
un sistema de cuidados, los costos evitables en servicios sanitarios pueden
ascender a un rango que va desde los 44.569 millones de colones anuales en el
criterio de dos desviaciones estándar, hasta 139.529 millones considerando una
desviación, en 2050. En términos de la inversión en un sistema de atención a la
dependencia, estos valores representan ahorros equivalentes a un rango del
11,4% al 20,8% en 2030, que se elevan hasta casi el 30% en 2050 (criterio de 1
desviación y proyección alta de crecimiento demográfico) (ceteris paribus)
(Matus-López, 2020).
▪
Validaciones y compromisos para la presentación de esta política pública
Se
conformaron nuevos grupos interinstitucionales de trabajo en agosto de 2019 y
se retomaron consultas sobre el documento base de la política a las
instituciones sobre su rol y potencialidades en torno al desarrollo de la
política, a su vez, se circuló el documento y un boceto del plan de acción,
para el trabajo y la retroalimentación de las instituciones de una versión preliminar
con tareas, plazos y recursos institucionales. Este proceso se replicó dos
veces más durante el 2020.
A
finales de 2019 y principios de 2020, en conversaciones sostenidas entre las
autoridades se puso en evidencia la necesidad de asegurar la viabilidad de un
sistema de apoyo a los cuidados y atención a la dependencia y generar
información que respalde, desde el punto de vista económico, las ventajas y
externalidades positivas de este sistema11. Concretamente, las autoridades
consideran determinante considerar el impacto que está teniendo y que tendrá la
falta de un sistema de cuidados sobre el gasto en salud, principalmente
hospitalario, como justificación para impulsarlo. La ausencia de residencias y
alternativas de apoyo a los cuidados en el hogar se traduce en estancias
hospitalarias más largas y de mayor coste, que no solamente son más caras que
un sistema de atención a la dependencia, sino que, además, están bloqueando el
acceso de otras personas con necesidades de atención médica. De este modo, mediante
este documento de política se llega al final de un proceso planificado de gran
esfuerzo y compromiso por integrar los estudios cualitativos, financieros,
participativos y demográficos, nutridos por la mejor evidencia producida por el
Panorama de Envejecimiento y Atención a la Dependencia del Banco Interamericano
de Desarrollo, en el quehacer de las instituciones que han participado
proactivamente en el proceso de formulación, validación, aprobación y en la
acotación de las tareas que podían desarrollar para cumplimentar con la puesta
en marcha de un Sistema de Apoyo a los Cuidados y Atención a la Dependencia,
según los plazos acordados
para
este primer plan de acción.
11 Utilizando una
metodología novedosa, aunque basada en los principios de los estudios
internacionales, para países con SADs, señala que entre el 10% y el 20% del
costo de un modelo para Costa Rica, se recuperaría por estos ahorros y que,
debido a la presión poblacional y de costos, estos valores podrían acercarse al
30% en una década y superar el 50% en los años posteriores. Dicho de otra
forma, la no implementación de SADs, va a aumentar la presión de costos sobre
el sistema hospitalario entre 20 mil y 40 mil millones en la próxima década y
podría alcanzar los 100 mil millones antes de mitad de siglo (Matus-López,
2020).
Ilustración
5. Hitos en la construcción de la Política Nacional de Cuidados

CAPITULO 6
Estado de la situación
EXISTEN
VARIOS PENDIENTES HISTÓRICOS para mejorar el bienestar biopsicosocial de las
personas que proveen y las personas que reciben cuidados y apoyos que, a pesar
de la premura social y fiscal, urgen ser solventados.
En
la población costarricense existen personas que requieren necesariamente de
cuidados y apoyos en domicilio, servicios sociales varios o de asistencia
personal para realizar las actividades básicas de la vida diaria y que no
cuentan con los recursos económicos para proveerse de este tipo de asistencia,
por ende, ven limitado el ejercicio de su derecho a la autonomía personal, en
igualdad de condiciones que las demás personas. Al mismo tiempo, las
organizaciones OBS atienden "a personas que tienen requerimientos distintos con
iguales recursos, tanto económicos como humanos. Las experiencias
internacionales, sobre todo en el contexto europeo, proponen realizar
distinciones entre las personas, según sea su nivel de dependencia para
realizar las actividades diarias" (II Informe estado de situación de la Persona
Adulta Mayor en Costa Rica, 2020:155).
Paralelamente,
en su mayoría, las mujeres que realizan estas tareas al interno de sus familias
lo hacen sin remuneración, no tienen alternativas de respiro en las tareas de
cuidados y apoyos, tampoco prestación económica por cuidados en el entorno
familiar, y al no tener capacidad contributiva no tienen alternativas para
cotizar en la seguridad social y augurarse una vida digna en la última etapa de
la vida, por citar algunos ejemplos. Con la puesta en marcha de esta política,
el Estado busca ejecutar las medidas de protección y atención integral
efectivas y pertinentes para cerrar la brecha entre la demanda y la oferta en
servicios de cuidados prolongados para personas dependientes (Jara y Chaverri,
2020).
Ante
el acceso reducido y fragmentado, además de la exigua y discordante variedad de
servicios de asistencia domiciliaria, residencial y otros servicios de apoyo de
la comunidad, así como escasez en la oferta de la prestación de la asistencia
personal humana y la reducida gama de servicios para las personas cuidadoras,
mediante esta política pública se busca impactar la vida de las personas
dependientes y sus familias, de modo que mejore su calidad de vida y su
inclusión en la comunidad, evitando su aislamiento o separación de esta.
La
sostenibilidad a largo plazo de los sistemas de protección social requiere un
Estado financieramente sólido. Ante esta premisa, es necesario considerar que
el cambio demográfico es relevante para la Hacienda Pública porque modifica la
demanda de algunos servicios públicos, lo que exige anticipación y adaptación
por parte de los gestores públicos. De este modo, la Contraloría General de la
República (2019) evidencia como este problema debe abordarse prontamente.
La
transición demográfica que atraviesa Costa Rica se refleja en los cambios en el
tamaño de la población y la composición de esta según grupos etarios, mientras
que en 1956 el país tenía alrededor de un millón de habitantes, en 1975 llegó a
2 millones, para 1990 a 3 millones y para el 2018, 5 millones.
De
la mano con el aumento de la población, también se registraron importantes
modificaciones en la estructura etaria. Para 1950 aproximadamente la mitad de
la población tenía menos de 18 años y este porcentaje descendió a 28,5% para
2018 y se estima que llegará a 20,1% en 2050, a su vez, las personas adultas
mayores representaban el 3,5% de la población en 1950, para 2018 la cifra
aumentó a 8,2% en 2018 y se proyecta que serán más de un millón en 2050,
representando el 20,7% del total de la población. En síntesis, en un período de
100 años la población adulta mayor dejará de ser el grupo poblacional más
pequeño y pasará a representar la quinta parte de la población total
(Contraloría General de la República, 2019).
En
el 2000, la tasa de natalidad en Costa Rica era de 20,2 nacimientos por cada
mil habitantes; en contraste, para el 2017, esta misma tasa fue de 13,9. Por su
parte, en 2017, la esperanza de vida ha crecido 2,2 años para los hombres y 2,5
años para las mujeres, respecto del número de años que en promedio esperaría
vivir una persona en el 2000. De hecho, Costa Rica es el país con la esperanza
de vida al nacer más alta de Latinoamérica.
Según
señala la Contraloría General de la República, la tasa de dependencia
demográfica, referida al cociente de la población inactiva (mayor de 65 años)
respecto a la activa (15 a 64 años), experimentará un aumento constante hasta
el 2050, donde la cifra ascenderá al 57,3% (Contraloría General de la
República, 2019).
Por
tanto, el envejecimiento demográfico tendrá consecuencias sobre la demanda de
algunos servicios públicos críticos como la sa- 57 lud12, debido al aumento de
enfermedades no transmisibles y en las pensiones, en vista del aumento de
población en edad de jubilación y la escasez de población en edad laboral
(Contraloría General de la República, 2019).
12 El incremento en la
cantidad de personas adultas mayores, el aumento de la esperanza de vida y de
la longevidad, impacta de manera directa en los servicios de salud
institucionales, al tener que adecuar los servicios a un grupo de población con
prevalencia de enfermedades crónicas no transmisibles, que generan disminución
de la capacidad funcional, discapacidad y dependencia de cuidados.
Ilustración
6. Crecimiento de habitantes en Costa Rica 1956-2018

En
este sentido, según proyecciones del ente contralor tomando como referencia los
datos demográficos y sanitarios del 2016, para el 2030 habrá un aumento real estimado
del gasto en salud, principalmente, en los servicios de consulta externa y
hospitalización. De modo que, si en 2017 el porcentaje del gasto en salud del
grupo etario de los mayores de 65 y más años consumió el 17,9% del total del
presupuesto en salud, se estima que para el 2030 consuman el 27,7%.
Así,
Costa Rica se convertirá en uno de los países más envejecidos de la región en
las próximas tres décadas. Se estima que para el 2050, la población adulta
mayor representará el 20,7% (Jara, Matus y Chaverri, 2020), lo que plantea una
gran cantidad de desafíos en términos de satisfacer la demanda de servicios
sociales y de promover políticas inclusivas que garanticen la protección social
y el derecho a una vida digna durante la vejez.
Como
se ha esbozado en el capítulo de definiciones, el alargamiento del promedio de
vida de la población implica el aumento de la cantidad y proporción de adultos
mayores que viven en situación de dependencia durante períodos prolongados,
debido a problemas físicos o cognitivos que limitan su autonomía para el
desempeño en la vida cotidiana (el concepto de dependencia hace referencia a la
pérdida de libertad para el desempeño de actividades imprescindibles para
llevar adelante la vida diaria y la consecuente necesidad de apoyo de otras
personas para la sobrevivencia). Depender de terceras personas para la
ejecución de un conjunto de actividades básicas de la vida diaria, tales como
asearse, comer o desplazarse, puede colocar a los individuos en un estado de
vulnerabilidad en lo relativo al ejercicio de sus derechos (FODESAF, 2020).
Hasta
hace relativamente poco tiempo, incluso en los países con poblaciones muy
envejecidas, el cuidado y la atención de las personas adultas mayores con
dependencia era un problema que se resolvía exclusivamente en el ámbito
privado. Las familias, y dentro de ellas las mujeres, se ocupaban de prestar
apoyo y asistir a sus integrantes con dependencia. Esta realidad es hoy,
insostenible. Las mujeres hoy se insertan más que nunca en el mercado formal de
trabajo, las familias son cada vez más reducidas y la cantidad de mayores
viviendo solos, crece cada vez más (Chaverri, 2020).
Los
servicios de cuidados y apoyos para personas en situación de dependencia
revisten gran importancia en el actual contexto de transición demográfica, en
el que se presenta una tendencia al aumento en la cantidad que representan las
personas adultas mayores en la población total. Dentro de las consecuencias
previsibles del crecimiento de la población de personas adultas mayores, se
encuentra una creciente necesidad de atención de su salud y de cuidados de
larga duración.
El
cambio en los roles de género que se ha venido dando paulatinamente en el país
también exacerba la necesidad presente y futura de las familias de recibir
apoyo para realizar las labores de cuidados y apoyos. Con la creciente
incorporación de las mujeres al mercado laboral se presenta una mayor necesidad
de las familias de obtener apoyo para el cuidado de personas que se encuentran
en situación de dependencia (Acón, 2017; Durán-Heras, 2019).
El
Estado de bienestar costarricense cuenta con una serie de servicios de cuidados
y apoyos erigidos a lo largo de décadas, que se encuentran dirigidos a familias
en condición de pobreza y vulnerabilidad económica; sin embargo, la demanda que
se prevé de estos servicios no es exclusiva de este grupo poblacional y cruza
todos los estratos sociales.
La
variación axiológica se sumó entonces a la evolución en los estilos de vida
personales, en los ciclos de vida y el tamaño de las familias, así como en la
participación laboral de las mujeres, el enfoque de la corresponsabilidad
social de los cuidados y la rápida urbanización de la población, entre las
dimensiones más destacables. Estos factores hacen urgen te que las modalidades tradicionales
de asistencia y apoyo a las personas dependientes varíen gradualmente y se
transfiera al Estado, al mercado y a las organizaciones sociales, tareas que
hasta ese momento habían sido de exclusiva responsabilidad de las familias, en
particular de las mujeres y de las relaciones de parentesco.
Gráfico
6. Transición demográfica en Costa Rica en el período 1950-2100

La
necesidad de dar una respuesta de política pública oportuna al envejecimiento
poblacional es apremiante, ya que los principales cambios en materia de
envejecimiento se comenzarán a proyectar en el corto plazo. Se calcula que para
el año 2032 la proporción de adultos mayores de 60 y más años pasará a ser
superior a la de personas menores de 15 años y esto generará un cambio sin
precedentes en la pirámide poblacional (Chaverri, 2019).
Estos
cambios demográficos están asociados a factores como la desaceleración de la
tasa de fecundidad, que para el 2017 se estimaba en 1,7 hijos por mujer, de
manera que es inferior al nivel de reemplazo, comprendido en 2,1 hijos por
mujer. El aumento de la esperanza de vida al nacer actualmente es superior a
los 80,3 años y el promedio de años de esperanza de vida libre de discapacidad
a los 65 años es de 12,8 años para hombres y 10,5 años para las mujeres; estas
cifras son equivalentes a esperar los hombres pasen 48% de la vida restante sin
discapacidad, y las mujeres, 35% (II Informe estado de situación de la Persona
Adulta Mayor en Costa Rica, 2020).
Las
transformaciones en la pirámide de la población también obedecen a la tasa de
crecimiento natural, es decir, a la diferencia entre la cifra de nacimientos y defunciones
en un período determinado, por ejemplo, entre los años 1941 y 2011 se
identifica una importante reducción de la tasa de crecimiento natural, la cifra
pasa 5,8 a 1,1, lo que ocasiona que haya una mayor necesidad de soporte social
por parte de las personas en edades activas a aquellas en edades inactivas
(Jara, Matus y Chaverri, 2020).
Para
el 2032, se estima el año frontera de la transición demográfica. Este hecho
supone que la población en Costa Rica estará tan envejecida como la de otros
países que actualmente cuentan con sistemas de cuidados prolongados. El bono
demográfico del país (entendido como el período en el cual la población activa
crece más rápido que la población dependiente) se encuentra casi agotado
(Contraloría General de la República, 2019).
Las
personas mayores de 60 años en Costa Rica, para el 2019, representaban cerca
del 16,4%13 de la población y su proceso de enve- 59 jecimiento está
asociado con una disminución progresiva de las capacidades físicas y mentales
de las personas, con una mayor probabilidad de desarrollar enfermedades y de
presentar mayores factores de riesgo para la discapacidad, lo que implica una
mayor presión sobre los servicios de salud y un aumento sustancial en la
demanda de cuidados (ver gráfico7). Específicamente, se estima que las personas
mayores de 60 años demandantes de cuidados pasarán de 2,9 por cada 100 personas
entre 15 y 74 años en 2015, a 11,3 en el año 2050.
13 Según la Ley 7935, en Costa Rica la población adulta mayor
es aquella que tiene 65 y más años. Según estimaciones del Instituto Nacional
de Estadística y Censos, en 2020 habitan en Costa Rica 453.078 personas adultas
mayores, es decir el 8,9% del total de la población.
El
envejecimiento de la población continuará creciendo de forma sostenida, de
manera que el país debe prepararse en concordancia para atender la demanda de
la población en materia de cuidados de larga duración.
Actualmente,
la población adulta mayor no solo no tiene la posibilidad de acceder a un
sistema de cuidados de larga duración unificado que les provea distintas
ofertas de servicios, sino que un grupo
presenta grandes barreras para acceder a servicios de salud y de protección
social, ya que no están cubiertos por ningún tipo de aseguramiento. De acuerdo
con los datos de la Encuesta Nacional de Hogares (2020), un 2,5% de las
personas adultas mayores no contaban con aseguramiento en ninguna de sus
modalidades. Ante la ausencia de servicios sociales de atención a la
dependencia, esta población se vuelve más vulnerable a la pauperización y el
desmejoramiento de sus condiciones de salud (Chaverri, 2019). Aunado a lo
anterior, de acuerdo con los datos del Mideplan, alrededor de 81.000 personas
adultas mayores se encontraban en situación de pobreza y pobreza extrema en el
2019 y un tercio de las personas no recibía ninguna pensión, de manera que se
encuentran ante un escenario de profunda desprotección y vulnerabilidad, en la
que no solo existe una carencia de una oferta institucional de servicios
especializados, sino también presentan limitaciones económicas que les impiden
acceder a la oferta privada (Medellín, Jara y Matus,2019).
Según
datos incluidos en la Memoria Institucional de la CCSS del 2019, se encontraban
en curso de pago 121.608 pensiones del Régimen No Contributivo (RNC) y 4.363
pensiones otorgadas por la Ley 8769 (Parálisis cerebral profunda y similares).
Se espera que el peso sobre este tipo de pensiones, incremente cada año por la
presión del envejecimiento poblacional.
Gráfico
7. Envejecimiento poblacional según sexo y grupos de edades en Costa Rica

Así,
para año 2019, se otorgaron nuevas pensiones en el RNC 5.072 pensiones de vejez
y 1.091 de invalidez. Por la ley 8769 se otorgaron en el 2019 un total de 700
pensiones. Es decir, solo en al año 2019, se otorgaron 6.863 pensiones del RNC
nuevas (vejez, invalidez y Ley 8769) (CCSS, 2019).
Esta
situación se complejiza si se toma en consideración que 14,4% de la población
adulta mayor no vive con familiares que puedan cuidarles (en caso de requerirlo
de manera prolongada). Lo anterior, es destacable, debido a que, si algunos
apoyos en razón de la complejidad, multiplicidad o grado de la dependencia son
difíciles de suplir en el entorno familiar, sin entorno familiar la persona
dependiente se encuentra en exclusión absoluta de circunstancias de carencia de
apoyos: "La dependencia de cuidadores no profesionales y de la familia no
siempre es la solución, y en muchos casos ni siquiera forma parte del abanico
de alternativas al que puede recurrir una persona de edad" (Huenchuan y
Rodríguez, 2015: 12).
Para
el 2019, 108.603 personas mayores vivían en un hogar unipersonal14 y
más del 50% eran mujeres (INEC, 2020), asimismo, el 22,9% del total de personas
mayores está en situación de pobreza, lo que refuerza la enorme responsabilidad
que tiene el Estado de establecer un sistema de apoyo a los cuidados y atención
a la dependencia que les brinde protección social en la vejez y les facilite
los servicios sociosanitarios que requieran para tener una vida digna. En
consonancia con lo anterior, la evolución del tamaño de la composición de los
hogares denota como en Costa Rica desde el 2000 hasta el 2019, se reduce el
tamaño de la composición de los hogares, es decir, se reduce la cantidad de
personas que viven por hogar. Por ello disminuye el porcentaje de hogares con
cuatro y cinco personas y crecen los porcentajes de hogares integrados por una
y dos personas, mientras que en el 2000 los hogares compuestos por 1 persona
alcanzaban el 6,08%, en el 2009 representaban el 9,06% y para el 2019
representan el 13,11%, es decir, en menos de dos décadas, se ha duplicado la
cantidad de hogares unipersonales (INEC,2020).
La
reducción del tamaño de las familias y el incremento de hogares unipersonales
se traduce en menor oferta de cuidados en el entorno familiar. Por ello, esta
política pública, desde el paradigma de la corresponsabilidad social de los
cuidados, es una respuesta para atender esta demanda.
14 Para este perfil, la literatura internacional da cuenta de
la relevancia de establecer prestaciones relacionadas con cuidados y apoyos en
el domicilio para prevenir o atender situaciones potenciales de dependencia.
Prevalencia
de enfermedades no transmisibles
De
la mano de los cambios demográficos, también se han presentado varias
transformaciones en el perfil de salud del país que imponen retos sustantivos
en la atención a la dependencia. Según datos de ENADIS (2018) y Estadísticas
vitales (2018) la población de 65 años y más padece en un 59,7% de presión
alta, el 28% tienen azúcar en la sangre, el 16,1% sobrelleva alguna enfermedad
del corazón o han sobrellevado un infarto, mientras que el 13% tienen
enfermedades respiratorias crónicas como bronquitis, enfisema, asma u otras,
por último, padecen de cáncer el 9,5% del total de adultos mayores en Costa
Rica.
Actualmente,
las enfermedades no transmisibles (ENT) (como la diabetes, el cáncer y
enfermedades del corazón), son las de mayor prevalencia en el país. Representan
cerca del 80% del total de muertes y suponen una atención prolongada y costosa
por parte del sistema de salud público, de la mano con un deterioro progresivo
en el estado de salud de los pacientes (Contraloría General de la República,
2019). La OMS (2019) promueve el desarrollo de investigaciones sobre carga de
enfermedad, para medir mediante el costo financiero, la mortalidad, la
morbilidad y otros indicadores, el impacto en los sistemas de la salud de las
enfermedades crónicas. Comúnmente, se utilizan los indicadores años de vida
ajustados por calidad de vida (QALY por sus siglas en inglés) y años de
vida ajustados por discapacidad (DALY por sus siglas en inglés) que da
cuenta del número promedio de años de vida sana perdidos por un estado de salud
deficiente, enfermedad o discapacidad. Estos indicadores, si bien permiten
orientar recursos económicos hacia los sistemas de salud, no consideran los
costos no sanitarios de la atención a pacientes crónicos.
La
prevalencia de estas enfermedades cró- 61 nicas es mayor en las personas
adultas mayores y en personas con dependencia. Según los reportes del Estudio
Global sobre la Carga de Enfermedades, el 77% de los años de vida saludable que
perdieron los costarricenses en el 2017, están asociados a ENT y en las
personas que tienen más de 60 años el porcentaje asciende a 91% (Medellin, Jara
y Matus, 2019).
Los
padecimientos crónicos adscriben a casi el 22% de la población. La edad
promedio de inicio se ubica a los 54 años, las personas con más de 60 años (ver
gráfico 8) tienen tasas superiores al 50% y 55% de prevalencia de estas
enfermedades y son las mujeres las que tienen mayor propensión a padecerlas,
constituyendo el 61,5% de los casos. Además, enfermedades como la diabetes,
impactan mayoritariamente a los sectores de menores ingresos, encabezados por
las mujeres (García y Jiménez, 2018).
Las
enfermedades crónicas (en adelante ENT) están significativamente asociadas a la
dependencia, por ejemplo, la tasa de dependencia en ausencia de padecimientos
crónicos para la población de más de 60 años es de 5% y para quienes son
adultos mayores y tienen una enfermedad crónica es de 10%. Asimismo, el
porcentaje asciende a 24% en el caso de las personas con dos o más padecimientos
crónicos (Medellin et al., 2019). El crecimiento vertiginoso de las ENT en el
país y la relación de estas con la dependencia coloca en el debate la urgencia
de articular un sistema de apoyo a los cuidados y atención a la dependencia
duración que aborde estas nuevas necesidades y que evite un desbordamiento de
las capacidades del sistema sanitario público para continuar atendiendo a la
población.
Personas
con discapacidad
No
toda persona con discapacidad es dependiente (Huete y Chaverri, 2019). Estadísticamente,
la dependencia impacta de manera importante a las personas adultas mayores y
personas con enfermedades crónicas; sin embargo, algunas personas con
discapacidad también son propensas a requerir apoyos para realizar las
actividades de la vida diaria (Medellin et al., 2019). La Encuesta Nacional
sobre Discapacidad 2018 estima que 670.640 personas de la población adulta (el
equivalente con el 18,2% del total de la población adulta) en Costa Rica tiene
alguna discapacidad, este dato se desagrega en 139.035 (3,8%) personas con
discapacidad de leve a moderada y 531.605 (14,4%) personas con discapacidad
severa. Por su parte, la Encuesta de mujeres, niñez y adolescencia 2018 señala
que hay 219.112 personas con discapacidad menores de 18 años. De este modo, se
estima que, en 2018, en el país habitaban alrededor de 889.752 personas con
discapacidad.
Gráfico
8. Carga de enfermedades infecciosas y crónicas en la última etapa del ciclo
vital.

En
consonancia, la encuesta levantada en el Estudio Base para la Caracterización
de la Dependencia y el Cuidado en Costa Rica encontró que una quinta parte de
las personas (que representan 947 mil individuos; algo coincidente con la cifra
del párrafo anterior) señalaron que tenían alguna dificultad permanente, siendo
la dificultad para ver la de mayor porcentaje (12,7%), seguida por la
dificultad para desplazarse (7,1%) y la dificultad para oír (2,6%)
(Matus-López, 2019).
No
obstante, es preciso señalar que la prevalencia de la discapacidad crece
conforme aumenta la edad, de forma específica, los datos de la ENADIS (2018)
señalan que el 35% del total de personas de 65 y más años tienen alguna
discapacidad, de modo que para personas de 60 años o más ronda el 32% y se
incrementa a 55% en los adultos que tiene más de 80 años.
El
46,4% de las personas con discapacidad, mayores de 18 años recibían asistencia
personal para el 2018, de los cuales 148.524 tenían 65 años y más. Esta asistencia
personal es brindada en 54,6% de las ocasiones por alguna persona de 35 a 64
años y 9 de cada 10 de quienes asisten a una persona con discapacidad son
familiares; valor inversamente coincidente con la cantidad de personas que
perciben pago por esta labor, es decir, solo una de cada diez personas
asistentes recibe algún pago en dinero o en especie. Además, cerca de 7 de cada
10 personas que realizan asistencia personal para personas con discapacidad son
mujeres.
Por
su parte, alrededor de 179.596 personas con discapacidad precisaban de algún
servicio de apoyo; no obstante, el 68,87% no tuvo acceso a ellos, ya que no
contaban con recursos para financiarlos (ENADIS, 2018).
En
el entendido de que hay una fuerte relación entre discapacidad y dependencia y
debido a que un grupo de esta población demanda servicios, pero no puede
pagarlos, resulta de vital importancia ampliar un sistema que les permita
acceder a ellos para mejorar su calidad de vida y disfrutar del pleno ejercicio
de sus derechos.
Estimación
de la dependencia en Costa Rica
Cuando
los países comienzan a valorar la demanda de cuidados de larga duración y
atención a la dependencia, el primer y más importante insumo es la
cuantificación de las personas potencialmente dependientes por grado de severidad15.
15 Por ejemplo, en España, la Encuesta sobre Discapacidades,
Deficiencias y Estado de Salud (EDDES) 1999, utilizada en el Libro Blanco de la
Dependencia, estimó que el 3,9% de la población de 6 y más años, tenía alguna
limitación para las ABVD (Rodríguez coord., 2005). Luego, la Encuesta de
Discapacidad, Autonomía Personal y Situaciones de Dependencia de 2008 acotó
esta tasa al 3,3%. Finalmente, cuando ya se publicó el baremo de medición de la
dependencia, se estimó que el 2,1% de la población era dependiente para
realizar las ABVD (Vilaplana,2010). En la actualidad, las personas que han
solicitado servicios y han sido evaluadas positivamente como dependientes
ascienden al 2,85% de la población nacional y aproximadamente al 10,5% entre
los mayores de 65 años (IMSERSO,2019).
Algo similar se realizó
en Uruguay. A través de la Encuesta Longitudinal de Protección Social (ELPS,
2013), se preguntó por once limitaciones, entre las que se encontraban
problemas de desplazamiento, mentales, de habla, sordera, ceguera y movimiento.
La respuesta afirmativa fue seguida de una identificación del origen, la
intensidad y la necesidad de asistencia. Los resultados mostraron que el 5,8%
de la población tenía al menos una limitación en las ABVD y de estas, el 58,4%
necesitaba de algún tipo de apoyo, es decir, aproximadamente el 2.9% de la
población podría ser dependiente (Sosa 2014). Cifra que se sitúa en el 9,3%
para los mayores de 60 años (SNC, 2018) y 11,5% para los mayores de 65 años
(Matus-López, 2017).
Para
ello, el instrumento más utilizado son las encuestas, ya sea con encuestas
específicas para esto o a través de determinadas preguntas incluidas en
encuestas relacionadas (de salud, condiciones de vida o discapacidad). En ambos
casos, se instrumentalizan preguntas sobre problemas para realizar actividades
de la vida diaria y la existencia o necesidad de asistencia de terceras
personas para ello16.
En
Costa Rica, existe un antecedente que es la Encuesta Nacional de Hogares
(ENAHO, 2019). En ella, se preguntó por siete actividades: a) Ver (aún con los
anteojos o lentes puestos), b) Oír, c) Hablar, d) Caminar o subir gradas, e)
Utilizar brazos y manos, f) De tipo
intelectual (retardo, síndrome de Down, 63 otros) y c) De tipo mental (bipolar,
esquizofrenia, otros). Los resultados arrojaron que el 6,1% de la población,
tenía al menos una limitación para ABVD.
16 Son preguntas generales, ya que cuando se realizan, el
sistema de atención a la dependencia aún no se comienza a implementar y no se
conocen los baremos oficiales de qué y cuándo se considerará que una persona es
dependiente y, por lo tanto, tiene derecho a recibir prestaciones. No obstante,
no siempre es este el caso. Los países con sistemas universalistas puros, vale
decir, que aseguran la atención de todas las personas que lo necesiten, no
suelen disponer de estas mediciones, principalmente, porque se iniciaron cuando
esta era una demanda acotada. Es el caso de la mayoría de los países nórdicos.
Sin
embargo, las dos fuentes más específicas para el estudio de la dependencia en
Costa Rica son el Estudio Base para la Caracterización de la Dependencia y el
Cuidado en Costa Rica, en adelante Estudio Base de Cuidados (EBC, 2018) y la
Encuesta Nacional sobre Discapacidad (ENADIS,2018).
La
principal fortaleza del EBC es que profundiza en la situación del cuidado y
ofrece información relevante sobre dependencia. Esta fue la fuente para el
Estudio de Costos 2019. La debilidad es que existe un grado de incertidumbre
sobre la representatividad de una parte del muestreo17.
17 La ENC fue una
encuesta en dos etapas. En una primera etapa, se seleccionó una muestra
representativa de la población, de 6 y más años, para determinar necesidades de
cuidados de personas mayores, menores y con discapacidad. En la segunda etapa,
se seleccionaron hogares con alguna de estas necesidades y se les aplicó un
cuestionario más extenso.
A
pesar de estas limitaciones propias de una encuesta de este tipo aplicado por
primera vez, sus resultados son consistentes con las estimaciones censales y
las tendencias poblacionales mostradas por otros instrumentos.
Por
su parte, la ENADIS es una encuesta con sólida representatividad nacional,
diseñada y supervisada por el INEC. Como desventaja, se puede considerar que
está orientada a medir la discapacidad, más que la necesidad de cuidados de
personas dependientes.
a
Estudio Base para la Caracterización de la Dependencia y el Cuidado en Costa
Rica (EBC 2018)
El
EBC indagó sobre la existencia de limitaciones para realizar algunas
actividades de la vida diaria y b) la existencia o no de asistencia de terceros
para hacerlo (Ver anexos).
Los
resultados señalan que el 20,6% de las personas de 6 y más años tenía algún
tipo de limitación de ABVD y que el 3,49% de ellas requería asistencia de
terceros para la realización de estas actividades. Entre los mayores de 65
años, la tasa se elevó hasta el 13% (Tabla 1. Tasas de dependencia por sexo y
edad. Costa Rica. EBC. 2018).
Tabla
1. Tasas de dependencia por sexo y edad. Costa Rica. EBC. 2018
b
La Encuesta Nacional sobre Discapacidad
Por
su parte, la ENADIS indaga sobre la dificultad para realizar las actividades de
la vida diaria entre la población de 18 años y más y también sobre la necesidad
de asistencia para otras once actividades (Ver anexos). Para estimar las
personas con discapacidad, es decir, personas que presentan restricción en su
participación como producto de la interacción entre su condición de salud
(enfermedad, trastorno o deficiencia) y las barreras contextuales,
actitudinales y ambientales, INEC utilizó un modelo probabilístico18, cuyos
resultados mostraron que el 18,2% de la población de 18 años o más, tenía algún
tipo de discapacidad. En los adultos mayores, este porcentaje se elevó al 35,1%
(INEC, 2019).
18 Se obtiene mediante
un conjunto de modelos probabilísticos de la Teoría de Respuesta al Ítem
denominado Modelo de Crédito Parcial para los constructos/conceptos de
capacidad y desempeño, este último por recomendación de la OMS se le aplica un
modelo predictivo para contemplar el efecto de los factores ambientales y
capacidad para cada persona, con las métricas obtenidas de estos modelos se
construye la graduación de la discapacidad (INEC, 2019). Disponible en:
https://www.inec.cr/sites/default/files/documetos-biblioteca-virtual/reenadis2018.pdf.
Para
el cálculo en esta política, el análisis se restringió a la definición más
directa de dependencia, siguiendo los mismos criterios que la metodología
internacional; vale decir, analizando las limitaciones para las actividades de
la vida diaria y la necesidad de asistencia de terceros para su realización.
Esto fue posible porque la ENADIS permite identificar actividades algunas
básicas (caminar, subir gradas, bañarse, vestirse o ir al baño, alimentarse,
utilizar el servicio sanitario, acostarse y levantarse de la cama, sillón u
otros y comunicarse con o ras personas) y otras instrumentales (hacer trabajo
doméstico, cuidar a otros, hacer compras, salir a la calle, etc.).
Los
resultados muestran que el 35,2% de los adultos no tenía ninguna dificultad en
el desarrollo de actividades y otro 21,5% tenía cierta dificultad en solo una
de ellas (ninguna en el resto).
Al
analizar la necesidad de asistencia, se tiene que el 8,8% de los adultos
recibía (pocas veces, muchas o siempre) asistencia para las ABVD. De estas, la
mayoría necesitaba asistencia para caminar o subir gradas (81,5%) o para
utilizar el servicio sanitario (58%). En relación con la intensidad, entre
24,2% y 37,9% dijo requerirla pocas veces19.
19 Dependiendo de la
actividad: caminar o subir gradas (34,2%), bañarse, vestirse o ir al baño
(25,7%), alimentarse (27,1%), utilizar el servicio sanitario (27,4%), acostarse
y levantarse (37,9%) y comunicarse con otras personas (24,2%). 20 Este está
incluido en la primera columna, se puede mirar con detalle la batería de
preguntas utilizadas para este cuadro en la página 21 del cuestionario de la
ENADIS (2018).
Como
forma de aproximarse a la dependencia, se calculó la tasa de respuesta
afirmativa de "apoyo siempre" o "muchas veces", para las ABVD. Los resultados
muestran que 5,8% de los adultos necesitó asistencia para alguna de las
actividades y que el 3,8% la necesitó siempre. Entre los adultos mayores, las
tasas se elevaron al 18,7% y 13,4% respectivamente (Tabla 2. Tasas de
dependencia por sexo y edad. Costa Rica. ENADIS. 2018).
Tabla
2. Tasas de dependencia por sexo y edad. Costa Rica. ENADIS. 2018

c
Comparación de resultados
Si
se comparan los resultados de la ENADIS con los de la EBC homogeneizando por
tramos de edad y segmentado un tramo para personas de 65 y más años, se tiene
que las cifras son similares en la segunda acepción (ENADIS 2; necesidad
constante para al menos una ABVD) y algo más alejada de la primera (ENADIS 1;
necesidad muchas veces o siempre, para alguna de las ABVD) (Gráfico 9.
Comparación de tasas de dependencia por tramo de edad, según EBC y ENADIS.
2018).
Fuente:
Extracción Matus-López (2020) con base en ENADIS para 18 y más años y EBC para
6 y más años.
Dimensión
de la dependencia y la necesidad de apoyo a los cuidados en Costa Rica por la
brecha entre la oferta y la demanda actual
De
acuerdo con las estimaciones basadas en la ENADIS (2018) alrededor de 280 mil
personas enfrentan dificultades para realizar de manera autónoma actividades
básicas de la vida diaria. La ENADIS (2018) permite también determinar la
relación entre enfermedades crónicas, discapacidad y dependencia y la demanda
de servicios de atención a la dependencia, según la edad de las personas. Sobre
este particular, es importante reiterar que no todas las personas adultas
mayores, ni todas las personas con discapacidad son personas dependientes. El
país cuenta con normativa y políticas públicas específicas sobre envejecimiento
saludable y autonomía de las personas con discapacidad; en cambio, esta es la
primera política pública dedicada a la atención de la dependencia.
Gráfico
9. Comparación de tasas de dependencia por tramo de edad, según EBC y ENADIS.
2018


Los
datos de la ENADIS (2018) muestran que, en Costa Rica, el 72,6% de personas en
situación de dependencia mayores de 18 años también tienen una situación de
discapacidad y enfermedades crónicas a la vez. Esta proporción aumenta a 94,6%
para las personas mayores de 80 años.
Se
pone en evidencia que la gran mayoría de las personas dependientes también
presentan alguna discapacidad y padecimientos crónicos.
No
obstante, la mayoría de las personas con enfermedades crónicas no son
dependientes (86%) y son autónomas un amplio porcentaje de personas con
discapacidad. La Ilustración 7 muestra estos porcentajes de personas autónomas
se reducen considerablemente entre los adultos mayores de 60 años y todavía más
entre las personas mayores de 80 años.
Por
su parte, según el EBC (2018), en Costa Rica la tasa de dependencia ronda el
3,5% de la población y esta cifra asciende a 6,8% en las personas que se
encuentran entre los 65 y 74 años y a 22,8% en los de 75 años o más. De forma
específica, 50% del total de personas que requiere asistencia para la
realización de ABVD tiene 61 años o más. (Jara, Matus y Chaverri, 2020).
Según
proyecciones hechas con base en el EBC (2018), en el país habría alrededor de
159.225 personas dependientes y de forma estimada, 47.768 individuos podrían
ser dependientes graves. La población es mayoritariamente femenina y esta
característica prevalece con mayor fuerza a partir de los 65 años; 56% de las
personas dependientes son mujeres y 44% hombres (Matus-López, 2019).
En
cuanto a su nivel educativo, apenas uno de cada cinco personas terminó los
estudios secundarios, un número significativamente menor a los no dependientes,
grupo en el que el 42,4% de la población completó secundaria.
La
población dependiente enfrenta grandes dificultades en materia económica, se
ubican por debajo del promedio, específicamente, reciben un poco más de la
mitad de los ingresos que perciben los no dependientes. Respecto a su salud, la
población dependiente manifiesta un deterioro considerable, alrededor del 30,2%
valoran su estado de salud como malo (la peor categoría) y el 21,5% considera
que ha empeorado en los últimos dos años (Matus-López, 2019).
A
partir del encuadre sobre el perfil de la población dependiente en el país y
sus condiciones en materia económica, social y educativa, a continuación, se
comparten los principales fenómenos que dan cuenta de la magnitud del problema
asociado a la ausencia de un sistema de apoyo a los cuidados y atención a la
dependencia que le brinde prestaciones tanto a personas en situación de
dependencia como a sus personas cuidadoras.
Ejercicio
del rol de los cuidados al interior de las familias
Los
resultados del EBC (2018) muestran un perfil relativamente marcado de las
personas que realizan los cuidados y apoyos. De acuerdo con esta fuente, casi
el 70% son mujeres: en la mitad de los casos, ellas son parejas o esposas de
las personas dependientes y en 25% de los casos son hijas. Al contrario, entre
cuidadores hombres, la mitad son hijos y 12,8% esposos o parejas. Un dato
importante de destacar es que el 90% de las personas que prestan cuidados y
apoyos son miembros del mismo hogar de la persona dependiente.
Por
edad, las personas cuidadoras no son mucho más jóvenes que las personas
dependientes. En promedio tienen unos 48 años, pero con una mediana de 51 años
y una moda de 64 años. Como se puede deducir de las propias relaciones con la
persona principal, los hombres son más jóvenes que las mujeres cuidadoras: 43 y
50 años, respectivamente.
En
términos educativos, casi tres de cada cinco no han terminado la educación
secundaria (58,9%), cifra que se eleva hasta el 64,4% en el caso de las
mujeres. Esta falta de formación también se refleja en la participación en el
mercado laboral. Solo una cuarta parte de las personas que cuidan reconocieron
haber trabajado fuera de casa la semana anterior a la encuesta.
Una
cifra que resulta llamativamente baja en el caso de las mujeres: 17,9% de las
cuidadoras.
En
cuanto a la modalidad de trabajo, resulta también elevado el porcentaje de
personas que trabajaron por cuenta propia u otra modalidad; solo la mitad ha
trabajado como asalariada, con pocas diferencias entre mujeres y hombres. Esta
falta de participación laboral tiene distintas causas según sexo. En el caso de
las mujeres, la razón más común por la que no trabajan son las obligaciones
familiares (38,3%), mientras que entre los hombres cuidadores, la principal
razón es de tipo personal (28,1%) y las obligaciones familiares (14%).
En
promedio, las mujeres dedican 5 horas y 25 minutos por día al trabajo no
remunerado y el tiempo invertido en el cuidado de personas parcialmente
dependientes representa el 65% del tiempo social promedio (tiempo que la
sociedad en su conjunto dedica a determinada actividad), a diferencia de los
hombres que dedican el 35%, según los datos de la Encuesta Nacional de Uso de
Tiempo (ENUT, 2017). Para el caso del cuidado de las personas totalmente
dependientes, las mujeres dedican el 80,4% del tiempo social promedio.
El
Banco Central de Costa Rica calculó que el valor económico del trabajo
doméstico no remunerado asciende a 25,3% del Producto Interno Bruto (PIB) en el
2017, lo que representa ₡8.3 billones en términos brutos (INAMU, 2019) de
manera que la economía en su conjunto tiene una fuerte dependencia del trabajo
que realizan las mujeres. Sin embargo, continúa sin ser visibilizado y valorado
socialmente.
Ante
este escenario de profunda desigualdad, que tiene como nudo estructural la
división sexual de trabajo, las mujeres asumen una sobrecarga de labores en sus
hogares y esto les impide continuar con estudios y vincularse al mercado de
trabajo con empleo formal. Así, lo confirma el EBC (2018) que revela que al
menos 8 de cada 10 personas que cuidan o apoyan, desean dejar el cuidado o
apoyo que realizan a cargo de otra instancia o persona. En este sentido, la
ausencia de una red de apoyos institucionales que les permita liberar tiempo y
carga de trabajo, se constituye en un obstáculo para su desarrollo pleno.
Como
agravante, el trabajo de cuidados no remunerados torna a las mujeres más
vulnerables a la pobreza y la exclusión, siendo que según el EBC (2018)
únicamente el 28% de las personas que llevan a cabo cuidados o apoyos, realiza
alguna actividad remunerada, de manera que las acciones para reducir estas
brechas no solo implican educar y concientizar sobre la distribución de roles
en el hogar, sino también impulsar transformaciones en materia de política
pública que reconozcan estas disparidades históricas y que ofrezca una oferta de
servicios que aliviane la carga en materia de cuidados para las mujeres.
Por
otra parte, la oferta de servicios de cuidado se torna de mayor urgencia, al
considerar que el número de mujeres que ingresan al mercado de trabajo se ha
incrementado, reduciéndose la oferta de cuidados o apoyos no remunerados en el
hogar. La ocupación neta de las mujeres en el mercado de trabajo en Costa Rica
para 1976 era del 21,8% de las mujeres en edad económicamente activa y para el
2017, alrededor de 44,9% (INEC,2019).
Estos
cambios han tenido repercusiones sobre el ámbito de los cuidados, ya que las
mujeres tienen una menor cantidad de horas disponibles para dedicarse al
cuidado informal de las personas con dependencia temporal o permanente.
Ante
este panorama, y el tsunami demográfico en curso, las redes de cuidados
a lo interno de la familia, que especialmente descansan sobre las mujeres, no
podrían dar respuesta a las nuevas demandas en materia de atención a la
dependencia. Avanzar hacia un sistema de apoyo a los cuidados y atención a la
dependencia no solo permitiría atender esta urgencia, sino también desplazar
las responsabilidades de cuidados de la esfera doméstica a la social, una deuda
histórica para el cumplimiento efectivo de los derechos de las mujeres.
Estos
resultados llaman la atención sobre uno de los impactos que resultan cruciales
en las motivaciones que impulsan los servicios formales de atención a la
dependencia: el potencial de generación de empleo.
Con
estas políticas, se abre la posibilidad de que las personas que cuidan se
formen y puedan acceder a un empleo remunerado. Un cambio de actividad que les
daría estabilidad económica, reconocimiento social y acceso a la seguridad
social. Solo así se logra romper el círculo vicioso de cuidado-dependencia-pobreza,
principalmente, entre las mujeres.
Impacto
de la dependencia en el sistema de salud y sus servicios
En
Costa Rica, la salud es un derecho fundamental derivado de los artículos 21, 50
y 51 de la Constitución Política que refieren al derecho a la vida y al derecho
a un ambiente saludable y ecológicamente equilibrado. Además, la Sala
Constitucional define el derecho a la salud como de naturaleza prestacional que
impone al Estado y a las instituciones públicas encargadas, el deber de brindar
un servicio público continuo, eficaz, eficiente, oportuno, de calidad, sin
discriminación, adaptable, transparente y solidario en favor de las personas.
En
cumplimiento de sus funciones, por medio de su estudio "Prospectiva en Salud
2045: prevención y sostenibilidad Financiera", Mideplan (2017) advierte que el
país, además de prestar atención a los cambios demográficos y las necesidades
específicas de la población, debe prepararse para el incremento en la demanda
de servicios de salud especializados para personas adultas mayores con
discapacidad y enfermedades crónicas.
El
panorama demográfico y epidemiológico evidencia un importante aumento de la
demanda de la atención brindada en los servicios de salud de la CCSS, principal
proveedor de servicios salud en el país. Estos datos son congruentes con el
crecimiento de la población adulta mayor, hecho que debe servir de base para
fortalecer los programas y proyectos dirigidos a este grupo poblacional (II
Informe estado de situación de la Persona Adulta Mayor en Costa Rica, 2020:70).
Por
ello, no solo resulta urgente planificar esquemas de financiamiento en una
coyuntura donde la base contributiva de la CCSS (que presta el 70% del total de
servicios en salud) se reduce y simultáneamente crece la demanda de servicios.
También, es tiempo de innovar en la planificación de estrategias de promoción
de la salud, aspecto fundamental para la disminución de enfermedades crónicas
prevenibles asociadas al sedentarismo, el consumo de tabaco y alcohol, ya que
este paradigma de salud visualiza no solo la prevención de las enfermedades en
un individuo en específico, sino la prevención a partir de la modificación del
entorno mediante políticas21 gubernamentales para la promoción del
envejecimiento saludable que propicien una vejez sana y activa.
21 Tanto la Estrategia
Nacional de Envejecimiento 2018-2020 y la Política Institucional para la
Atención Integral a la Persona Adulta Mayor de la CCSS incorporan el
envejecimiento saludable desde un enfoque de curso de vida.
También,
señala el estudio antedicho que la sostenibilidad en la prestación de servicios
y, en general, la Salud Pública costarricense se ha beneficiado del bono
demográfico positivo durante las últimas décadas, el cual estuvo vigente hasta
el 2012 y se concentró en edades saludables que inclusive se refleja en las
edades materno-infantiles. Sin embargo, esto cambia a partir del 2013 y se
presenta un bono negativo o factura demográfica, que obliga al sistema de salud
a tomar medidas importantes con el fin de no reducir la prestación de servicios,
como aumentar la recaudación o aumentar las transferencias recibidas de otras
instituciones públicas. Este bono demográfico negativo se produce debido al
incremento en el costo de servicios, especialmente, en eda- 69 des adelantadas
o adultas mayores, por el uso de tecnologías médicas caras y el exceso en la
demanda de medicina especializada (Rosero y Jiménez, 2012).
Adicionalmente,
se debe tener en cuenta que el gasto en salud se financia con contribuciones
sociales basadas en la planilla del sector formal y las transferencias que hace
el Estado al sector salud provenientes del pago de impuestos. Actualmente, la
baja fecundidad supone un decrecimiento en la fuerza laboral a mediano y largo
plazo, lo que aunado con las condiciones en las finanzas públicas y la
presencia de un déficit financiero creciente, limitan la posibilidad de tomar
medidas administrativas para mejorar los ingresos y los servicios del sistema
de salud, a su vez, el cambio demográfico proyecta que las transferencias al
sector salud en adultos mayores pase del 5,4% en el 2008 al 6,2% al 2040
confirmando las presiones que la demografía ejercerá sobre los gastos de salud
(CCP,2012), lo que representaría una carga inherente sobre las generaciones
futuras y para el fisco (Mideplan, 2017c).
Frente
a este complejo panorama, la Contraloría General de la República en su informe
"Impacto fiscal del cambio demográfico: Retos para una Costa Rica que envejece"
señala que la atención al envejecimiento supondrá un aumento en los gastos de
hospitalización y consulta externa, aproximadamente de 86% para el 2030,
respecto a los gastos del 2016 (Contraloría General de la República, 2019).
Este incremento se presenta en un contexto en el que la CCSS presenta grandes
desafíos para mantener su sostenibilidad financiera, ya que sus ingresos
dependen en buena medida del comportamiento del mercado laboral que se ve
afectado por el desempleo y la informalidad (PEN, 2018).
De
acuerdo con las estadísticas disponibles sobre egresos22 hospitalarios de la
CCSS, los cuales comprenden la proporción de personas egresadas según edades,
para el año 1997, las personas adultas mayores representaban el 11,4% de los
egresos registrados por la institución. Para el 2007 este porcentaje se
incrementó al 13,8% y en el 2017 fue del 17,8%, de manera que el crecimiento es
significativo.
22 Este dato sin
indagar en los retrasos en las altas hospitalarias que se originan por los
egresos cuya estancia real se prolonga debido a problemas no médicos (delay
discharges). Por lo tanto, en su identificación intervienen tres conceptos: a)
los días efectivos de estancia, b) los días teóricos de estancia, de acuerdo
con su diagnóstico y condiciones de salud y c) el criterio médico de cuándo ese
paciente ya no necesitaba estar en un establecimiento hospitalario
(Matus-López, 2020:18).
El
envejecimiento de la población y la necesidad de dar respuesta al aumento en el
número de personas con enfermedades no transmisibles ha venido generando una
importante presión sobre los servicios de salud, traduciéndose el
envejecimiento demográfico en un correlato del aumento en el gasto.
Ilustración
8. Egresos hospitalarios de personas mayores en la Caja Costarricense de Seguro
Social en el período 1997-2017

Añade
el ente contralor, en el afán por dar cuenta de la necesidad que tiene el país
para preparar su sistema de salud al envejecimiento, que el porcentaje
proyectado de gasto en salud por grupo etario pasaría del 17,9% en 2017, al
27,5% en 2030. De la misma forma, en lo que respecta a la consulta externa para
personas mayores, según las estimaciones de la CCSS, prácticamente, se duplicó
en menos de dos décadas, mientras que en 1987 representaban el 8,9% del total,
para 2012 llegaron a significar el 16,3% de todas las consultas externas de la
Caja Costarricense del Seguro Social (Contraloría General de la República,
2019).
Esta
situación añade presión para las perspectivas futuras sobre la evolución y
proyección de la inversión pública en servicios de salud. Las estimaciones del
gasto entre 2010 y 2030 en los rubros de hospitalización y consulta externa,
pasarían de 800 mil millones en 2010 a 2400 mil millones en 2030 con un
escenario de aumento del 3% (CGR, 2019); evidenciando el efecto del crecimiento
acelerado del gasto en salud en que se estima deberá incurrir el país a efectos
de atender la demanda sobrevenida por el envejecimiento demográfico.
Aunado
a lo anterior, de no ampliarse las alternativas de protección y de servicios
sociales23 ni la oferta de servicios de cuidados y apoyos para la atención a la
dependencia en el hogar, las personas adultas mayores, sin ninguna otra
alternativa, principalmente aquellas personas en situación de abandono,
tendrían que recurrir con mayor frecuencia a los centros hospitalarios24,
arriesgándose a agravar su fragilidad e incluso contraer más enfermedades, lo
que podría también representar un mayor gasto para el sistema sanitario (Jara,
Matus y Chaverri, 2020).
23 Principalmente de
apoyo y asistencia en domicilio, así como de reubicación institucional cuando
la primera alternativa no sea posible.
24 El recurso de una
cama hospitalaria es importante porque en lugar de destinarse al cuidado de la
salud, termina convirtiéndose en una cama de asistencia social. El hospital se
encarga de proporcionarle atención médica, alimentos y cuidados. Además, se
está al pendiente de que no vaya a tener algún accidente o recaída y de que no
contraiga alguna infección (Pérez y Avendaño, 2017: 18).
La
falta de opciones de cuidado se concreta en un problema de gestión pública como
es el abandono de personas en los diferentes hospitales del país. Según un
reporte de historias clínicas -epicrisisde personas adultas mayores enviado al
Conapam por las Jefaturas de Trabajo Social de los Hospitales de la CCSS, se
tiene que, aproximadamente, 180 personas de 60 años y más habían sido
abandonados, en los diferentes centros médicos de la CCSS, durante el 2015
(Pérez y Avendaño, 2017:18).
Por
su parte, en abril de 2020, según datos de la CCSS, existían 97 camas
hospitalarias ocupadas por personas adultas con algún grado de discapacidad y
personas adultas mayores en situación de abandono, quienes ya contaban con la
condición de egreso, pero seguían dentro de los centros hospitalarios al no
haber podido aún ser reubicadas por las instituciones correspondientes.
Con
la transición y envejecimiento poblacional, Costa Rica también enfrenta
dependencia de índole demográfica, la cual tendrá un aumento sostenido hasta
alcanzar el 57,3% en 2050, luego de haber alcanzado un mínimo histórico de
43,4% en 2016, esto como consecuencia del aumento de la población adulta mayor
en términos absolutos y relativos.
La
sostenibilidad financiera de los servicios de un sistema de salud no consiste
únicamente en el equilibrio entre sus ingresos y sus gastos para un período,
sino más bien representa las posibilidades de financiar en el futuro, un
conjunto de servicios de salud a su población.
En
esto entran a jugar variables como su patrón de consumo, la estructura de
edades de la población, el impacto de las transiciones demográficas y
epidemiológicas, los costos de los servicios, los gastos de administración, las
inversiones en equipo e infraestructura necesarios y la coordinación con los
servicios sociales para lograr mayor eficiencia y eficacia (Mideplan, 2017c).
Para
evitar un colapso del sistema sanitario y asegurar que la población pueda
seguir accediendo a una atención universal y de calidad, es necesario tomar
acciones en el corto plazo que permitan desahogar la presión sobre los 71
servicios de salud, facilitando servicios de atención a la dependencia que
permitan, en la medida de lo posible, que las personas permanezcan en sus
hogares y reciban los servicios que demandan en este espacio. La respuesta son
los servicios sociales que son más baratos y permiten mayor amplificar la
cobertura (Matus- López, 2020).
En
este contexto, el Estudio de Prospección de Costos de un Sistema de Apoyo a los
Cuidados y Atención a la Dependencia en Costa Rica (2019) (en adelante Estudio
de Prospección de costos) estimó que cerca del 13% de los adultos mayores de
Costa Rica necesita asistencia de terceros para realizar actividades básicas de
la vida diaria y que el costo de atenderlos en un sistema público de servicios
sociales básicos, para poner en marcha un modelo base, equivale aproximadamente
a 0,48% del PIB costarricense. En términos monetarios, unos 135 mil millones de
colones (USD 235 millones), a precios de 2018.
Los
recursos necesarios para la construcción de un sistema de cuidados de larga
duración no deben ser considerados como un gasto, sino como una inversión. La
bibliografía detalla los múltiples beneficios sociales y económicos que las
prestaciones de estos sistemas generan, por ejemplo, la liberación de recursos
humanos desde el trabajo informal no remunerado de cuidados hacia el mercado
laboral, el aprovechamiento económico de la formación profesional y
universitaria, mejoras de calidad del cuidado, el estímulo al desarrollo de
oportunidades de empleo en servicios, entre otras utilidades intangibles.
Del
mismo modo, uno de los beneficios que trae consigo la implementación del
sistema mediante el cual esta política será operativizada es la reducción de la
presión sobre el sistema médico hospitalario. Los días de hospitalización son
caros y las estancias prolongadas son, muchas veces, resultado de la
ineficiencia del sistema institucional sociosanitario y de la ausencia de
servicios sociales para la atención de la dependencia.
En
Costa Rica, el costo promedio por egreso hospitalario es de aproximadamente 3
millones de colones por persona y de acuerdo con el estudio25 "Análisis del
impacto y ahorro en salud de un Sistema de Cuidados y Apoyos para la Atención a
la Dependencia", casi 22 mil egresos de personas adultas mayores por año tienen
estancias más allá de lo esperado.
25 El promedio de
estancia hospitalaria se sitúa en 5,24 días por egreso. Esto equivale a un
costo promedio por egreso de 3.093.600 colones, y en términos agregados 1.031
mil de millones de colones (ambos, a precios de 2018) (Matus-López,2020).
La
evidencia internacional muestra que muchas de las estancias de personas mayores
se prolongan porque no existe un lugar hacia el cual derivar los pacientes, una
vez que han pasado por la intervención clínica. Por ello, invertir en
desarrollar servicios sociales de atención a la dependencia (incluyendo
aquellos de prevención), es un mecanismo de ahorro en la atención hospitalaria.
Así
lo indican los trabajos en el marco de la coordinación sociosanitaria, en
países desarrollados, donde muestran que algo menos de la mitad de estos
egresos se producen antes, cuando existen suficientes servicios de atención a
la dependencia disponibles y que casi una tercera parte del gasto en estos
servicios se amortiza con los ahorros hospitalarios derivados de las estancias
más cortas (Matus-López, 2020).
En
el estudio "Análisis del impacto y ahorro en salud de un Sistema de Cuidados y
Apoyos para la Atención a la Dependencia", se concluye que, si se desarrolla un
Sistema de Cuidados como el aquí propuesto, los costos sanitarios evitables
pueden ascender a un rango que va desde los ₡44.569 millones de colones
anuales en el criterio de dos desviaciones estándar, hasta ₡139.529
millones considerando una desviación, en 2050. El criterio intermedio se ubica
en este rango, con ₡121.504 millones. Esto quiere decir que, en
comparación con 2019, en poco más de diez años, los ahorros podrían llegar al
28,9% del costo de un Modelo Base de atención a la dependencia. En los
siguientes veinte años, el ahorro podría elevarse hasta 82,5% (ceteris
paribus). Este último resultado se acentúa porque los costos médicos se
incrementan significativamente más rápido que los costos de los servicios
sociales para la atención de la dependencia proyectados en el Modelo Base.
Según
información suministrada por la Unidad de Costos Hospitalarios, la estancia
hospitalaria promedio por día a septiembre de 2020 es de ₡741.521 colones
(CCSS,2020).
La
tradición de bienestar social26 que ha caracterizado históricamente al país ha
permitido, hasta ahora, consolidar algunos servicios proxis de atención
a la dependencia, enfocados en los sectores de menores recursos. Sin embargo,
estos son limitados, no tienen por objetivo explícito atender a personas
dependientes y no pueden abordar las exigencias de la problemática actual o
futura.
26 La protección social
que brinda la Caja Costarricense del Seguro Social es transversal a todas las
personas en su oferta de servicios de salud, pensiones y prestaciones sociales.
Asimismo,
el acceso es disperso, no articulado y carece de medición para la asignación de
la oferta específica para atender a personas dependientes (Chaverri, 2020).
El
concepto de dependencia prácticamente no existe en la oferta de servicios de
las instituciones. Al no existir, no se mide y al no medirse, no se pueden
ajustar los apoyos requeridos conforme a los grados de limitación ni calibrar
los servicios sociales ni los mecanismos de atención existentes desde el
enfoque de Derechos Humanos. De este modo, diferentes personas podrían tener
similares necesidades, pero no podrían recibir los mismos servicios, sino los
que le pueda ofertar la institución "que le corresponda" en función de su edad
o discapacidad.
En
medio de la presente coyuntura de creciente demanda de servicios sociales, la
oferta existente se constituye como un antecedente relevante para el
crecimiento y la articulación de un sistema permanente de promoción de la
autonomía, apoyo a los cuidados y atención a la población en situación de
dependencia (Jara, Matus y Chaverri, 2020).
Oferta
en servicios sociales para la atención de la población adulta mayor
Actualmente,
se brindan cuidados y apoyos formales a población adulta mayor y población con
discapacidad a través de diferentes programas de varias instituciones. Sin
embargo, la categoría "persona dependiente" es prácticamente inexistente.
Únicamente se menciona la dependencia en una pequeña parte, abocada en atender
personas en situación de abandono, según se establece en el documento publicado
por CONAPAM en diciembre de 2017 denominado: Procedimientos y criterios para
la atención y el cuidado de personas de 60 años o más, agredidas y/o
abandonadas y de 65 años y más, en condición de pobreza, dependencia,
vulnerabilidad y abandono, el cual se ejecuta de manera muy segmentada
dentro del programa "Construyendo Lazos de Solidaridad", el cual otorga
subsidios a organizaciones de bienestar social (en adelante OBS), que trabajen
bajo la modalidad de albergues y hogares de personas adultas mayores y atiendan
las necesidades básicas y de cuidados de la población adulta mayor en situación
de pobreza y vulnerabilidad.
En
mayo de 2020, 670 personas adultas mayores se encontraban en hogares de larga
estancia bajo el programa de Atención y Cuido para las personas de 60 años y
más, Agredidas o Abandonadas.
De
ese total, han sido valoradas 48827 bajo la tutela de las OBS, financiadas por
CONAPAM, con la Tabla para la Valoración de los grados y niveles de
dependencia, de los cuales 185 son grado I, han sido valorados 82 como casos
grado II y 221 como grado III. Por su parte, las 182 personas no valoradas, se
encuentran en las residencias por pago de CONAPDIS que no utiliza el mismo
instrumento de valoración de la dependencia que es utilizado por las
Organizaciones de Bien Social que funcionan con financiamiento de CONAPAM, aun
cuando estén en el mismo hogar de larga estancia.
27La valoración sirve
para determinar la cuantía que CONAPAM traslada a la OBS para hacerse cargo
mensualmente de la persona. El monto económico por grado I es ₡350.000,
grado II equivale a ₡450.000 y grado III a ₡550.000.
En
Costa Rica, no existe un baremo o medición estandarizada que garantice equidad
a las personas dependientes para el acceso en los servicios sociales. Por ello,
es fundamental configurar un baremo de valoración de la dependencia que permita
eliminar o reducir de previo las inequidades en la calidad y el acceso de los
servicios.
Según
el Informe de Evaluación del Plan Operativo Institucional para el segundo
semestre de 2019, CONAPAM revela haber atendido ese año un total de 18.404
personas 73 adultas mayores, con una ejecución presupuestaria en el Programa
Lazos de Solidaridad de ₡18 mil 819 millones (mil quinientos veinticuatro
millones de colones al mes), es decir, alrededor de $33 millones de dólares. En
la tabla 3 se muestra con claridad la distribución porcentual de las atenciones
brindadas según modalidad de atención.
La
distribución geográfica del total de prestaciones brindadas a la población
mayor no es homogénea a lo largo y ancho del país. Podría pensarse que hay
mayor cantidad de redes de cuido locales y regionales donde mayores necesidades
existan (Olson, 1992; Arroyo, 2012), pero no se cuenta con información
sistemática que lo confirme. Por lo tanto, existe la probabilidad que los
beneficios de la red de cuido no estén llegando a quienes más los necesitan,
sino a aquellas personas adultas mayores que viven en una localidad donde la
comunidad se ha organizado y logra captar recursos de CONAPAM para hacer uso de
alguna de las modalidades de la red de cuido.
Tabla
3. Cantidad de Personas Adultas Mayores atendidas por el CONAPAM, por sexo
según modalidad de atención para el año 2019

28 En la categoría Red
de Cuido entran las 14 modalidades que ofrece la red. Más adelante se
evidenciará como de ese total, el porcentaje de las dos modalidades de cuidados
en domicilio es bajo comparativamente con otras prestaciones.
29 Se resalta el
crecimiento en la cobertura del programa y su capacidad de integrar la acción
entre las instituciones públicas y la comunidad. El programa se enfrenta al
reto de ampliar esa cobertura, asegurar el financiamiento para su
sostenibilidad, y reformar la orientación primordialmente asistencialista (II
Informe estado de situación de la Persona Adulta Mayor en Costa Rica,
2020:151).
Tabla
4. Cantidad de prestaciones brindadas a las Personas Adultas Mayores atendidas
por la Modalidad Domiciliar y Comunitaria (Red de Cuido), por provincia en 2019
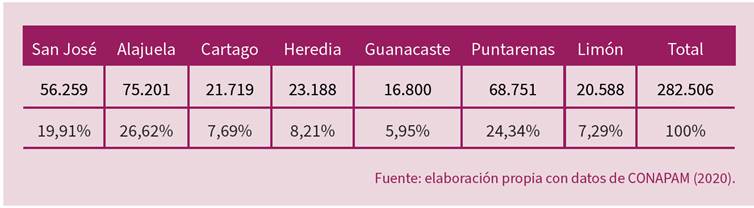
En
materia de la oferta de cuidados para personas adultas mayores, un antecedente
relevante a considerar data desde el 2011, cuando fue declarada de interés
público la Red de Atención Progresiva para el Cuido Integral para la Persona
Adulta Mayor30, que tiene como objetivo articular acciones para brindar una
respuesta integral a las necesidades de las personas adultas mayores, de
escasos recursos o redes limitadas de apoyo, en áreas como la asistencia para
la realización de actividades de la vida diaria y atención en salud (CONAPAM,
2011; Morales, 2015).
30 Este programa se
desarrolla a partir de una serie de líneas estratégicas: Protección social,
ingresos y prevención de la pobreza; erradicación del abandono, abuso y
maltrato en contra de las personas adultas mayores; participación social e
integración intergeneracional; salud integral; y consolidación de derechos.
Uno
de los objetivos que persiguen las modalidades de la Red es poner especial
énfasis en la permanencia de las personas adultas mayores en su entorno
inmediato, particularmente, en el núcleo familiar o comunal, mediante la
utilización y maximización de los recursos de las familias y las comunidades
(FODESAF, 2019), en función de retrasar o evitar la soledad no deseada, dilatar
la dependencia y evitar ingresos en instituciones asilares, hoy denominadas
hogares y albergues.
El
cuido como tal queda plasmado en un programa denominado, "Programa de Atención
Progresiva para el Cuido Integral de las Personas Adultas Mayores" (Red de
cuido), con presupuesto propio, el cual luego pasa a formar parte de la primera
política pública acerca del envejecimiento en Costa Rica. Con principios como:
universalidad, equidad, dignidad, solidaridad intergeneracional, participación
social, corresponsabilidad social (II Informe estado de situación de la Persona
Adulta Mayor en Costa Rica, 2020:154).
Mediante
Ley 9188 "Ley de Fortalecimiento del Consejo Nacional de la Persona Adulta
Mayor (CONAPAM)" de diciembre de 2013, se asignaron al CONAPAM el 2% de todos
los ingresos anuales, ordinarios y extraordinarios percibidos por el Fondo de
Desarrollo Social y Asignaciones Familiares (en adelante FODESAF).
Asimismo,
esta actualización es fundamental a efectos de vincular jurídica y
presupuestariamente la programación de CONAPAM con las prestaciones dispuestas
por la Red de Atención Progresiva para el Cuido Integral de las Personas
Adultas Mayores (en adelante la Red), debido a que en la referida reforma, se
establece como una de las funciones del CONAPAM "(.) la atención de las
personas adultas mayores en su domicilio o comunidad mediante programas de
atención y cuido integral de personas adultas mayores en Costa Rica".
Los
servicios que oferta la Red31 incluyen: alimentación; artículos de aseo e
higiene personal; medicamentos e implementos de salud; atención social en salud
integral; productos de apoyo o ayudas técnicas; equipamiento de 75 casa;
alquiler de vivienda, servicios básicos y municipales; familias solidarias;
asistente domiciliar; hogares comunitarios; transporte y combustible; promoción
y prevención de la salud; institucionalización; y mejoras habitacionales
(CONAPAM, 2014:10).
31 El Sistema de Apoyo
a los Cuidados y Atención a la Dependencia integrará, ampliará y mejorará los
servicios de la Red que se encuentran en el Modelo Base.
La
distribución (ver tabla 5) se recarga más sobre prestaciones de carácter
socioeconómico para la subsistencia, sin embargo, destaca como para el 2018 las
residencias tienen un peso mayor que cualquier alternativa relacionada con los
cuidados de prestaciones otorgadas por el programa Construyendo lazos de
Solidaridad.32:
32 "Construyendo Lazos
de Solidaridad" es el programa presupuestario del CONAPAM dentro del que se
inscribe la Red de Atención Progresiva para el Cuido Integral para la Persona
Adulta Mayor en Costa Rica (II Informe estado de situación de la Persona Adulta
Mayor en Costa Rica, 2020:151).
La
edad promedio de las personas usuarias del programa fue de 75,8 años con una
desviación estándar de 11,62. No obstante, es a partir de los 65 años que se da
una acumulación del 71% del total de personas usuarias.
Tabla
5. Distribución de prestaciones otorgadas por el Programa Construyendo Lazos de
Solidaridad en 2018

Dentro
de las 15 prestaciones del programa, hay dos modalidades33 con características
que son vinculables intrínsecamente en la tipología de cuidados y apoyos en
domicilio anteriormente desarrollada como la más deseable a efectos de lo que
consideran mejor las personas adultas mayores (OMS, 2015); estas modalidades
son "Asistente domiciliar" y "Familias solidarias". La sumatoria del total de
los porcentajes de asistente domiciliar y familias solidarias apenas alcanzaba
para 2018 el 2,3% del total de la Red de Cuido, muy por debajo del 6,8% que se
contabilizaban como prestatarios de residencias. Avanzar en corregir esta
realidad es fundamental para ampliar la oferta (el coste de residencias es de
al menos el doble del promedio del coste de las alternativas de cuidados y
apoyos en domicilio) y garantizar derechos.
33 No se considera
pertinente desarrollar en esta sección lo relativo con los Hogares de Larga
Estancia debido que, aun cuando son parte de las prestaciones del Modelo Base, se
espera que se reduzca la cantidad de personas institucionalizadas para ampliar
la cantidad de personas con servicios de apoyo al cuidado en domicilio.
Servicio
de Asistente Domiciliar
En
todo el andamiaje propuesto por la Red, el asistente domiciliar es una apuesta
que representa una acción estratégica para el cuido de personas adultas mayores
no institucionalizadas, favoreciendo con ello la permanencia en el núcleo
familiar o comunal, mediante la utilización y maximización de los recursos de
las mismas familias y las comunidades. Este programa tiene por objetivo
contribuir en la permanencia de las personas adultas mayores en su entorno
familiar mediante la asistencia que le permita mejorar las condiciones e
incrementar la autonomía para llevar a cabo tareas y actividades de la vida
diaria (Rivera, 2009).
De
este modo, se procuran equilibrar las condiciones y oportunidades de las
personas adultas mayores para lograr una vejez con calidad de vida, en su
entorno inmediato, con el objetivo de mantener a la persona adulta mayor en el
domicilio el mayor tiempo posible proporcionándole toda la atención y los
cuidados necesarios en las actividades de la vida diaria con el fin de mejorar
su bienestar (CONAPAM, 2012; IMAS, 2014; FODESAF, 2017).
La
oferta de asistente domiciliar es conceptualizada por CONAPAM como una
estrategia que permite "(.) asignar un subsidio para mantener a la persona
adulta mayor, en su lugar de residencia habitual, cuando no cuente con recursos
propios para el cuido, proporcionándole la ayuda que requiera para las
actividades de la vida diaria e instrumentales" (CONAPAM, 2020).
De
este modo, las personas usuarias de esta modalidad deben cumplir con el
siguiente perfil:
▪
Persona adulta mayor de 65 años o más.
▪
Costarricense o extranjero residente legal en el país.
▪
En situación de pobreza o pobreza extrema.
▪
En situación de abandono o riesgo de abandono.
▪
Que la persona desee y acepte esta alternativa de cuido.
Se
evidencia así que este es un servicio selectivo y no es universal para todas las
familias costarricenses. Debido a que CONAPAM no es prestador directo de los
servicios sociales de la Red, sino que se encarga de transferir los recursos
con que operan las organizaciones de bienestar social, las cuales en ausencia
de un sistema nacional de cuidados, prestan sus servicios al amparo de una Red
Local (estructura regional de la Red de cuido); la valoración y realización del
informe socioeconómico requerido para el acceso de las personas adultas mayores
a las modalidades de cuido, es responsabilidad de una persona contratada por la
Red local profesional en psicología, fisioterapia, medicina geriátrica, trabajo
social, terapía ocupacional, derecho u otro, que se encarga en razón del
estudio, de disponer la modalidad de cuido a la que la persona podrá acceder.
Así,
la persona que realiza el informe socioeconómico, lo presenta a los comités de
apoyo, que son equipo técnicos conformado por representantes de instituciones
públicas, privadas, organizaciones comunales, personas adultas mayores u otros
actores, que coadyuvan en la implementación de los programas desarrollados por
el CONAPAM en la comunidad.
"Inició
en el año 2003 y hasta el 2010 se ha implementado en 16 comunidades del país,
con la participación de los gobiernos y las organizaciones locales" (II Informe
estado de situación de la Persona Adulta Mayor en Costa Rica, 2020:159).
...
el asistente domiciliar es una apuesta que representa una acción estratégica
para el cuido de personas adultas mayores no institucionalizadas, favoreciendo
con ello la permanencia en el núcleo familiar o comunal, mediante la
utilización y maximización de los recursos de las mismas familias y las
comunidades.
La
oferta de Familia Solidaria se cristaliza cuando una familia con o sin vínculo
de consanguinidad, se dispone para acoger a una persona adulta mayor en su
casa, por lo cual recibe un subsidio. Para habilitar esta fuente de ingresos,
la familia, además de demostrar afinidad, empatía, buen trato y respeto, debe
brindarle alojamiento, alimentación, asistencia en las actividades de la vida
diaria e instrumentales, si la requiere e integrarla a la dinámica familiar
(CONAPAM, 2012). El perfil de ingreso es idéntico al de la modalidad de
asistencia personal.
Están
destinadas a aquellas personas que necesiten vivienda y que puedan realizar
todas sus actividades de manera autónoma, permite la convivencia en pareja y la
autogestión en las tareas y necesidades cotidianas. Esta modalidad promueve la
privacidad y la independencia de las personas mayores, deja libertad para
elegir rutinas y horarios para las actividades diarias (II Informe estado de
situación de la Persona Adulta Mayor en Costa Rica, 2020:160).
Más
lejos de una mayor oferta de base domiciliar34 que de la oferta institucional
34 La provisión de
cuidados en domicilio tiene dos expresiones: el apoyo a los cuidados en el
hogar brindados por personas cuidadoras co-residentes, mediante transferencias
monetarias, asistencias puntuales de alivio o substitución parcial del cuidado
con alternativas de respiro; y, la provisión directa de cuidados a la persona
dependiente en su lugar de residencia habitual mediante visitas médicas, apoyo
en la realización de tareas domésticas y asistencia directa para la realización
de actividades de la vida diaria, con la figura de asistentes personales (Jara
y Chaverri, 2020).
Sumando
las modalidades de servicios de atención en domicilio de CONAPAM, a saber,
asistencia domiciliar (57 personas adultas mayores) y Familias Solidarias (264
personas adultas mayores) situadas en la órbita de la categoría de "cuidados en
domicilio", en Costa Rica, la cobertura alcanza en total a un máximo de 321
personas adultas mayores en situación de pobreza atendidas públicamente por
esta modalidad de servicio social, para todo el país, con datos a mayo de 2020.
En
junio de 2010 según la Dirección de Garantía de Acceso a Servicios de Salud del
Ministerio de Salud, había 3.129 personas adultas mayores en hogares de larga
estancia. Hoy, diez años después, habitan estas residencias 2.204 personas
adultas mayores en situación de pobreza, riesgo social o abandono y 1.549
utilizan centros diurnos, casi 7 veces más que la oferta en domicilio.
En
la coyuntura actual de transiciones demográficas y económicas, es importante
tener en cuenta los costos de la asistencia residencial: el importe mensual en
una residencia es aproximadamente tres veces más alto que el subsidio para una
familia solidaria35 y, prácticamente, asciende al doble del importe del
subsidio para un asistente domiciliar.
35 Según la Ficha
Descriptiva del Programa Lazos de Solidaridad (2019) el importe es de ₡263.400.
De
esta forma, consolidar un sistema de apoyo a los cuidados y atención a la
dependencia que amplíe estos servicios sería también una alternativa para
utilizar los recursos disponibles de forma óptima en brindar mayores
oportunidades para que las personas adultas mayores puedan permanecer en sus
hogares. En cuanto a los importes en cada una de las modalidades, en el caso
del asistente domiciliario para personas adultas mayores, para el 2020, según
el Decreto Ejecutivo 42104-MTSS, la ocupación de asistente en domicilio para
ancianos (cuidados especiales) pertenece a la categoría de Trabajadores en
Ocupación Especializada (TOE) y su remuneración mínima es ¢13.872,70 por día
laborado.
Desde
el año 201836 CONAPAM dividió en dos la modalidad de asistente domiciliar y en
concordancia dispone de dos cuantías diferentes para dos modalidades de
atención domiciliar 79 que, según la ficha descriptiva del Programa Lazos de
Solidaridad, ha cambiado de nombre y desde 2019 esta modalidad de atención se
denomina:
36 La primera vez que
apareció en la ficha descriptiva de FODESAF del programa Lazos de Solidaridad
fue en el 2014 y estaba tasado para recibir un pago de ₡218.750 el
importe llegó a estar en ₡250.818 en 2018. Asimismo, su labor era que:
Permite mantener a la persona adulta mayor, en el domicilio el mayor tiempo
posible proporcionándole toda la atención y los cuidados necesarios en las
actividades de la vida diaria e instrumentales con el fin de mejorar su
bienestar y calidad de vida. El tiempo y tipo de asistencia dependerá de las
necesidades de cada persona adulta mayor. La
prestación se entrega a
la persona adulta mayor o al responsable.
"Servicios Básicos de atención en el domicilio
y Servicios para la atención y cuidado especializado"37:
37 Es pertinente
evidenciar que la jornada de trabajo, en concordancia con el Decreto Ejecutivo
42104-MTSS, es de hasta 48 horas laborales por semana.
a
Las
organizaciones podrán contratar a personas para brindar servicios básicos de
atención en el domicilio, en las actividades de la vida diaria e
instrumentales, con el fin de mejorar su bienestar y calidad de vida tales
como: asistir con el baño diario, preparar y brindar alimentación, asear la
casa, acompañar a citas médicas, apoyar en el uso del transporte público,
realización de compras o pagos, entre otras. Para este trabajo no
especializado, según la ficha descriptiva de "Lazos de Solidaridad" para el
2020, CONAPAM pagará mensualmente un monto máximo de ₡178.703.
b
Las
organizaciones podrán contratar a personas como cuidadoras, previo análisis del
perfil y requisitos definidos por el CONAPAM, para la atención y cuidado
especializado de las personas adultas mayores. Según la ficha descriptiva de
"Lazos de Solidaridad" para el 2020, este trabajo, será llevado a cabo por una
persona con capacitación de cuidador especializado, es decir, que pueda
demostrar estudios en el área, por lo tanto, su remuneración mensual puede
llegar a un máximo de ₡384.888.
Los
servicios anteriormente mencionados se financian con fondos del FODESAF
asignados al CONAPAM, pero también algunos de ellos con aportes de la Junta de
Protección Social. De esta forma, la JPS financia proyectos desarrollados por
organizaciones de bien social formalmente establecidas, que cuentan con un
servicio de atención integral de personas adultas mayores de escasos recursos
económicos y cuyo objetivo sea atender un ámbito de bienestar y calidad de vida
de las personas atendidas (Medellín, Jara y Matus, 2019:29).
De
modo que la JPS como tal no tiene bajo su mando ningún programa, sino que lo
que hace es transferir recursos para que las organizaciones brinden los
servicios.
Actualmente,
la JPS cuenta con una oferta de productos diversa y consolidada en el territorio,
como la venta de lotería y otros, para generar utilidades que se canalizan a
distintas poblaciones, mediante la labor de las OBS, entre las cuales se
cuentan los centros diurnos38 para personas adultas mayores, personas con
problemas de alcoholismo y fármaco dependencia, fundaciones de cuidados
paliativos, hogares de personas adultas mayores, juntas administrativas de
escuelas de enseñanza especial, servicios en camposantos, prevención y atención
de cáncer, prevención y atención de enfermedades de transmisión sexual, así
como programas destinados a personas con discapacidad física, mental o
sensorial (Quesada, 2020).
38 En la auditoría
DFOE-SOC-IF-08-2016, de la Contraloría General de la República, se determinó
que para: "(.) la modalidad institucionalizada, se determinó que el financiador
mayoritario es la JPS quien otorgó el 53,5% de los recursos que reciben los
hogares y centros diurnos, le sigue CONAPAM con el 33,3%, en tercer lugar está
el RNCP de la CCSS con el 7,8% y el resto de fuentes representan el 5,4%" (CGR,
2016: 8).
Por
su parte, los montos económicos que la JPS entrega, no son una suma
estandarizada e invariable, debido a que provienen de las utilidades de las
loterías, las cuales son todos los meses diferentes, por esta razón se aplica
un ponderador para las utilidades de cada mes. Por lo tanto, con los recursos
disponibles, para llevar a cabo la asignación de las partidas económicas, la
JPS tiene criterios que se encuentran estipulados en la Ley 8718 del 17 de
febrero de 2009, particularmente, en los artículos 8 (distribución de la
utilidad neta de las loterías, los juegos y otros productos de azar) y 13
(distribución de la utilidad neta de la lotería instantánea), donde se hace una
distribución porcentual en incisos que dan cuenta del esquema de repartimiento.
Estas
utilidades para 2019 se encontraban asignadas a un total de 416 organizaciones
en sus doce diferentes modalidades de bienestar social.
Además
de la Ley 8718, para especificar y normar la distribución de las utilidades de
la JPS, es utilizado el Manual de Criterios Técnicos para la Distribución de
Recursos (2010). En 80 este manual se constituyen lineamientos específicos por
área. En el caso de personas adultas mayores, se establece que los proyectos
presentados por organizaciones de bienestar social que no se ubiquen en las
categorías de hogar o centro diurno39, deben estar dirigidos a personas adultas
mayores de escasos recursos económicos, o bien, a procurar una mejora en la
calidad de los servicios de atención directa que ofrecen las instituciones.
39 La JPS financia
proyectos específicos desarrollados por organizaciones formalmente establecidas
que cuentan con y apoyan un servicio de atención integral de personas adultas
mayores de escasos recursos económicos y cuyo objetivo sea atender un ámbito de
bienestar y calidad de vida de las personas atendidas (Medellín et al.
2019:29).
Asimismo,
para esta población se mencionan los cuidados en domicilio de la siguiente
manera:
Se
apoyan programas de las Organizaciones e Instituciones Sociales que brindan
atención domiciliaria, así como aquellos que buscan soluciones alternativas a
la institucionalización y hospitalización. Esto con la finalidad de que el
adulto mayor permanezca en la medida de lo posible, dentro de su entorno habitual
y minimizar el riesgo social (JPS, 2010:61).
Por
su parte, respecto de las personas con discapacidad, además de transferir
recursos económicos a OBS que brindan apoyos a personas con discapacidad, en el
manual únicamente se hace referencia a la consideración en proyectos para
compra de mobiliario, equipo y material necesarios para el desarrollo
educativo, ocupacional y laboral de la población con discapacidad.
De
este modo, de las poblaciones proxis a la dependencia, únicamente se
toma en consideración dentro del manual y bajo la perspectiva de los servicios
no médicos de cuidados, a las personas adultas mayores40. Asimismo, es
relevante mencionar que no fue posible encontrar registros de OBS que realizan
servicios de atención domiciliaria en el marco conceptual de los servicios
sociales41.
40 En el caso de la
Junta de Protección Social, en el 2009 se destinó a la atención de las personas
adultas mayores un total de 7.631.3 millones de colones, que incluye tanto las
transferencias a organizaciones que atienden directamente a esta población en
hogares y centros diurnos, como otras que apoyan al sector (Asociación
Gerontológica Costarricense y Cruzada Nacional de Protección al Anciano,
así́ como la Asociación pro-Hospital Dr. Raúl Blanco Cervantes) (Sauma, 2012:21).
41 Aunque para
servicios médicos de final de vida existen registros sobre 35 OBS que realizan
Cuidados Paliativos, con financiamiento de JPS.
Por
otra parte, actualmente la JPS no exige a las organizaciones utilizar un
instrumento para valorar la dependencia de los usuarios y transferir recursos
con base en ello. Lo único que se solicita es que en las organizaciones que
atienden personas adultas mayores, indiquen en la lista de personas usuarias
cuáles de las personas son dependientes, utilizando como único criterio que
sean dependientes para ejecutar las actividades de la vida diaria (tales como
bañarse, vestirse, comer y que no tenga control de esfínteres), valoración
llevada a cabo por las personas que administran la organización.
Frente
a este panorama, la JPS solicita a las OBS que reporten la lista de personas
usuarias indicando en ese mismo registro quiénes son personas dependientes. No
obstante, las OBS42 valoran a sus personas usuarias sin utilizar criterios
homogéneos o estandarizados para categorizar la dependencia y establecer su
grado de severidad.
42 Únicamente lo hacen
las OBS de Hogares de Larga Estancia.
En
relación con esto, la Contraloría General de la República, en su Informe de
auditoría de carácter especial sobre la interrelación de los Programas de
Transferencias dirigidos a la población Adulta Mayor, DFOE-SOC-IF-08-2016 del
31 de agosto de 2016, determinó que existen fragmentaciones en el
financiamiento estatal dirigido a las organizaciones privadas que atienden
personas adultas mayores en hogares y centros diurnos, pues se brinda a través
de 9 instituciones públicas, a las que se les otorgó esa función sin contar de
previo con una visión de conjunto. En consecuencia, cada una transfiere por sí
sola, los dineros a las organizaciones sociales, a efectos de que puedan
financiar la atención a las personas adultas mayores, sus costos de operación y
la ejecución de proyectos de construcción, equipamiento y mantenimiento de la
infraestructura.
Además,
las organizaciones reciben recursos provenientes de las pensiones no
contributivas de las personas que residen en los hogares de larga estancia con
lo cual, aumentan a 10 las instituciones concedentes. Asimismo, se encontró que
hay duplicación programática entre la Junta de Protección Social (JPS), Consejo
Nacional de la Persona Adulta Mayor (CONAPAM), Instituto Nacional de Seguros
(INS), Ministerio de Trabajo y Seguridad Social (MTSS) y el Banco Central de
Costa Rica (BCCR), ya que están involucradas en las mismas actividades de
distribución y giro de recursos y proveen los mismos servicios a las mismas
organizaciones privadas (Contraloría General de la República, 2019).
También,
existe duplicación de gestión, en el caso de la JPS, CONAPAM, INS, MTSS y BCCR,
pues coinciden en otorgar recursos a los mismos hogares y centros diurnos para
financiar los costos de atención. Las fragmentaciones y duplicaciones
identificadas por la Contraloría General tienen como consecuencia la existencia
de hogares y centros diurnos que en los años 2014 y 2015 recibieron recursos
por persona que superan el costo de estancia mensual estimado por CONAPAM, por
ejemplo, en el 2014, 11 hogares en un escenario máximo y 19 hogares en un
escenario promedio recibieron un monto de recursos per cápita mayor al
necesario para sufragar el costo de estancia definido por el CONAPAM. Por su
parte, en el 2015, 21 hogares en el escenario máximo y 44 hogares en el
escenario promedio también su peraron dicho monto (Contraloría General de la
República, 2016)
Tabla
6. Porcentaje de personas mayores valoradas totalmente dependientes en Hogares
de Larga Estancia en 201943
43 La Junta Rectora del
CONAPAM aprobó en diciembre de 2017 el documento denominado: Procedimientos y
criterios para la atención y el cuidado de personas de 60 años o más, agredidas
y/o abandonadas y de 65 años y más, en condición de pobreza, dependencia,
vulnerabilidad y abandono, el cual introduce la utilización de la Tabla de
Valoración de la Dependencia para este segmento poblacional.

Si
bien, en los últimos años existe un mecanismo de coordinación para eliminar
duplicidades, quedó en evidencia la fragmentación en el financiamiento estatal
que se otorga a las organizaciones privadas que atienden personas adultas
mayores en hogares y centros diurnos, sin que una sola de ellas tenga las
competencias y funciones para actuar con alcance nacional o conceder los
recursos que requieren hogares y centros para que puedan financiar sus costos
de operación y la ejecución de proyectos de construcción, equipamiento y
mantenimiento de la infraestructura.
Frente
a esta problemática, un sistema con baremo44 único y con criterios unificados
para la prestación de servicios será la alternativa para corregir estas
ineficiencias y utilizar de suma manera los recursos económicos para alcanzar a
más personas, con mejor calidad.
44 El baremo de
valoración de la dependencia es un instrumento que se debe constituir desde una
perspectiva, multidisciplinaria y multidimensional, de manera que permita
valorar condiciones individuales de la persona y que considere al menos: . Las
capacidades y habilidades de las personas que requieren de asistencia o
cuidados . Las capacidades del entorno y el contexto, familiar, social, físico,
económico, geográfico, etc. . La necesidad e intensidad del apoyo efectivamente
requerido para lograr el desempeño de las actividades básicas de la vida
diaria, de manera que no se limiten las acciones que sí se realizan con mayor
autonomía y funcionalidad.
Oferta
en servicios sociales para la atención de la población con discapacidad
El
Consejo Nacional de Personas con Discapacidad (en adelante CONAPDIS) es la institución
encargada de velar por el mejoramiento de la situación de vida de las personas
con discapacidad en Costa Rica. Para ello, además de la rectoría técnica y el
desarrollo de acciones para la inclusión social de personas con discapacidad,
CONAPDIS entrega diversos servicios sociales45 para esta población.
45 Existen otros
servicios destinados a las personas con discapacidad dispersos por otras
instituciones. Uno de los más relevantes se sitúa bajo la competencia del MEP:
Se trata de los Centros de Atención Integral a Personas Adultas con
Discapacidad (CAIPAD) los cuales son centros privados con apoyo estatal para el
pago de personal docente; que brindan atención a alrededor de 1500 personas con
discapacidad mayores de 21 años y menores de 65 que requieran apoyos
prolongados y permanentes. Estos centros surgen como una alternativa de
atención personal, social, ocupacional y productiva para la población adulta
con discapacidad y su propósito es ofrecer opciones de servicios que les
permitan desarrollar habilidades sociales, ocupacionales y para el desempeño
cotidiano, potenciando así el desarrollo integral, la autonomía personal y el
mejoramiento de las condiciones de vida de cada usuario. Los servicios que los
CAIPAD ofrecen van desde la valoración diagnóstica, hasta el apoyo a las
familias (Jiménez et al., 2017).
Los
servicios, programas y políticas de CONAPDIS responden a un marco referencial
ético, político, jurídico y metodológico según exige el abordaje de la
discapacidad Gamboa y Salas (2019), conformado especialmente por la Ley 9303
sobre Creación del Consejo Nacional de Personas con Discapacidad, la Ley 7600
de Igualdad de Oportunidades para las Personas con Discapacidad y su
reglamento; la Ley 8661 Convención sobre los Derechos de las Personas con
Discapacidad y la Política Nacional en Discapacidad (PONADIS).
De
esta forma, en razón de cumplimentar los compromisos planteados, CONAPDIS
entrega bienes o servicios (lo que institucionalmente son conocidos como
"productos") en forma de transferencias monetarias a personas con discapacidad
en situación de pobreza, abandono y riesgo social, mediante los programas de
transferencias monetarias46 denominados "Pobreza y Discapacidad" y "Promoción
de la Autonomía Personal" cuya unidad ejecutora es la Dirección de Desarrollo
Regional mediante sus nueve sedes regionales y la Unidad de Autonomía Personal
y Protección Social.
46 Ambos programas son
regulados por el Reglamento de transferencias monetarias de personas
destinatarias de los recursos de los Programa Pobreza y Discapacidad y
Promoción de la Autonomía Personal.
A
diferencia de CONAPAM, CONAPDIS se caracteriza por tener presencia extendida en
el territorio a través de sus 9 sedes regionales47, desde donde se coordinan
las acciones y se entregan los productos institucionales.
47 Brunca (Pérez
Zeledón); Central Norte (Heredia); Occidente (Naranjo); Oriente (Turrialba);
Central Sur (Heredia); Chorotega (Santa Cruz, Guanacaste); Atlántica (Limón);
Pacífico Central (Puntarenas); Huetar Norte (San Carlos).
La
población objetivo de las transferencias económicas son las personas con
discapacidad en situación de pobreza, abandono o riesgo social y el
financiamiento proviene del Fondo Desarrollo Social y Asignaciones Familiares
83 (FODESAF), mediante convenio y Ley 8783, así como recursos asignados
mediante Ley 7972, Ley 9303, Ley 9379 y del Presupuesto Ordinario de la
República.
El
programa de "Pobreza y discapacidad" tiene dos grandes ejes que articulan su
quehacer. Sin embargo, debido a que el eje de promoción no es relevante a
efectos de dar cuenta de modalidades, servicios o transferencias económicas
destinadas en proveer apoyos humanos de terceros para llevar a cabo actividades
de la vida diaria, únicamente será mencionado, pero no será desarrollado con
amplitud:
a
Eje de
Promoción (atiende a personas con discapacidad en situación de pobreza):
Consiste en transferencias económicas para facilitar mediante asistencia
social, la inclusión de las personas con discapacidad a servicios educativos,
terapéuticos u ocupacionales, así como el acceso a apoyos diversos y a la
promoción de estilos de vida independientes.
b
Eje de
Protección (atiende personas con discapacidad en situación de abandono):
Dirigido a la atención y apoyo a personas con discapacidad en situación de abandono
comprobado, vulnerabilidad social, pobreza extrema y que requieren de ambientes
de convivencia estables, en entornos comunitarios y familiares.
El
eje de Protección se concreta por medio de las diferentes alternativas
residenciales, las cuales tienen por finalidad el desarrollo de la inteligencia
emocional en las personas usuarias, fortalecer la expresión y exigibilidad de
deseos propios de las personas usuarias del programa de convivencia familiar.
Las modalidades residenciales se ofertan en tres categorías, a saber: en
familia, autónomas y semi institucionalizadas, de conformidad con el Manual y
Procedimientos del Programa Pobreza y Discapacidad. A continuación, se
describen:
En
Familia: dentro
de esta categoría existen dos modalidades de transferencias que entran en la
tipología de cuidados y apoyos en domicilio:
▪
Familia de apoyo: es una alternativa mediante la cual un sistema familiar, con
o sin relación de parentesco biológico, le proporciona a una y hasta cinco
personas adultas con discapacidad en situación de abandono, un ambiente de
convivencia familiar, donde se les apoya en la realización de actividades
básicas e instrumentales de la vida cotidiana.
▪
Prevención: es una modalidad en la cual la persona con discapacidad en
situación de pobreza o vulnerabilidad social tiene la opción de ir a vivir con
alguna familia. La transferencia se otorga con el fin de atender necesidades
derivadas de la discapacidad. Comúnmente, es la alternativa que se oferta
cuando hay riesgo de abandono.
Autónomos:
esta modalidad
está destinada a personas con discapacidad que puedan de manera autónoma llevar
una vida independiente.
Sus
vetas son hogar unipersonal y hogar de convivencia en pareja.
Semi
institucionalizadas: esta
modalidad abarca tres tipos de servicios a los que pueden acceder las personas
con discapacidad. La primera es residencias privadas administradas por personas
físicas externas al CONAPDIS, que brindan un lugar de convivencia familiar a
nivel comunitario a un máximo de 12 personas con discapacidad en condición de
abandono comprobado, en un ambiente acogedor, en el que se potencializan sus
habilidades personales y se brinden los apoyos para el ejercicio pleno de sus
derechos, a través del afecto, la integración y la participación. El segundo
tipo es el hogar grupal, que es un servicio residencial administrado por una
organización no gubernamental de personas con discapacidad o de familiares de
personas con discapacidad, que brindan un lugar de convivencia familiar a nivel
comunitario a un máximo de 12 personas con discapacidad en condición de
abandono.
El
otro tipo es la institución residencial, que son aquellas instituciones que
ofrecen servicios de albergue y protección a personas adultas con discapacidad
en condición de abandono, donde residen más de 30 personas.
Por
otra parte, el Programa Promoción de la Autonomía Personal busca promover y
asegurar, a las personas con discapacidad, el ejercicio pleno del derecho a la
autonomía personal y en igualdad de condiciones a las demás personas. Su
objetivo general es "Contribuir a mejorar la calidad de vida de las personas
con discapacidad en situación de abandono y/o riesgo social, para construir su
propio proyecto de vida y
atender
las necesidades derivadas de la discapacidad y necesidades básicas" (Salas, 2019b).
Con
el fin de que las personas con discapacidad puedan ejercer su derecho a la
autonomía personal, el programa se compone de los siguientes dos ejes:
a
Asistencia
personal: consiste en apoyos ofrecidos por una persona denominada asistente
personal, a una persona con discapacidad que haya calificado como receptora
de dicha asistencia, para realizar actividades de la vida diaria. La persona
receptora de dicha asistencia recibe mensualmente de CONAPDIS una transferencia
monetaria con la que paga a su asistente personal, quien le provee los apoyos
requeridos para desarrollar una vida independiente y con autonomía personal. A
través del asistente personal, la persona puede realizar actividades dentro y
fuera del domicilio. Comparativamente con la experiencia internacional, esta es
la prestación más sobresaliente que tiene la institucionalidad costarricense en
atención a la dependencia, debido que las personas asistentes personales tienen
mayor capacitación y el esquema de apoyo prima por la relación laboral de la
persona trabajadora y por la autonomía de la voluntad de la persona que
requiere apoyo.
b
Productos
y servicios de apoyo: a la persona con discapacidad que es receptora de estos
apoyos le son anualmente transferidos recursos monetarios para la compra de
productos que le ayuden a desenvolverse con autonomía de cara a lograr una vida
lo más independiente posible. Estos apoyos consisten en: dispositivos, equipos,
instrumentos, tecnologías, software y todas aquellas acciones y productos
diseñados o disponibles en el mercado para propiciar la autonomía personal de
las personas con discapacidad.
En
cuanto al alcance y número de personas usuarias a través de esta oferta (ver
tabla 7) se da cuenta de las transferencias monetarias del programa: Pobreza y
Discapacidad, según eje. Antes bien, es pertinente acotar que con fundamento en
la base de datos del SINIRUBE (2018), geográficamente Alajuela fue la provincia
con más personas usuarias durante el 2018 con 1194 personas, lo cual representó
33,4% del total de personas usuarias del programa. Por otro lado, Guanacaste
fue la provincia con menos personas usuarias durante el 2018 con 284 personas,
lo cual representó 5,3% del total de personas usuarias del programa. Con
respecto a la nacionalidad, 96,9% del total de prestaciones fueron entregadas a
costarricenses, mientras que para el restante 3,1% a personas de otras
nacionalidades.
De
la totalidad de prestaciones que oferta CONAPDIS, destacan tres modalidades
destinadas a personas con discapacidad que requieren apoyos de terceros para
llevar a cabo actividades de la vida diaria con la característica que son
vinculables
intrínsecamente
en la tipología de cuidados en domicilio anteriormente desarrollada.
Programa:
pobreza y discapacidad Número de personas ingresadas
Tabla
7. Personas con discapacidad con transferencia monetaria por eje

Dos
de ellas están adscritas a la modalidad "En 85 Familia" (dividido entre Familia
de apoyo y Prevención) del programa Pobreza y Discapacidad; por otra parte,
dentro del Programa de Promoción de la Autonomía Personal para Personas con
Discapacidad, se encuentra la prestación de Asistente Personal Humano. Estas
modalidades consisten principalmente en:
Servicio
de Familia de apoyo: esta
modalidad de transferencia para cuidados y apoyos en domicilio, data del 22 de
diciembre de 1999, cuando se inició el programa conocido como "Servicios
Sustitutos de Convivencia Familiar". Hasta 2019 tuvo por nombre "Familias
Solidarias"; sin embargo, a partir del ejercicio presupuestario 2020, a esta
modalidad que brinda un ambiente de convivencia familiar a las personas con
discapacidad se le denomina Familia de Apoyo. Las personas usuarias del
servicio de Familia de Apoyo son acogidas por familias que les integran en su
dinámica familiar, de modo que además de apoyos, les brindan artículos
personales, alimentación, artículos o gastos adicionales, complementos
nutricionales, pañales, recreación, vestido y calzado, medicamentos especializados
y, por supuesto, vivienda.
Prevención:
esta
prestación es similar a la anterior. Sin embargo, se diferencia por estar
pensada como una suerte de cash-for-care de carácter excepcional para contener
situaciones de potencial abandono de la persona con discapacidad en su misma
familia. Su excepcionalidad supone que la cantidad de personas usuarias de esta
transferencia sea escasa. Con sus diferencias, es lo más cercano que Costa Rica
dispone en cuanto a una "prestación económica por cuidados en el entorno familiar"
similar a la que existe en otros países y que consiste básicamente en brindar
un importe económico a la familia de la persona para que le brinden cuidados y
apoyos en su domicilio.
Servicio
de Asistente Personal: este servicio se encuentra destinado a las personas con
discapacidad, en situación de pobreza que requieren necesariamente de
asistencia personal humana para realizar las actividades básicas e
instrumentales de la vida diaria, desde el paradigma de la autonomía personal y
la filosofía de vida independiente, se abre la posibilidad a personas con
discapacidad que tienen dificultades para realizar de manera autónoma, algunas
de sus actividades cotidianas, para recibir una transferencia económica en
función de contratar una persona para asistencia personal, graduada del módulo
de apoyos para personas con discapacidad, brindado por el Instituto Nacional de
Aprendizaje48.
48 El artículo 27 de la
Ley 9379 establece que: "El Instituto Nacional de Aprendizaje (INA) será el
encargado de formar, capacitar, y/o certificar a las personas asistentes
personales; para esto deberá presupuestar los mecanismos y los recursos
necesarios". Además, es pertinente subrayar que el INA ha venido desarrollando
y graduando a personas para llevar a cabo las tareas de cuidados de las
personas adultas mayores y tiene dentro de su oferta, la capacitación técnica
para el cuidado de adultos mayores.
La
sumatoria de personas con discapacidad que a mayo de 2020 se encuentran dentro
de las dos modalidades descriptas de cuidados y apoyos en domicilio
pertenecientes al Programa Pobreza y Discapacidad, alcanzan a 371.
Por
otro lado, para ese mismo período, la cantidad de usuarios en la modalidad de
atención de residencia privada dentro del programa de protección, para el mismo
período fue de 564 personas con discapacidad.
En
función de ampliar la oferta y la cobertura al menor coste posible, tendría
sentido poner atención y fortalecer la modalidad de prevención, la cual tiene
como máxima cuantía ($584), una cifra prácticamente equivalente a la mínima
cuantía ($567) que se paga en la modalidad de hogar de larga estancia
denominada hogar independiente.
Otros
servicios para apoyo de cuidado en domicilio: servicios sanitarios en
domicilio, atención de fin de vida, posibilidades de aseguramiento para
personas cuidadoras y licencias para cuidados
La
Caja Costarricense de Seguro Social, además de administrar el principal fondo
de pensiones del país (IVM) y el régimen no contributivo de pensiones (RNC), cuenta
dentro de su oferta de servicios de salud con prestaciones dirigidas a las
personas en situación de dependencia49 con la modalidad de atención domiciliar,
visita domiciliar, cuidados paliativos, entre otros. Esta oferta de servicios
de salud tiene cobertura nacional y se encuentra consolidada dentro de la
institución.
49 La Caja
Costarricense de Seguro Social no tiene baremo para la medición de la situación
de la dependencia. Sin embargo, tiene distintos tipos de baremos para la
calificación de la invalidez y el porcentaje de pérdida de la capacidad
funcional de las personas que gestionan las diferentes pensiones que brinda la
seguridad social. Las escalas de medición que utilizan son: a) Código de
Trabajo, capítulo V: Tabla de impedimentos físicos; b) Guías de Evaluación de
Invalidez y Discapacidad, elaboradas por la Dirección de Calificación de
Invalidez, aprobada por la Junta Directiva en el artículo 13 de la sesión N°
9031, del 09 de mayo del 2019. Este se constituye a partir de entonces como el baremo
oficial en la Institución para la evaluación objetiva y estandarizada de la
condición de invalidez y discapacidad, requisito necesario para el
reconocimiento de pensiones de los diferentes regímenes y otros beneficios
sociales.
Además,
en el ámbito de los servicios sociales, la Dirección de Prestaciones Sociales
de la CCSS cuenta con iniciativas que constituyen un antecedente de especial
relevancia para la conformación del Sistema de Apoyo a los Cuidados y Atención
a la Dependencia en Costa Rica. En coherencia con las demandas
sociodemográficas, pretende impulsar el desarrollo de proyectos
socio-productivos en respuesta a lo que demanden el Seguro de Salud y el de
Pensiones, tales como: servicios de teleasistencia, servicios de atención de
emergencias en el hogar o centro especializados, servicios de ayuda a
domicilio, ayudas técnicas para alquiler y venta de implementos de apoyos y
otros requerimientos, centros de cuido cercanos a hospitales para la atención
del abandono, servicios a domicilio, de alimentación, servicios domésticos, de
cuidado personal, servicios de acompañamiento personalizado, entre otros.
En
el ámbito de la atención sanitaria, la CCSS cuenta con servicios de salud
general (EBAIS) y más complejos (Hospitales generales, nacionales y especializados),
servicios de atención domiciliar para la población adulta mayor, servicios en
hospital de día, atención a domicilio para cuidados paliativos, servicios por
disciplinas (medicina, nutrición, trabajo social, odontología, psicología,
enfermería, servicios farmacéuticos y laboratorios clínicos), un conjunto de
productos de apoyo (bastones, andaderas, sillas de ruedas, anteojos, audífonos)
y, un sistema de licencias para personas cuidadoras asalariadas que atiendan a
pacientes en fase terminal y personas menores gravemente enfermas, también
llamadas licencias extraordinarias. Estas dos últimas alternativas formarían
parte del paquete de servicios que ofrecería el sistema para mejorar la
atención de las personas al final de la vida y permitir a sus cuidadores
inmediatos acompañar este proceso sin que esto implique perder
sus
ingresos económicos.
Servicios
de atención médica a domicilio y atención a domicilio para cuidados paliativos
Además
de productos de apoyo, la Caja Costarricense del Seguro Social brinda muchos
servicios extramuros que son acicate en la aspiración por alcanzar la
integración de servicios sociosanitarios.
La
atención de los pacientes en sus propios domicilios cada vez es más frecuente
en Costa Rica. Esta se rige según lo dispuesto en el Manual de Procedimientos
de Atención Domiciliar y Hospitalización Domiciliar publicado por la Gerencia
Médica en 2018. En dicho documento, se menciona el concepto de la dependencia,
al detallar dentro del Enfoque de Derechos Humanos que: "mediante la modalidad
de atención domiciliar se busca promover la igualdad de oportunidades y vida
digna a todas las personas, especialmente aquellas en condición de dependencia
de cuidados" (CCSS, 2018:22).
De
esta forma, la Caja Costarricense de Seguro Social (CCSS) está ofreciendo ese
servicio en prácticamente todo el territorio nacional (Solís, 2018). Se trata
de una modalidad de atención que permite que los pacientes, especialmente
aquellos que no se pueden movilizar hacia los centros hospitalarios, puedan
recibir una atención de gran calidad en su lugar de residencia50.
50 La CCSS determina la
pertinencia de llevar a cabo la atención en el domicilio, luego de valorar si
la persona puede o no desplazarse hasta su centro de salud más cercano o si
tiene dificultades asociadas con la realización de actividades básicas e
instrumentales de la vida diaria, según el criterio clínico para cada persona.
Asimismo,
los Asistentes Técnicos de Atención Primaria (ATAP) ubicados en las Áreas de Salud realizan de forma periódica visitas
domiciliares para, entre otras funciones, establecer un registro de la
conformación familiar y de salud de sus miembros, así como la prioridad de
atención de la familia.
Los
datos acumulados de visitas domiciliares, al 31 de agosto del 2020, considerando
todo el ámbito nacional, señalan que los 1326 ATAP han contactado con 951.217
viviendas, de las cuales realizaron 735.823 visitas de seguimiento, 235.394
visitas efectivas y 193.010 visitas no efectivas (CCSS,2020).
Además,
han realizado otras actividades en diferentes escenarios (educativo,
comunitario, centros laborales) logrando aplicar 1.129.272 dosis de vacunas, se
ofreció educación individual en prevención de la enfermedad a 977.484 personas
y educación individual en promoción de la salud a 518.987 personas.
Los
datos más recientes disponibles para dar cuenta de esta modalidad de atención
datan del 2019. Para ese año, la CCSS llevó a cabo 131.910 atenciones
extramuros. Según el Área de Estadística en Salud de la CCSS, 94.111 fueron
bajo la modalidad de atención en domicilio y 37.799 en atención en domicilio
para cuidados paliativos. La mayor parte de estas atenciones en domicilio fueron
desarrolladas desde el hospital Raúl Blanco Cervantes y el Centro Nacional del
Dolor y Cuidados Paliativos, respectivamente. Por ello, las personas adultas
mayores y las personas con dificultades para movilizarse son las más
favorecidas.
Asimismo,
esta innovadora forma de atender a la población no solo facilita el acceso a
servicios sanitarios a quienes tienen dificultades para desplazarse, sino que
también le permite al centro de salud ampliar el espectro de atención y tener
camas hospitalarias fuera del centro médico, lo que aumenta la cobertura de
atención a este sector de la población. Las 94.111 atenciones médicas en
domicilio se traducen en 176.469 procedimientos en los distintos hogares
visitados y se realizaron 218.101 actividades por parte de los diferentes
grupos profesionales que integraron los equipos de salud que se trasladaron
hasta la habitación de los pacientes para brindar atenciones que van desde
curaciones de heridas o úlceras, hasta cambio de diversas sondas o la
realización de diálisis peritoneal. En promedio, se realiza una consulta o
visita por hora, incluyendo tiempos de traslado.
Posibilidades
de aseguramiento para personas cuidadoras
La
CCSS ha puesto énfasis en los últimos años en flexibilizar y disminuir el costo
del aseguramiento para grupos de difícil cobertura y que presentan
características de vulnerabilidad social y económica; en esa línea, a partir de
agosto 2017, la CCSS puso a disposición de los patronos de trabajadoras
domésticas una modalidad de aseguramiento que se ajusta a sus principales
características de jornadas parciales y multipatronos. Lo anterior, mediante la
aprobación del "Reglamento para la Inscripción de Patronos y el Aseguramiento
Contributivo de las Trabajadoras Domésticas", donde en su artículo 2 se lee:
"Artículo
2°: Definición de trabajadora doméstica. Para los efectos del presente Reglamento,
se entenderá como trabajadora doméstica a aquella persona que ejecuta labores
de limpieza, cocina, lavado, planchado y demás labores propias de un hogar o
casa particular, incluido el cuido no especializado de personas, sea como
actividad principal o complementaria. La prestación de estas labores se dará a
favor de un patrono físico, en condición de subordinación y remunerada
periódicamente, sin que ellas generen lucro para éste.
No
podrán considerarse como trabajadoras domésticas, en los términos definidos en
este Reglamento, los siguientes grupos:
a)
Las trabajadoras de limpieza o similares que realicen estas labores en
establecimientos comerciales y/o empresariales.
b)
Las trabajadoras de limpieza o similares aseguradas por una persona jurídica.
c)
Los servicios de jardinería, mantenimiento, vigilancia o que se desempeñan como
choferes u otros brindados por proveedores independientes o empresas.
d)
Las cuidadoras especializadas para la atención de adultos mayores, niños y
personas con discapacidad."
En
este sentido, se distingue que las personas cuidadoras no especializadas se
encuentran convenidas en este reglamento, que tiene como incentivo principal
una disminución del costo del seguro de 50% para los salarios más bajos, lo
cual es cubierto por el Estado en su rol de financiador subsidiario de la
seguridad social.
Por
otra parte, se agilizó el trámite de afiliación, ya que el patrono puede
realizarlo en línea. Adicionalmente, la CCSS proporciona otras modalidades de
aseguramiento en el caso de no contar con un patrono51, pero sí tener capacidad
contributiva, las cuales pueden acoger a aquellas personas cuidadoras
especializadas y que ofrezcan sus servicios en el mercado, según la definición
usada por la institución, las cuales podrían ser utilizadas según el tipo de
empleabilidad. Se trata de:
Asegurado
Voluntario: su reglamento la define como "persona que no genera ingreso
mediante una actividad económica propia".
51 Cuando las labores de
cuidados y apoyos se encuentren mediadas por un contrato de trabajo que dé
consorte a una relación obrero-patronal, la persona trabajadora será asegurada
como trabajador asalariado.
Este
tipo de seguro tiene como objetivo afiliar a aquellos usuarios que no cuenten
con una actividad propia generadora de ingresos, pero que cuenten con capacidad
contributiva.
La
Junta Directiva de la CCSS aprueba una escala contributiva y la diferencia
entre el porcentaje que paga el asegurado y el porcentaje de contribución
global, es asumido por el Estado como cuota complementaria.
Trabajador
independiente: trabajador manual o intelectual que desarrolla por cuenta propia
algún tipo de trabajo o actividad generadora de ingresos donde la contribución
estará determinada por la escala contributiva aprobada por la Junta Directiva y
la diferencia entre el porcentaje que paga el asegurado y el porcentaje de
contribución global, es asumido por el Estado como cuota complementaria.
Por
su parte, para aquellas personas cuidadoras sin capacidad contributiva, es
decir, cuidadoras informales que realizan trabajos de cuidados sin ninguna
retribución económica, la CCSS dispone de la modalidad de aseguramiento no
contributivo para acceder a los servicios de salud, la cual está dirigida a los
casos donde se observen situaciones de pobreza e indigencia, en cuyo caso las
personas cuidadoras y las personas en situación de dependencia52 pueden optar
por aseguramiento con
cargo
al Estado.
52 La información
disponible en las bases de datos correspondientes no permite desagregar
aquellos que corresponden a cuidadores de personas dependientes.
En
virtud de lo anterior, se puede afirmar que tanto las personas cuidadoras
remuneradas especializadas y no especializadas, pero con capacidad
contributiva, así como las personas cuidadoras informales, ya poseen una
modalidad de aseguramiento específica, menos onerosa y de fácil acceso, por lo
que no se considera necesario definir una nueva modalidad, sino más bien se
podría propiciar una campaña de educación, sensibilización y divulgación, tanto
para los patronos como a las trabajadoras, con el objetivo de alcanzar este
grupo de personas trabajadoras.
Licencias
para llevar a cabo cuidados53
53 La población
beneficiaria de este programa son personas trabajadoras asalariados, familiares
o con algún vínculo afectivo a juicio del paciente (o la persona encargada) o
criterio del médico, que indica que aquel cumplirá en forma debida con la
misión de cuidarle durante su enfermedad. La persona trabajadora debe haber sido
reportado en planillas a la CCSS en los tres meses inmediatamente anteriores al
inicio de la licencia (FODESAF, 2018: 5).
Estas
licencias están restringidas para cuidar personas enfermas en estado de salud
crítico54.
54 Según lo establece
el artículo 7) de la Ley 7756, el trámite inicia a solicitud del enfermo o la
persona encargada, en el caso de la persona menor de edad el médico tratante
extenderá un dictamen en el cual se determine la fase terminal o la enfermedad
grave; Con base en ese dictamen, la persona trabajadora interesada solicitará,
por escrito, el otorgamiento de esta licencia ante la dirección del centro
médico de adscripción del paciente enfermo, para su respectiva autorización, la
cual estará a cargo de la Comisión Local Evaluadora de Incapacidades; por
último, de conformidad con la autorización anterior, la dirección médica
correspondiente, conforme al lugar de adscripción del trabajador responsable
designado, ordenará la emisión de la constancia de licencia pertinente.
Estas
son por fase terminal, persona menor de edad gravemente enferma y
extraordinaria.
Se
encuentran legalmente al amparo de la Ley 7756, Ley de Beneficios para los
Responsables de Pacientes en Fase Terminal y Personas Menores de Edad
Gravemente Enfermas y sus reformas. A continuación, se describen brevemente los
tipos de licencia y la cantidad total de ellas concedidas en el año anterior. Hacia
la implementación progresiva de un
Sistema
de Apoyo a los Cuidados y Atención a la Dependencia Fase Terminal: la persona enferma puede tener cualquier edad, pero encontrarse en
fase terminal. Fase terminal no es igual a enfermedad terminal, por tal motivo
esta condición de "fase terminal" debe quedar claramente establecida en el
certificado o dictamen médico. Fueron entregadas 3.229 licencias de este tipo
en el 2019, para un total de 96.870 días otorgados con un promedio de 30 días
de incapacidad laboral para realizar tareas de cuidados (CCSS, 2020).
Menor
Gravemente Enfermo: Aplica
para personas enfermas menores de 18 años. Se concedieron 1.203 licencias para
cuidar a niños y niñas gravemente enfermas en el 2019.
Por
un total de 23.615 días con un promedio de 19,63 días por persona cuidadora
(CCSS, 2020).
Extraordinaria:
Aplica
para menores de 18 años y menores de 25 años siempre que se establezca la
condición de "dependencia" de un adulto. Se otorgaron 2.709 licencias de este
tipo en el 2019, que representaron 39.632 días para llevar a cabo tareas de
cuidados y 14,53 días en promedio por persona cuidadora (CCSS, 2020).
La
persona trabajadora requiere indispensablemente cumplir lo siguiente:
a
Requisito
médico: un certificado o dictamen médico, donde se haga constar la condición de
enfermedad del paciente por parte del médico tratante y la necesidad
indispensable de cuido como parte del tratamiento.
b
Requisito
administrativo: haber cotizado para el SEM, al menos 3 meses anteriores al
otorgamiento de la licencia.(CCSS, 2018).
Datos
del Área de Estadística de la Dirección Actuarial y Económica de la CCSS
indican que para abril del 2020 habían sido concedidas 199 licencias para
cuidados en fase terminal, 62 para el cuido de menores gravemente enfermos y
110 licencias extraordinarias.
Dirección
de Prestaciones Sociales de la Caja Costarricense del Seguro Social
Las
prestaciones sociales se definen como servicios de apoyo, orientación,
promoción, educación y capacitación, complementarios a los servicios que se
brindan en salud y en pensiones. Además, se conoce como la tercera línea de
acción de la CCSS por ir más allá de los servicios sanitarios y pensiones, pues
también: "Comprende los servicios de apoyo, orientación, promoción, educación y
capacitación para que los asegurados y pensionados tengan un desarrollo pleno y
gocen de bienestar integral como complemento a los servicios ofrecidos por los
Seguros Sociales" (Capítulo 1, Artículo 1 Reglamento de Prestaciones
Sociales)55.
55 Aprobado en la
Sesión de Junta Directiva Nº 8.161 Art. 10º del 21 de junio del 2007.
"Si
bien es cierto los servicios sociales son concebidos como instrumentos de los
que dispone el Estado para materializar los derechos sociales, económicos y
culturales reconocidos constitucionalmente a las personas, se exige también que
las instituciones de bien social, como la Caja, intervengan para contribuir en
la eliminación de obstáculos, que impidan el pleno desarrollo de los individuos
y los grupos sociales" (Dirección de Prestaciones Sociales, 2010).
Esta
dirección tiene a su cargo una serie de programas para proveer de desarrollo
pleno y bienestar integral a las personas aseguradas y pensionadas.
Seguidamente se describen:
Programa
Educación y Capacitación: Contempla las acciones que promueven la incorporación de
varios grupos sociales, entre los que destacan personas pensionadas por
invalidez, amas de casa, indigentes en reclusión, líderes estudiantiles,
indígenas e inmigrantes con el fin de vincularlos con posibles fuentes de
recursos, servicios y oportunidades que les permitan ejecutar sus actividades y
roles de la mejor manera posible.
Comprenden
los servicios asistenciales ofrecidos por la Gerencia de la División de
Pensiones y las Sucursales de conformidad con las reglamentaciones y
directrices de la Junta Directiva de la Institución, tales como el abandono,
las contingencias por la invalidez, la pobreza y la muerte de un ser querido,
entre otras (Dirección de Prestaciones Sociales, 2010).
Programa
Preparación para la Jubilación: Incluye las acciones
dirigidas a orientar a las personas próximas a jubilarse sobre aspectos
relacionados con su condición económica, de salud familiar, comunal y social en
general, procurando su autonomía, desarrollo e integración social. Su labor se
orienta a dos poblaciones: la primera es el personal de Recursos Humanos de las
diferentes Empresas, Instituciones y grupos que desarrollan programas en el
tema, y la segunda son las personas prejubiladas del país.
Programa
Ciudadano de Oro: Se
persigue con este programa crear una cultura de dignificación y respeto hacia
las personas mayores de 65 años, como un reconocimiento al esfuerzo y al
trabajo emprendido en todos sus años en el mercado de trabajo. Engloba un
conjunto de beneficios y prestaciones sociales56 (actividades culturales y
recreativas, uso de tiempo libre, capacitaciones, línea gratuita 800 de oro,
descuentos comerciales, convenios con universidades y voluntariado, cursos,
talleres y otros para promover el desarrollo pleno y social población adulta
mayor) dirigidos a las personas adultas mayores, con el fin de mejorar su
capacidad de compra, su acceso a los servicios públicos, a la recreación y en
general a promover su pleno desarrollo personal y social.
56 Para el disfrute de
las prestaciones que se brindan, las personas adultas mayores son acreditadas
gratuitamente con una tarjeta de identificación como Ciudadanos de Oro. El
programa ha sido desarrollado por la CCSS desde 1997.
Otros
Programas de Prestaciones Sociales: Comprenden todos aquellos programas de
prestación social de servicios enmarcados en los seguros sociales, que promueva
la CCSS, bajo la dirección y administración de la Gerencia de la División de
Pensiones, conforme lo disponga la Junta Directiva de la Institución. Para
efectos de la presente Política Pública, que contiene dentro de su modelo base
la puesta en marcha de nuevas modalidades de atención, incluyendo la
teleasistencia, destaca que, en ese mismo espíritu por avanzar en brindar
servicios sociales a las personas dependientes y poblaciones vulnerables, la
Dirección de Prestaciones Sociales ha desarrollado durante el 2020 (pendiente
de aprobación de acuerdo de Junta Directiva) un proyecto para brindar una
prestación de teleasistencia, que podría atender a tres sectores que son
susceptibles a tener alguna dependencia: adultos mayores, personas con
discapacidad y las personas aseguradas que poseen algún padecimiento crónico o
agudo57.
57 Actualmente el
programa cuenta con los recursos físicos y materiales, así como la posibilidad
de recursos del fondo de Prestaciones Sociales, con lo que se podría atender
las funciones que demande la teleasistencia considerando, además, que como
consecuencia de la pandemia se dejarán de contratar los cursos y talleres
programados para el 2020.
Capacitación
y lineamientos en torno a los cuidados desde el prisma sanitario
▪
Capacitaciones de cuidados informales
La
Caja Costarricense de Seguro Social brinda educación en salud a las familias
cuidadoras para el desarrollo de destrezas y habilidades para el cuidado, apoyo
y acompañamiento. Estas acciones se brindan desde los tres niveles de atención
y son desarrolladas por un equipo multidisciplinario según competencias:
Trabajo Social, Enfermería, Nutrición, Medicina, Psicología, Odontología, entre
otros (Hospitales Nacionales, Centros Especializados, Hospitales Regionales y
Periféricos, Áreas de Salud). Durante los últimos años, la CCSS ha ofrecido, de
forma gratuita y a cargo de un equipo interdisciplinario de profesionales, un
proceso de capacitación enfocado en personas cuidadoras, de personas adultas en
situación de dependencia, cuyo objetivo es brindar herramientas que permitan a
la persona cuidadora cuidarse y cuidar a las personas adultas mayores,
orientarles en la búsqueda de redes de apoyo, en el proceso de envejecimiento,
autoestima y en la prevención de abusos y maltratos hacia estas personas.
Para
efectos del Programa Normalización de 91 la Atención a la Persona Adulta
Mayor58, en el año 2018 se cuantificaron las Áreas de Salud que formalmente
realizaron capacitaciones dirigidas a fortalecer conocimientos, dar apoyo y
acompañamiento a cuidadores familiares. En total, se contabilizan 62 áreas de
salud59 que realizaron capacitación de este tipo, llegando a capacitar a 1.185
personas cuidadoras. En otro orden, pero no menos relevante, es importante
señalar que el Hospital Nacional
de
Geriatría, el Centro de Desarrollo Estratégico e Información en Salud y
Seguridad Social (CENDEISSS), así como los servicios de trabajo social de los
hospitales de la CCSS, desarrollan actividades socio-educativas, atención
integral a nivel domiciliar, cursos y talleres para capacitar a las personas
cuidadoras que llevan a cabo cuidados de personas adultas mayores y personas
enfermas, en centros y residencias de larga estancia.
58 En marzo 2020, este
programa elaboró un lineamiento para la Atención a las personas adultas mayores
en los servicios de emergencias de los establecimientos de salud, el cual
señala con respecto al Triage CTAS y la atención a personas mayores, un
modificador de fragilidad que se aplica a pacientes con diversas características,
donde destaca en primer lugar a: "Toda persona dependiente para el cuidado de
sus propias actividades básicas" (CCSS, 2020:3).
59 No se cuantificaron
las capacitaciones realizadas desde los hospitales.
▪
Lineamientos generales emitidos por el Ministerio de Salud
El
Ministerio de Salud, en su calidad de ente rector en esta materia, tiene la
función de regulación para velar porque las normas, reglamentos técnicos,
procedimientos jurídicos y administrativos sean cumplidos por aquellos actores
que se encarguen de prestar servicios de salud. De esta forma, el Ministerio de
Salud desarrolla lineamientos generales que permiten tener parámetros mínimos
que las OBS deben cumplir cuando realicen tareas relacionadas con los cuidados
y apoyos en residencias, centros diurnos, hogares de larga estancia, entre
otros.
El
Ministerio, por lo tanto, desempeñará un papel fundamental para acreditar
aquellos proveedores que presten servicios dentro del Sistema de Apoyo a los
Cuidados y Atención a la Dependencia, con el fin de asegurar que reúnan las
condiciones óptimas mínimas para su funcionamiento.
La
regulación ejercida por el Ministerio aplica tanto a los establecimientos
públicos, priva-
CAPITULO
7
Hacia
la implementación progresiva de un Sistema de Apoyo a los Cuidados y Atención a
la Dependencia
ESTA
POLÍTICA PÚBLICA TIENE POR POBLACIÓN OBJETIVO A LAS PERSONAS EN SITUACIÓN DE
DEPENDENCIA, que
se define como aquella situación en la que personas experimentan la
concurrencia de tres condiciones: a) tener problemas para el desarrollo de las
actividades de la vida diaria como desplazarse, comer, asearse, lavarse, entre
otros; b) que se requiera apoyo de terceros para desarrollar estas actividades
y c) que estas dificultades y demandas sean permanentes
o
estén activas durante un extenso período (EC, 2015; Matus-López, 2019; OCDE,
2020).
Actualmente,
el concepto es prácticamente inexistente en las cartas de oferta de servicios
institucionales. Tampoco es posible identificarle en los parámetros de calidad
para medir la eficiencia en las transferencias monetarias que hace el Estado a
Organizaciones de Bienestar Social. Por ello, a falta de cobertura estatal
ajustada a los requerimientos de los cuidados y apoyos de las personas
dependientes, estas tareas son realizadas mayormente de manera informal60 por
mujeres que han asumido este rol en el entorno familiar (Chaverri, 2019).
60 Como se ha
mencionado, los denominados cuidados informales son aquellos realizados por personas
cuidadoras que no tienen un estatus profesional ni un contrato de trabajo. En
algunos Estados como Reino Unido, Irlanda, España y Dinamarca, las personas
cuidadoras informales, aún sin contrato de trabajo, pueden recibir del Estado
una transferencia económica por llevar a cabo sus labores de cuidados a un
familiar o persona dependiente de su comunidad. Comúnmente los servicios que se
ofrecen a este tipo de personas cuidadoras son: información, consejería y
capacitación para mejorar la calidad de los cuidados y apoyos, inclusión y
cobertura en los sistemas de seguridad social; especialmente en los seguros
relacionados con accidentes de trabajo y pensión por vejez, y provisión de
personas cuidadoras sustitutas para los períodos de respiro y vacaciones
(Becker, 2014).
Costa
Rica está cambiando y esta realidad es social y fiscalmente insostenible
en el tiempo: por una parte, se reduce la oferta de cuidados en el entorno
familiar debido a factores asociados con el incremento de más mujeres que se
insertan en el mercado de trabajo, disminuye el tamaño medio de los hogares y
cada vez más personas adultas mayores viven solas; por el otro, hay mayor
presión sobre el sistema de salud y de pensiones a la vez que existe menor
cantidad de personas en edad de insertarse en el mercado de trabajo.
Esto,
sumado a la baja fecundidad, al alargamiento de la vida que sugiere una mayor
demanda de atención a personas dependientes y a una mayor cantidad de personas
viviendo con enfermedades crónicas y discapacidad severa, se evidencia la
urgencia de hacer un alto en el camino y repensar cómo abordar este problema de
interés público.
Por
tales motivos, esta política pública se enmarca en el área de las políticas de
dependencia y salud y tiene por objeto integrar, ampliar y coordinar la nueva
oferta de servicios brindada a las personas dependientes por instituciones
públicas y privadas prestatarias de servicios de atención a población
vulnerable en Costa Rica.
Desde
el momento actual, a través de las brechas entre demanda y oferta, se dilucida
la necesidad de cubrir el desajuste actual de cuidados y apoyos con servicios
sociales públicos y privados de calidad para personas dependientes, al tiempo
que se distinga y dignifique el rol de las personas cuidadoras y se promueva la
corresponsabilidad social de los cuidados. Los Sistemas de Apoyo a los Cuidados
y Atención a la Dependencia son de los campos de las políticas sociales que han
adquirido creciente protagonismo en países desarrollados en los últimos
decenios y, aunque de manera incipiente todavía, mayor visibilidad en los
países de ingresos medios (CEPAL, 2018; OCDE, 2019; BID, 2020). Diversos
organismos han llamado la atención sobre el aumento de la necesidad de cuidados
de largo plazo, en particular, para las personas que requieren apoyos para la
realización de actividades en la vida cotidiana, por ejemplo, el Informe
Mundial sobre el Envejecimiento y la Salud de la Organización Mundial de la
Salud (2015) recomienda que cada país debe tener una política de cuidados de
larga duración sostenible y equitativa para personas mayores (OMS, 2015).
En
Costa Rica el derecho a la salud es un derecho fundamental y la prestación de
los servicios de salud de la CCSS se encuentra consolidada, con cobertura
universal. Además, la Sala Constitucional define el derecho a la salud como uno
de naturaleza prestacional que impone al Estado y a las instituciones públicas
encargadas, el deber de brindar un servicio público continuo, eficaz,
eficiente, oportuno, de calidad, sin discriminación, adaptable, transparente y
solidario a favor de los usuarios de los servicios de salud pública (Mideplan,
2017c).
Sin
embargo, con el incremento de la proporción de personas dependientes en razón
del envejecimiento poblacional, la reducción del número de personas por hogar
y, paralelamente, el crecimiento del porcentaje de mujeres que se insertan al
mercado de trabajo, se plantean nuevos desafíos públicos para subsanar la
brecha entre la presión potencial de la demanda y la oferta de cuidados y
apoyos de larga duración, las cuales actualmente son enmendadas mayormente por
la familia y en menor escala, por el mercado.
La
acción institucional de entidades públicas y privadas se limitó por mucho
tiempo a proporcionar cuidados a aquellas personas que por desamparo (falta de
redes familiares que pudieran procurarles ese cuidado) y pobreza (falta de
medios para comprar los cuidados) quedaban desprotegidas. De este modo, el
desarrollo de las políticas sanitarias y sistemas institucionalizados de
atención de amplia cobertura hizo que una parte de esos cuidados se
transfiriera a instituciones de corte sanitario, principalmente, los
concernientes a períodos de tratamiento y convalecencia, aunque no fuera
precisamente esa la necesidad. En la actualidad, la mayor parte de los países
desarrollados tienen o están desarrollando sistemas de cuidados de larga
duración que se ocupan también de las necesidades asociadas al cuidado que no
cubren los sistemas de salud (OCDE, 2020).
En
América Latina y el Caribe, el desarrollo de sistemas sociosanitarios para la
satisfacción de necesidades de cuidados y apoyos presenta vacíos importantes,
es en general escaso, fragmentado, los servicios suelen no estar coordinados en
modalidad de sistema y no tienen oferta complementaria (OIT, 2018). Hasta ahora,
la tendencia ha sido que la resolución del cuidado de las personas con algún
nivel de dependencia ha estado casi de manera exclusiva bajo la responsabilidad
de las familias y muy especialmente de las mujeres.
Ante
situaciones similares de cambios demográficos, sociales y económicos, los
países desarrollados entraron fuertemente en tensión llegándose a hablar
incluso de la crisis de los cuidados por la creciente participación de las
mujeres en el mercado del trabajo y la poca participación de los hombres en las
tareas domésticas y de atención de sus miembros dependientes, fenómenos que
generan cada vez menor disponibilidad de cuidadores y cuidadoras, en un
contexto donde las necesidades asociadas al cuidado van en aumento.
Estas
razones plantean con fuerza la necesidad de asignar responsabilidades más
claras a los Estados y definir el mejoramiento de las reglas del juego a los
proveedores de servicios (OIT, 2018). En la medida en que estos temas se van
instalando en las agendas políticas e institucionales de los países, se va
otorgando mayor importancia a los asuntos relacionados con los apoyos, los
cuidados y la dependencia (European Commission, 2019). Esto, porque es cada vez
más importante contar con más y mejores herramientas de protección que sean consistentes
con los cambios sociales y demográficos que experimentan los países, en
particular, el alargamiento del promedio de vida de la población, lo cual
implica el aumento de la cantidad y proporción de adultos mayores que viven en
situación de dependencia durante períodos prolongados, producto de problemas
físicos o cognitivos que limitan su independencia para el desempeño en la vida
cotidiana y la procura del bienestar (OMS, 2015).
Es
preciso aclarar que las necesidades asociadas a la dependencia no son
exclusivas de las personas adultas mayores. No obstante, los apoyos a los
cuidados y atención a la dependencia tendrán una creciente consideración en
términos sociales y presupuestarios a largo plazo, debido al envejecimiento de
la población, porque su prevalencia se concentra en la última etapa del ciclo
vital (Huete y Chaverri, 2019). Por ello, en su Informe "Prospectiva en Salud
2045: Prevención y Sostenibilidad Financiera", Mideplan evidencia que conforme
se avanza en edad, la capacidad de oír, de utilizar brazos y manos y la de
caminar o subir gradas disminuye, por tanto, es necesario generar capacidades
en el sistema de salud para la atención y cuidado de esta población, por lo que
resulta vital la garantía en el acceso a la salud, pero sobre todo el
desarrollo de programas de atención primaria y prevención de enfermedades
(Mideplan, 2017c).
Asimismo,
los cambios en el perfil epidemiológico de la población apuntan al tema de la
cronicidad como un factor de alto impacto sobre la arquitectura y desempeño de
los sistemas institucionales llamados a responder a la necesidad del cuidado.
Si bien es cierto, la población está viviendo más tiempo, la mayor prevalencia
de enfermedades crónicas acompañará buena parte de los años vividos. Por su
parte, el vuelco de las economías familiares al trabajo remunerado fuera del
domicilio genera mayor necesidad de una oferta externa al hogar de cuidados y
apoyos.
En
este sentido, la oferta de cuidados debe ampliarse y diversificarse, tanto en
relación con su acceso como con su forma de financiamiento y gestión. Esto
significa configurar un sistema de apoyo a los cuidados y atención a la
dependencia de amplio alcance que combine prestaciones de cobertura universal y
asistencial y que integre distintos tipos de servicios, considerando la
heterogeneidad de las personas que requieren cuidado y los arreglos familiares
y comunitarios a los que tienen o no acceso para solventarlas con autonomía.
Las necesidades de cuidado varían en función de sus características, en
particular, el grado de dependencia, el contexto familiar y la situación
económica, por lo que disponer de una amplia gama de servicios constituye la
mejor garantía para dar respuesta adecuada a cada situación.
Es
un hecho que el proceso de envejecimiento que vive el país y el aumento en la
demanda por este tipo de servicios seguirá generando presiones sobre la
inversión social pública, como ha sucedido en los países desarrollados. En
síntesis, el actual desafío es adaptar esa matriz de protección social para
responder a los nuevos escenarios asociados a su avanzada transición
demográfica, baja de la fecundidad, aumento de la esperanza de vida, sumado
esto a la creciente participación de las mujeres en el mercado laboral, que ya
supera el 40% y subsecuentemente la reducción de la oferta de cuidado informal
al interno de los núcleos familiares.
La
Política Nacional de Cuidados tiene su base en la creación y articulación de
una serie de piezas, instrumentos y actores determinantes para operar con
eficacia y pueda consolidarse más allá de su agregación formal.
La
necesidad de la articulación de esfuerzos en materia de cuidados debe reconocer
la existencia de rectorías y atribución de competencias generadas bajo una
perspectiva de especialización y la existencia previa de canales y mecanismos
de coordinación.
Dentro
de los modelos institucionales ejemplarizantes en relación con la construcción
de esta modalidad, se encuentra la experiencia del Sistema Nacional para la
Atención y la Prevención de la Violencia Intrafamiliar considerado en los
artículos 22 y 23 de la Ley contra la Violencia Doméstica, organizado como el
"(.) conjunto de instituciones gubernamentales y
...el
actual desafío es adaptar esa matriz de protección social para responder a los
nuevos escenarios asociados a su avanzada transición demográfica, baja de la
fecundidad, aumento de la esperanza de vida, sumado esto a la creciente
participación
de
las mujeres en el mercado laboral, que ya supera el 40% y subsecuentemente la
reducción de la oferta de cuidado informal al interno de los núcleos
familiares.
no
gubernamentales, que en forma coordinada 97 y planificada, brindarán servicios
especiales a personas afectadas por la violencia intrafamiliar y realizarán
acciones para prevenir esta forma de violentación de los derechos humanos"
(Decreto Ejecutivo 26664-C-J-PLAN-MTSS-MIVAH-S-MEP-SP de 27 de enero de 1998).
Más
recientemente se cuenta con experiencias cercanas de política pública
costarricense como la Estrategia Puente al Desarrollo, la cual muestra el rol
crucial de la articulación como factor determinante en una mejor orientación,
asignación y uso de los recursos de inversión social a modo de una ruta segura
a seguir.
Dentro
de los desarrollos institucionales recientes en el sector social, una instancia
superior de coordinación de los esfuerzos del Sistema de Apoyo a los Cuidados y
Atención a la Dependencia en Costa Rica, cuenta con la referencia del Consejo
Presidencial Social, por su fuerte articulación de esfuerzos
interinstitucionales para la estrategia de erradicación de pobreza conocida
como Puente al Desarrollo, esta experiencia ha dado cuenta de funcionalidad en
la fluidez de la información para que sean tomadas oportunamente las decisiones
estratégicas.
El
Sistema de Apoyo a los Cuidados y Atención a la Dependencia (traducción
operativa de la política) requiere precisamente de la articulación
institucional de las políticas, planes, proyectos, programas, servicios y
prestaciones alrededor de un marco regulatorio común robusto y actualizado,
capaz de consolidar las acciones existentes, superar brechas de cobertura y
calidad de las intervenciones y generar servicios innovadores a tono con las
demandas sociales crecientes por cuido.
También,
serán claves dentro de los esfuerzos de articulación, la gestión de la información
y el conocimiento, así como la apuesta por la promoción de cambios en las
mentalidades y prácticas socioculturales. Para esto, tres elementos adicionales
que pueden incidir favorablemente son: i) la creación por Ley 9137 del Sistema
Nacional de Información y Registro Único de Beneficiarios del Estado
(SINIRUBE), ya que posibilita el establecimiento de mecanismos de referencia y
contra-referencia en este caso ligados a las necesidades de cuido; ii) la
experiencia acumulada en la Estrategia Puente al Desarrollo como un nuevo
paradigma de atención que privilegia la acción articulada de instituciones y
programas del área social y iii) la gradual consolidación del Sistema de
Evaluación de Programas Sociales del Fondo de Desarrollo Social y Asignaciones
Familiares que conduce a la parametrización de los programas y a la rendición
de cuentas de la gestión de manera integral, es decir, atendiendo tanto
criterios sustantivos (resultados) como operativos.
El
Sistema como respuesta
Las
necesidades de apoyo a los cuidados y atención asociados a la dependencia están
creciendo, a la vez que las familias están cada vez en menor capacidad para
satisfacerlas. Estos servicios son escasos en el mercado y su costo es elevado
tanto para las personas que necesitan cuidados como para los familiares que los
cuidan. La mayoría de los cuidados de hoy en día son proporcionados por
familiares y amigos, a menudo en detrimento de su salud y seguridad financiera.
Asimismo, se estima que, en las próximas décadas, a falta de un sistema robusto
y articulado, la mayoría de los cuidados profesionales serán pagados por su
bolsillo y el de sus familias (Veghte et al., 2019).
Estos
costos a menudo llegan en un momento en que los individuos y sus familias son los
más vulnerables y en un contexto en el que han tenido pocas oportunidades de
prefinanciar o asegurarse contra esos riesgos. Por lo tanto, el problema
fundamental hoy es la ausencia de un sistema de apoyo a los cuidados y atención
a la dependencia que pueda proteger a las personas dependientes y sus familias
de las complicaciones acaecidas en virtud de lo que significa la condición de
dependencia y dependencia crónica de un integrante del grupo familiar.
Con
el incremento en la necesidad de apoyo a los cuidados de larga duración
proyectada para los próximos años y la probable disminución de la
disponibilidad de cuidadores familiares, habrá una creciente necesidad de
servicios de atención a la dependencia, formales y pagados.
Esta
gama de servicios suele ser cara y la mayoría de las personas que se acercan a
la jubilación hoy carecen de ahorros suficientes para mantener su nivel de vida
después de dejar de trabajar, incluso sin tener en cuenta los costos de salud y
apoyo a los cuidados. Por esto, para muchas familias las necesidades de
atención pueden llegar a ser inmanejables o afrontadas a un costo significativo
para el tiempo, la salud, el bienestar, los ingresos y las carreras
profesionales y laborales de los integrantes de la familia, especialmente, de las
mujeres.
Costa
Rica tiene una larga tradición de invertir en el bienestar de la población. Sin
embargo, las iniciativas implementadas a propósito de las personas dependientes
han sido escasas, descoordinadas y con un bajo nivel de articulación. Hasta el
momento, el alto nivel de fragmentación ha sido sostenido sobre los hombros de
las mujeres cuidadoras, quienes dedican buena parte de su tiempo a cuidar y
apoyar, sin remuneración económica, a las personas dependientes de su familia,
realidad
que
además de injusta, es económicamente insostenible.
Articular
las iniciativas descritas anteriormente permitirá maximizar los resultados
sobre el bienestar de la población, a la vez, que se utilizan los recursos
públicos de manera más eficiente61 y se consolidan las bases para la creación
de un Sistema Nacional de Cuidados que cierre las brechas entre la demanda de
estos servicios y la escasa o nula oferta, con calidad, capacidades formativas
especializadas y enfoques desde el paradigma de los derechos humanos, al tiempo
que se evitarán fragmentaciones, duplicidades y omisiones entre los entes y
órganos públicos en el ejercicio de las funciones administrativas relacionadas
con la asignación, giro, control y fiscalización de los recursos públicos
destinados a la atención de las personas dependientes.
61 Un antecedente en la
misma dirección es el Protocolo de Coordinación Interinstitucional para la
asignación, giro, control y fiscalización de los recursos públicos destinados a
la atención y el cuidado de las Personas Adultas Mayores donde convergen el
CONAPAM, JPS, IMAS, y MS. Creado por el Ministro de Desarrollo Humano e
Inclusión Social, como rector de los Programas Sociales Selectivos, mediante el
Oficio VMDHIS 304-01-2018 de fecha 25 de enero de 2018.
Las
mejoras en gobernanza de atención a la dependencia contribuirán en gran medida
a aliviar estas tensiones. Así, se construye una mirada amplificada sobre las
necesidades de cuidados y apoyos de la población que habitan el territorio
costarricense, más allá de la estrechez de acceso ligada con la situación de la
pobreza, redefiniendo y repensando desde la integración y la coordinación el
retículo de protección social costarricense. Esto supone evolucionar de una
mirada sectorial individual (enfocada en las instituciones) a una lógica
articulada -sectorial, intersectorial e interinstitucional-, que sea capaz de
pensar primero en los requerimientos de las personas y crear respuestas a las
necesidades de las personas dependientes.
Si
los cuidados y los apoyos para las personas dependientes son asequibles y se
encuentran disponibles universalmente, las personas cuidadoras familiares de
todo el espectro de ingreso, podrán seguir trabajando de forma remunerada,
reforzando tanto la seguridad económica de sus propias familias como la
economía del Estado costarricense.
El
Sistema de Apoyo a los Cuidados y Atención a la Dependencia es concebido para
lograr de manera progresiva una cobertura universal y asequible de los riesgos
que a menudo son costosos, porque en algún momento de sus vidas, prácticamente
todas las personas trabajadoras necesitarán tiempo fuera del trabajo para
cuidar de un ser querido o hacer frente a un problema de salud propio.
La
oferta de servicios coordinados y articulados del sistema no reemplazarían
totalmente los cuidados y apoyos familiares, pero podría dar a las personas
cuidadoras de la familia más flexibilidad para manejar el cuidado y las demás
responsabilidades. En consonancia, los sistemas de atención a la dependencia
hacen posible que los cuidadores y cuidadoras familiares que quieran aumentar
su participación en la fuerza laboral y sus ingresos a corto y medio plazo
puedan hacerlo.
La
política pública se orienta también hacia el desarrollo de la cualificación de
las necesidades formativas de los trabajadores remunerados que prestan
servicios de apoyo a los cuidados en el domicilio de personas en situación de
dependencia. Por lo general, esto es llevado a cabo por trabajadoras
contratadas en el marco de servicios provistos por empresas u organizaciones de
la sociedad civil que, en el caso costarricense es mayormente desarrollado con
financiamiento de naturaleza pública. Por esta razón, el desarrollo de este
tipo de empleo como profesión u oficio se encuentra fuertemente limitada, dada
la debilidad organizativa de quienes se desempeñan en este tipo de trabajos,
así como la escasa valoración social asociada a empleos considerados
tradicionalmente femeninos.
La
valorización y visibilización de los cuidados y apoyos para personas
dependientes permitirán transformar las creencias y valores sociales ligados a
las diferencias y roles de género, los modelos de familia y de distribución de
las responsabilidades de cuidado entre sus miembros así como entre los
distintos actores sociales (Estado, familias y sociedad civil y empresarial),
que intervienen en la configuración social de las opciones relativas a la
provisión del cuidado en domicilio para la cobertura de las necesidades
derivadas de la situación de dependencia, así como a las condiciones en las
cuales el trabajo remunerado de cuidados es desarrollado. De este modo, mejorar
la calidad de vida de las personas que llevan a cabo las tareas de cuidados y
apoyos es, cuanto menos, una acción pública de justicia histórica.
Así,
quienes cuidan y apoyan, tendrán las posibilidades para disminuir su carga
social, emocional y psicológica.
La
conveniencia de contar con mecanismos que permitan integrar, articular y
coordinar radica en que permite planificar acciones para ampliar la oferta de
servicios sociales incrementando el bienestar social, que supone también
permitir a las personas dependientes quedarse en casa, amplificar los programas
de licencias médicas y familiares pagadas para llevar a cabo tareas de cuidados
y apoyos sin el temor de perder el empleo, por el contrario, avanzar en la
transformación sociocultural donde la igualdad de género y la
corresponsabilidad social de los cuidados representan un distintivo socialmente
positivo, que entre otros efectos pueda mejorar la imagen corporativa de los
centros de trabajo, reducir el gasto público en salud para la última etapa de
la vida, aliviar las cargas financieras de las familias, liberar tiempo a las
mujeres cuidadoras, a la vez que se les vincula con el mercado formal de
trabajo, así como ampliar, innovar y actualizar la oferta de servicios sociales
integrándole con otros mecanismos de política estatal y coordinación con los
planes de beneficios existentes para personas trabajadoras.
Este
tipo de políticas se cristalizan como sistema en la mayoría de los países de la
OCDE y, desde hace algunos años, están comenzando a desplegarse en América
Latina. Consisten en modelos que coordinan servicios existentes y crean unos
nuevos para atender a las personas que no pueden realizar las actividades
básicas de la vida diaria (Matus-López, 2019).
Este
sistema supone replantear las estructuras de protección social actualmente
conocidas para Costa Rica. La naturaleza de la dependencia obliga a pensar en
políticas universales, tanto en el ámbito social como en salud, reemplazando la
filosofía de ayuda social a los más pobres por una visión más contemporánea
sobre políticas afirmativas de bienestar social.
...
mejorar la calidad de vida de las personas que llevan a cabo las tareas de
cuidados y apoyos es, cuanto menos, una acción pública de justicia histórica.
Así, quienes cuidan y apoyan, tendrán las posibilidades para disminuir su carga
social, emocional y psicológica.
Este
modelo contrasta dramáticamente con el statu quo para la atención de las
personas dependientes, donde el problema es prácticamente de exclusiva
responsabilidad de las familias, las cuales se enfrentan a tener que
desembolsar cientos de miles de colones en costos de atención y cuidado y, a
menudo en el momento en que menos pueden permitírselo, porque con demasiada
frecuencia, cuando surge la necesidad, el sostén de la familia debe reducir sus
horas de trabajo o abandonar por completo la fuerza de trabajo (Veghte et al.,
2019).
La
dinámica de la vida laboral y familiar ha cambiado en los últimos decenios,
pero la política pública no ha seguido el ritmo de las cambiantes necesidades
de las familias costarricenses.
Como
los hogares dependen de los ingresos de todas las personas adultas en edad de
trabajar para llegar a fin de mes, muchas familias carecen ahora de una persona
cuidadora que se quede en casa para atender a las personas dependientes.
Además,
los programas son dispares y no están diseñados o integrados para abordar la
realidad de los cuidados y apoyos que las personas dependientes y sus familias
necesitan.
No
se conceptualiza la dependencia, ni existen parámetros en este orden para las
organizaciones sociales que reciben financiamiento público para la atención de
poblaciones proxis.
La
atención a la dependencia, hasta ahora, no era un problema público con gran
calado y visibilidad política suficiente como para impulsar la intención de
coordinar y dirigir acciones institucionales articuladas en torno a este tema.
La presente coyuntura es propicia para hacer una ruptura que posibilite un
abordaje diferente en el advenimiento del bicentenario, debido que, aunque
actualmente existe un mosaico de programas sociales para ayudar a las familias
pobres y de bajos ingresos a pagar los costos de la atención, estos programas
están crónicamente infrafinanciados y no sirven a una parte significativa
incluso de la fracción de familias con ingresos lo suficientemente bajos como
para calificar.
La
oferta hoy no está centrada en la persona, está enfocada en los ingresos de la
persona y en la institución a la que puede recurrir con la convergencia de
encontrarse en situación de pobreza, y ser persona adulta mayor o con
discapacidad. La oferta es fragmentada y fraccionada, cuando el paradigma
actual de la administración pública ha evolucionado hasta entender que las
personas son sujetos de derechos más allá de las instituciones. Por tanto, es
preciso ofrecer atención desde intervenciones integrales, coordinadas y
flexibles, considerando a las personas en el centro de las políticas públicas y
no como sujetos pasivos que deben amoldarse para encajar en los requerimientos
de las instituciones, en vez de que las instituciones puedan ajustarse a las
situaciones de las personas.
Por
ello, mejorar la coordinación y la disponibilidad de servicios de calidad y a
precios asequibles para todas las familias que prestan servicios de atención a
personas dependientes es necesario y urgente. Asimismo, la articulación y
coordinación interinstitucional tiene asidero en la OCDE bajo el concepto
"Policy Coherence", el cual define la coherencia de las políticas como la
promoción sistemática de medidas de política que se refuerzan mutuamente entre
instituciones y organismos gubernamentales, creando sinergias para lograr los
objetivos acordados.
Igualmente,
la Organización Mundial de la Salud, en su sede regional para Europa, mediante
el documento denominado "Policy Coherence as a Driver of Health Equity", pone
de relieve la necesidad de una acción coherente en los diferentes ámbitos de
política al evidenciar que la salud es un derecho humano y, por lo tanto, los
Estados deben garantizar el acceso a una atención de salud oportuna y asequible
de las personas dependientes con calidad y ajustes razonables en los servicios
determinantes subyacentes de la salud, como el agua potable, el saneamiento,
alimentación, vivienda, información y educación relacionadas con la salud,
trabajo decente e igualdad de género. La puesta en marcha de un sistema de
apoyo a los cuidados y atención a la dependencia en Costa Rica requiere de un
abordaje progresivo, en el que inicialmente se incorporen elementos técnicos y
normativos que permitan dar visión de conjunto a una serie de programas e
iniciativas que actualmente son provistas de manera segmentada; seguidamente,
realizar esfuerzos para optimizar el uso de los recursos existentes destinados
a los cuidados; al tiempo que se incorporan de forma gradual recursos
presupuestarios que permitan diversificar las prestaciones del sistema, mejorar
la calidad y ampliar las coberturas con miras a la universalidad.
CAPITULO 8
Principios y enfoques
LAS
POLÍTICAS DE APOYO A LOS CUIDADOS Y ATENCIÓN A LA DEPENDENCIA EN EL CONTEXTO
ACTUAL tienen
que dar respuesta a profundas transformaciones demográficas, sociales y
económicas, a la vez que "(.) desenredan uno de los principales nudos críticos
que genera discriminaciones contra las mujeres y posicionarlo como un asunto de
Derechos Humanos y Justicia Social" (INAMU, 2018: 76). En este escenario,
convergen tensiones para conciliar la vida laboral y la vida familiar, el
trabajo remunerado con el no remunerado y para acordar cuál debe ser el papel
de cada actor en la redistribución de las tareas, un debate que a su vez se ha
trasladado a la esfera de la política pública, precisamente por la ausencia de
instrumentos efectivos para atender esta problemática.
Esta
política debe potenciar también las opciones vitales de los familiares a cargo,
estrechar las brechas de oportunidades entre hombres y mujeres en la sociedad,
contribuir a ampliar las posibilidades de empleo de calidad de las mujeres y
promover la salud mental de las personas cuidadoras, sobre todo cuando están a
cargo de personas con altos niveles de dependencia (Ministerio de Salud, 2015).
En
el caso de Costa Rica, la distribución desigual de los cuidados está reforzada
en la institucionalidad vigente que no contempla una oferta suficiente y
extensiva de servicios para atender a la dependencia ni tampoco un conjunto de
apoyos para quienes cuidan. Con el ingreso masivo de las mujeres al mercado
laboral, en ausencia de nuevos arreglos familiares y estatales para atender la
demanda de cuidados y apoyos, tanto la población dependiente como las mujeres
quedan expuestas a una profunda vulnerabilidad con consecuencias sustantivas
sobre su calidad de vida y el pleno ejercicio de sus derechos.
Por
eso, se impulsa una política estatal de Apoyo a los Cuidados y Atención a la
Dependencia, que permita promover el apoyo del Estado y de la sociedad en el
proceso del traslado paulatino del asunto de los cuidados de una esfera
familiar a una social, con el fin de otorgarle el valor público que le
corresponde y avanzar hacia la igualdad efectiva, disminuyendo las brechas
existentes entre hombres y mujeres y otorgando mayores oportunidades de
bienestar para la población dependiente.
Esta
política toma como base una serie de principios y enfoques orientadores que
responden a la aspiración de consagrar una sociedad que reconozca la dignidad y
los derechos para todas las personas, a través de un modelo de desarrollo
verdaderamente inclusivo y sostenible, en el que todas las personas tengan las
mismas oportunidades de movilidad y bienestar social.
Se
trata de un instrumento que tiene una pretensión transformadora y que concibe
el desarrollo desde una perspectiva participativa y de corresponsabilidad, en
el que tanto la voz, como el trabajo colectivo de los distintos actores son
necesarios para desencadenar los cambios que podrían conducir al país por una
senda de mayor igualdad y prosperidad al establecer como un principio de la
convivencia social la corresponsabilidad de los cuidados y apoyos.
La
selección de estos principios y enfoques responde al compromiso del Estado
costarricense en crear, ampliar y distribuir las condiciones necesarias para
eliminar todas las formas de discriminación, disminuir los nudos estructurales
de la desigualdad y eliminar las brechas de género con el fin de que ninguna
persona se quede atrás.
Con
el fin de avanzar en la consecución de objetivos que respondan a estas
aspiraciones, a continuación, se detallan los principios y enfoques que
articulan esta política.
Ilustración
9. Principios y enfoques de la Política de Apoyo a los Cuidados y Atención a la
Dependencia

Principios
de la política
a
Universalidad
La
política garantiza que todas las personas tendrán acceso progresivo a la
protección social y a las prestaciones que facilitará el sistema de apoyo a los
cuidados y atención a la dependencia, en todo el territorio nacional, en
igualdad de oportunidades y bajo el principio de no discriminación.
La
universalidad, por lo tanto, apunta a garantizar el acceso a servicios de
calidad para todas las personas dependientes, bajo una asignación transparente
de las prestaciones y una distribución equitativa de estos. Al ser un modelo
universal62, se reconoce que todas las personas en situación de dependencia son
titulares del derecho a acceder a las prestaciones que provea el sistema en condiciones
de igualdad efectiva y no discriminación.
En
apego a estos fundamentos, el sistema proveerá progresivamente una cobertura
universal para todas las personas dependientes, con una amplia distribución de
las prestaciones que se asignarán según el grado de severidad de la dependencia
y con la provisión de servicios de calidad distribuidos equitativamente entre
la población.
62 Para alcanzar
progresivamente la universalidad, es fundamental la participación de todos los
sectores del conjunto de la sociedad. Especialmente de aquellos que se
encuentran poco vinculados con los cuidados y apoyos. Por ello, además de las
familias, el Estado y las organizaciones sociales, es fundamental fortalecer la
coordinación interseccional y formalización de la inclusión del sector
empresarial y de la economía social solidaria en la ampliación de la oferta de
servicios de esta índole.
La
creación de esta política apunta a generar cambios y transformaciones que
permitan establecer y consolidar el derecho universal al cuidado y apoyo para
todos los grupos de la población y responder oportunamente a la creciente e
impostergable demanda social en esta materia. Asimismo, la apuesta por la
universalidad reside en la aspiración de garantizar un sistema eficiente,
equitativo y que promueva mayores niveles de cohesión social.
Este
principio ratifica el compromiso del país por impulsar políticas sociales
inclusivas, universales y solidarias que favorezcan el bienestar colectivo,
atiendan las condiciones de desigualdad existentes y promuevan oportunidades
para mejorar la calidad de vida de todas las personas habitantes.
b
Principio de igualdad de oportunidades y no discriminación
Esta
política se erige bajo los principios de igualdad de oportunidades y no
discriminación, al reconocer el papel del Estado de Derecho como protector y
garante de los derechos para todas las personas sin ninguna distinción,
exclusión o restricción por su condición socioeconómica, sexo, género u
orientación sexual, edad, condición física o mental, etnia, filiación cultural,
creencias religiosas, entre otros aspectos.
Este
principio resulta imperativo para la política de cuidados, ya que, actualmente,
varios grupos que son poblaciones objetivo potenciales de esta política
encuentran enormes barreras para gozar del pleno ejercicio de sus derechos. En
este sentido, este enfoque plantea el reto de crear una política pública que
garantice en igualdad de condiciones, el acceso a las prestaciones, servicios y
prestaciones de un Sistema de Apoyo a los Cuidados y Atención a la Dependencia,
que permita garantizar la protección y el bienestar de todas las personas
dependientes en el país.
Enfoques
de la política
a
Enfoque de Derechos Humanos
El
enfoque de Derechos Humanos es el punto de partida de la Política de Apoyo a los
Cuidados y Atención a la Dependencia, al reconocer que todas las personas
tienen derechos que son universales, inalienables, intransferibles,
interdependientes e indivisibles y que el Estado tiene la responsabilidad de
protegerlos y asegurar su cumplimiento efectivo, de manera que no exista
exclusión o discriminación alguna para su ejercicio. En este sentido, destaca
el papel fundamental del Estado como promotor de bienestar colectivo y como
garante de los derechos humanos, a través del despliegue de compromisos,
políticas públicas y acciones que se aboquen a corregir las desigualdades
socioeconómicas y de distribución del poder que han rezagado o afectado las
oportunidades de desarrollo de distintos grupos de la población, al tiempo que
se reconoce a las personas como sujetos titulares de derechos con la capacidad
y el derecho de reclamar y exigir su cumplimiento.
De
acuerdo con la Comisión Interamericana de Derechos Humanos (CIDH), la adopción
de políticas públicas con enfoque de derechos humanos implica que el Estado
despliega una serie de medidas fundadas en el reconocimiento de la dignidad y
los derechos de todas las personas, al tiempo que se crean instrumentos o
herramientas específicas para atender las condiciones particulares de algunas
poblaciones y suministrar a través de estas una protección que permita avanzar
hacia una igualdad sustantiva (CIDH, 2018).
Bajo
la dimensión de la igualdad, que aspira a transformar las causas estructurales
que colocan a unos individuos en una situación de desventaja en el acceso a los
derechos (CIDH, 2018), esta política reconoce que la población dependiente, no
tiene en este momento las condiciones necesarias para el disfrute pleno de sus
derechos, ante la ausencia de un sistema estatal de servicios de atención a la
dependencia que aborde sus demandas de cuidados y apoyos. En este sentido, en
esta política los cuidados se abordan como un derecho que debe ser garantizado
para todas las personas, en igualdad de condiciones, por lo que el Estado asume
el compromiso de generar los arreglos institucionales necesarios para articular
un sistema de apoyo a los cuidados y atención a la dependencia que permita
atender las necesidades de las personas en situación de dependencia.
b
Enfoque de igualdad de género
Esta
política incorpora el enfoque de igualdad de género como un marco orientador
que considera las diferentes oportunidades que tienen los hombres y las
mujeres, las relaciones de poder existentes entre ambos y las identidades
construidas socialmente, como un elemento fundamental para comprender la
economía desigual de los cuidados y las repercusiones que esta tiene sobre el
ejercicio pleno de los derechos de las mujeres.
El
enfoque de igualdad de género permite incorporar al análisis las estructuras y
las prácticas sociales que permiten la reproducción de las desigualdades entre
hombres y mujeres con el objetivo de diseñar políticas y programas que atiendan
estas disparidades y que incluyan mecanismos y acciones orientados a
prevenirlas y corregirlas con el fin último de alcanzar la igualdad de género
(ONU, 2015).
En
el contexto actual, la discriminación contra las mujeres, se configura a partir
de patrones culturales que refuerzan la división sexual del trabajo y que
asocian las tareas de cuidado con cualidades femeninas, repercutiendo, por lo
tanto, en una distribución desigual de las responsabilidades colectivas en esta
materia, restando no solo oportunidades de autonomía y desarrollo para las
mujeres, sino colocando esta actividad como una desprovista de valor social y económico,
invisibilizando así el aporte sustantivo que tiene en la reproducción social y
en el bienestar de la sociedad.
Los
cuidados como bien público de doble circunstancia deben ser visibilizados,
contabilizados y redistribuidos. Bajo esta premisa esta política es parte del
camino en sumar esfuerzos interinstitucionales e intersectoriales en la ruta de
avanzar hacia la corresponsabilidad social de los cuidados.
Estas
desigualdades presentes en la organización social de los cuidados relegan a las
mujeres al ámbito doméstico no remunerado de manera que no tienen las mismas
oportunidades para vincularse a un empleo. Para alcanzar la autonomía económica
de las mujeres, desde el enfoque de la igualdad de género, se concibe que el
Estado tiene un rol como igualador de oportunidades y que debe desplegar "(.)
el desarrollo de políticas y servicios sensibles a la diferencia sexual en que
se tomen en cuenta, desde su diseño hasta su implementación, los tiempos
vividos de mujeres y hombres" (CEPAL, 2010).
La
Política de Apoyo a los Cuidados y Atención a la Dependencia, pretende atender
estas disparidades históricas a través de un marco normativo que incida sobre
las condiciones que restringen las oportunidades de desarrollo personal de las
mujeres, reconozca el valor social de los cuidados e impulse la
corresponsabilidad social en esta materia. Esta Política Nacional de Cuidados
tiene una aspiración trasformadora y converge con la Política de Igualdad
Efectiva entre Mujeres y Hombres (PIEG 2018-2030), en tanto asume que las
construcciones sociales en esta materia no son fijas ni inmutables, sino que
existe un marco de opciones para modificar las barreras existentes y la
discriminación contra las mujeres.
c
Enfoque de corresponsabilidad social de los cuidados
Este
enfoque toma como punto de partida la necesidad de visibilizar el tema de los
cuidados y apoyos, movilizándolo de la esfera privada y familiar a la social, a
partir de la identificación de los determinantes socioculturales que lo
configuran y de las desigualdades que se encuentran en la base de la
reproducción social del poder.
Es
así como esta política propone la reorganización de los cuidados y apoyos, de
manera que las acciones y responsabilidades de las instituciones públicas, el
mercado, las familias y las comunidades, sean paulatinamente compartidas.
La
situación histórica desigual en la que se encuentran las mujeres deviene de una
serie de nudos estructurales articulados en torno a un sistema en el que, hasta
ahora, las labores de cuidado han sido desprovistas de su valor productivo y de
reconocimiento social, al tiempo que limitan la autonomía personal y económica
de las mujeres al impedirles vincularse al mercado formal, tener ingresos
propios y acceder a mayores oportunidades que faciliten su movilidad social. En
este sentido, se asume como premisa que la igualdad efectiva entre hombres y
mujeres solo podrá alcanzarse con una reorganización del cuidado, que permita
una distribución equitativa de tareas y una participación activa del Estado, el
mercado, las familias y las comunidades.
Con
la identificación de la situación desventajosa en la que se ubican las mujeres
respecto a los hombres en cuanto a dinámicas intrafamiliares, disposición del
tiempo y la relación
...
esta política propone la reorganización de los cuidados y apoyos, de manera que
las acciones y responsabilidades de las instituciones públicas, el mercado, las
familias y las comunidades, sean paulatinamente compartidas.
...
se asume como premisa que la igualdad efectiva entre hombres y mujeres solo
podrá alcanzarse con una reorganización del cuidado, que permita una
distribución equitativa de tareas y una participación activa del Estado, el
mercado, las familias y las comunidades.
trabajo
remunerado y no remunerado y el entendimiento sobre el papel de estos como
reproductores de la desigualdad, el enfoque de corresponsabilidad se presenta
como oportunidad para revertir estas prácticas y avanzar hacia un cambio
estructural en el sistema sexo- género y la división sexual del trabajo,
mediante la creación de programas que permitan una distribución equitativa de
las responsabilidades tanto familiares como económicas de los hombres y las
mujeres.
La
corresponsabilidad, también, implica reconocer a las personas cuidadoras como
trabajadoras que merecen condiciones y garantías laborales que aporten
positivamente a su calidad de vida: reconocimiento económico justo, contar con
seguridad social y tiempos reales de descanso y esparcimiento (vacaciones, días
feriados, horario justo). Por ello, en los espacios laborales públicos y
privados también es posible, deseable y necesaria la corresponsabilidad social
de cuidados y apoyos, mediante la promoción y creación de políticas internas
sensibles a los derechos y necesidades de las personas trabajadoras que deben asumir
y atender a familiares en alguna situación temporal o permanente de
dependencia, acometiendo acciones como: arreglos justos de horarios, permisos
para la atención de familiares enfermos, licencias laborales para realizar
cuidados y apoyos de paternidad, copago de centros integrales de cuidados y
apoyos, entre otros (INAMU, 2015).
Con
miras a corregir esta situación, el enfoque promueve la redistribución social
de las responsabilidades de cuidados y la intervención del Estado para proveer
una cobertura de servicios que pueda atender la creciente demanda de cuidados,
liberar recargas sobre las mujeres e incorporar a los espacios laborales y
públicos, medidas que apunten a la corresponsabilidad, comprendiendo las
necesidades de las personas trabajadoras, incentivando arreglos justos de
horarios o facilitando permisos
y
licencias, de manera que se pueda coadyuvar a revertir las desigualdades y las
fuentes de discriminación63 intersectorial que impiden la autonomía y el
desarrollo de las mujeres.
63 Es importante
aclarar que el cuidado y apoyo en el hogar tiene enormes virtudes. Sin embargo,
es preciso subrayar que esta política aspira también a que nadie tenga que ser
persona cuidadora obligada por la ausencia de alternativas fuera del hogar. Por
ello, también resulta indispensable mejorar las condiciones de las personas
cuidadoras familiares otorgando apoyo, acompañamiento y prestación económica si
es requerido, así como la inclusión en la seguridad social distinguiendo el
valor de su tiempo y trabajo.
d
Enfoque de atención integral e integrada centrada en la persona
Cada
vez existe mayor consenso sobre la necesidad de aplicar modelos integrales e
integrados basados en la atención centrada en la persona, en este caso, en
quienes precisan de apoyos a los cuidados para la atención de las personas en
situación de dependencia. Con ello, se da respuesta al reto de reorientar los
modelos tradicionales de atención, que no siempre respetan y fomentan la
autonomía y la dignidad de las personas, ya que obliga a las personas a
adaptarse a los servicios existentes en lugar de que sean los servicios los que
se adapten mejor a sus gustos, sus preferencias, sus proyectos y estilo de
vida.
En
un modelo de atención centrado en la persona, se toma en consideración la
especificidad de las condiciones de cada persona usuaria del sistema y parte de
la necesidad de ajustar los servicios a las realidades y necesidades
particulares de cada una de ellas.
En
este sentido, el enfoque adoptado en esta política se centra en aumentar la
calidad de vida de las personas, a partir de la provisión de servicios
orientados por el principio de respeto a la dignidad humana, la singularidad y
el valor de cada persona. Se trata entonces de colocar a las personas como el
eje central de los servicios, de forma tal que sean consideradas como agentes
activos y que los servicios sean las herramientas necesarias para desarrollar
sus proyectos de vida.
Lo
anterior, está relacionado con el principio de respetar su autonomía y su
capacidad para controlar su propia vida, de manera que la atención que se les
brinde les ofrezca la oportunidad de erigirse como protagonistas y no
únicamente como receptoras de los servicios.
En
este sentido, la atención centrada en las personas se compromete con brindar
servicios de calidad que fomenten la autodeterminación de cada persona usuaria
y que les apoyen para tener continuidad en su modo de vida, hábitos y rutinas
(CONAPAM, 2019).
Asimismo,
este enfoque no solo se concentra en los principios anteriormente mencionados
que deben guiar la provisión de los servicios, sino también en enfatizar la
importancia de contar con ambientes físicos que funcionen como apoyos para
asegurar el bienestar de la persona. Para este propósito, se requieren entornos
accesibles, confortables, seguros y significativos.
Este
requerimiento representa un vínculo público privado en que se puedan facilitar
este tipo de espacios con la participación del sector empresarial.
Esta
Política pretende articular y ampliar la oferta de servicios de atención a la
dependencia con el fin de posibilitar que las personas dependientes puedan
permanecer en el entorno comunal y familiar. En este sentido, el enfoque de
atención centrado en la persona otorga un valor fundamental al reconocimiento
de que las personas son interdependientes y, por lo tanto, viven en relación
social y requieren de los demás para realizarse plenamente. Para el desarrollo
de su proyecto vital, es fundamental mantener los vínculos con sus familiares y
amigos y seguir participando de las actividades que contribuyen a su desarrollo
personal.
e
Enfoque de desarrollo inclusivo y sostenible
Desde
este enfoque, la aproximación a la igualdad se hace desde una perspectiva
multidimensional, en la que se reconoce la importancia de la distribución de
ingresos, activos y recursos, pero también la relevancia de afirmar la
autonomía, la dignidad y los derechos de todos los sujetos. Para garantizar que
todas las personas pueden ejercer plenamente estos derechos, el enfoque
reconoce la centralidad del Estado en la provisión de servicios públicos, el
impulso de políticas sociales inclusivas y en la ampliación y fortalecimiento
de los sistemas de protección social (CEPAL, 2015).
En
este marco, esta política pública incorpora los principios del enfoque de
desarrollo inclusivo y sostenible y los compromisos asumidos por el país para
el cumplimiento de los Objetivos de Desarrollo Sostenible, como un marco
orientador sobre el papel que debe asumir el Estado y sobre las poblaciones
prioritarias de atención en un contexto marcado por profundas brechas sociales
y dinámicas de exclusión.
Precisamente,
esta política viene a atender la vulnerabilidad en la que se encuentran tanto
las personas que necesitan cuidados y apoyos como la de las que lo brindan,
debido a la distribución desigual de los cuidados dentro de las familias y las
barreras que esta dinámica supone para el desarrollo de las mujeres.
En
este sentido, se reconoce que un modelo de desarrollo inclusivo y sostenible
que permita alcanzar una sociedad más justa amerita atender las demandas
crecientes de cuidado de la población costarricense de manera que la
responsabilidad se traslade de la esfera doméstica a la esfera pública,
facilitando que la población pueda acceder a servicios de calidad y que esto, a
su vez, permita a las mujeres acceder a mayores niveles de autonomía e
incorporarse al mercado laboral. Atender la dependencia y promover la
corresponsabilidad desde el Estado, es un paso fundamental para promover la
inclusión social y el desarrollo colectivo.
f
Enfoque de participación ciudadana
La
participación ciudadana implica la apertura de espacios y mecanismos de
articulación entre actores de la sociedad civil y el Estado a través de la
facilitación de instrumentos y procedimientos que propicien la intervención ciudadana
en los asuntos públicos (BID, 2013).
Este
enfoque abandona la idea de concebir a la población únicamente como objeto de
la política, es decir, como simple depositaria de los servicios que se
distribuyen, lo que la coloca en una posición pasiva y dependiente, sin
reconocer su papel como portadora de derechos.
En
este sentido, el Estado debe facilitar los mecanismos para que la población
pueda participar y manifestarse en los procesos de diseño, ejecución y
evaluación de la política pública. De forma específica, esta política reconoce
y protege el derecho de la población de involucrarse en los procesos de mejora
del Sistema de Apoyo a los Cuidados y Atención a la Dependencia.
Se
considera que la participación ciudadana será fundamental para evaluar la
calidad de los servicios y el alcance de las prestaciones otorgadas, de manera
que se abran oportunidades para el mejoramiento de los servicios con el fin de
incrementar la calidad de vida de las personas.
g
Enfoque de valor público y calidad
El
punto de arranque de este enfoque será siempre la necesidad y la evaluación
social de lo técnicamente diseñado y entregado, donde la excelencia técnica es
un requisito. En el marco de este enfoque, se debe tener en cuenta el ciclo de
la calidad de los servicios, entendido primero desde las expectativas y
necesidades sociales, luego del diseño formal o promesa de servicios, enseguida
del servicio producido o entregado y, finalmente, el servicio recibido, usado y
percibido. Este enfoque promueve que los servicios sean coherentes en estos
cuatro aspectos, centrados en la persona y orientados a la satisfacción con
celeridad.
A
través de esta política, se asume que la calidad de los servicios de cuidado es
un requisito basal en todas las acciones de la política, gestionando a través
del sistema de evaluación y monitoreo la detección de brechas entre los
servicios necesarios, su diseño, producción y valoración por parte de la
comunidad.
Por
lo tanto, esta política parte de la concepción de los cuidados como un derecho
que debe ser garantizado para todas las personas y provisto bajo criterios de
calidad. Para esta política, el órgano rector que corresponda a cada área de
intervención tendrá un papel preponderante en materia de aseguramiento de la
calidad, velando porque los proveedores de los servicios reúnan las condiciones
mínimas para garantizar una experiencia de calidad para todos los usuarios.
CAPITULO 9
Componentes de la
Política
Nacional de Cuidados
EN
ESTA SECCIÓN SE PRESENTAN LOS COMPONENTES SUSTANTIVOS DE LA POLÍTICA NACIONAL
DE CUIDADOS (en
adelante PNC) y sus componentes. Se divide operativamente en cinco diferentes
ejes que dan consorte a los mecanismos para hacer operativa la política, las
cuales se apegan con la lógica de estructuración del Plan de Acción.
En
concordancia, han sido considerados como prioridades de la PNC cinco ejes
estratégicos: 1- Gobernanza del Sistema de Apoyo a los Cuidados y Atención a la
Dependencia; 2- Inteligencia de datos para la articulación y ajuste del Sistema
de Apoyo a los Cuidados y Atención a la Dependencia; 3- Fortalecimiento de la
oferta de servicios y prestaciones de atención a la dependencia; 4- Generación
de condiciones para el cierre de brechas de género en materia laboral; 5-
Sistema de aseguramiento de la calidad del Sistema de Apoyo a los Cuidados y
Atención a la Dependencia. Estos ejes adhieren respuestas y soluciones públicas
encaminadas en aminorar las brechas estructurales que enfrenta el país en
materia de cuidados y apoyos para personas dependientes. En este sentido, estos
ejes conforman una hoja de ruta que permitirán la implementación progresiva de
un sistema de apoyo a los cuidados y atención a la dependencia en Costa Rica.
Dicha hoja de ruta requiere, entre otros elementos, articular instituciones y
un conjunto de servicios existentes que pueden y deben ser remozados,
diversificar las prestaciones y apoyos disponibles para las personas en
situación de dependencia, así como ampliar la cobertura y mejorar la calidad de
los cuidados.
Eje
1. Gobernanza del Sistema de Apoyo a los Cuidados y Atención a la Dependencia
Con
el fin de dar respuesta a esta creciente demanda, esta política conforma y
articula un Sistema Nacional de Apoyo a los Cuidados y Atención a la
Dependencia, con una diversificación y ampliación de los servicios existentes.
Para que el Sistema se transforme en una herramienta de política de atención
permanente a las necesidades de cuidados de la población dependiente, es
necesario contar con un marco legal que le atribuya formalmente esa calidad y
establezca las condiciones que hagan posible su funcionamiento y su
continuidad. Para ejercer la rectoría se contará con una Secretaría Técnica
Nacional de Cuidados con sede en el IMAS que pueda aprestar el trabajo
interinstitucional y velar por el cumplimiento de las partes dentro del
sistema64.
64 Se define que la
instancia de coordinación y articulación de esta Política es el Instituto Mixto
de Ayuda Social, tomando en cuenta que la Administración actual le ha conferido
a su Presidente Ejecutivo el rol de Ministro de Desarrollo Humano e Inclusión
Social. Los servicios asociados a la política de cuidados forman parte de los
servicios sociales que deben ser provistos por ministerios sociales con visión
amplia sobre la población objetivo, no únicamente vinculado a la ejecución de
recursos dirigidos a población en pobreza. Ante la ausencia de esta figura, y
en tanto no se cree en Costa Rica un ente con cartera para la rectoría de las
políticas de Desarrollo Humano e Inclusión Social, la Secretaría Técnica estará
alojada en IMAS.
Las
bases legales del sistema habilitarían otras decisiones estratégicas
relacionadas con financiamiento, presupuestación, gestión de información,
coberturas prestacionales, aseguramiento de la calidad y rendición de cuentas.
Asimismo, con el fin de garantizar la sostenibilidad financiera del sistema,
este plan de acción promueve que las instituciones-de acuerdo con los fines de
su creación- que lo integran se comprometan a direccionar una partida acorde
con las estimaciones presupuestarias establecidas.
▪
Justificación.
En
Costa Rica, cada vez habrá más demanda de apoyos a los cuidados y atención a la
dependencia debido al envejecimiento acelerado, la reducción del tamaño medio
de los hogares y la mayor inserción de la mujer al mercado laboral y se
incrementará la presión sobre la oferta de servicios sociales públicos para
atender a la población dependiente.
Por
ello, a falta de cobertura estatal ajustada a las necesidades de los cuidados y
apoyos de las personas dependientes, estas tareas son realizadas mayormente en
el entorno familiar de manera informal por las mujeres. Sin embargo, esta
realidad es insostenible en el tiempo desde el punto de vista social. Asimismo,
desde el punto de vista económico, la ausencia de una amplia gama de servicios
sociales para la atención a la dependencia es una amenaza para el sostenimiento
del equilibrio en la capacidad financiera de la sanidad pública.
▪
Aspiración.
Que
las personas en situación de dependencia dispongan de un Sistema Nacional de
Cuidados que les pueda brindar servicios y prestaciones para incrementar su
bienestar y autonomía personal, implementado de manera progresiva hacia la
universalización.
▪
Objetivo.
Concertar
un Sistema de Apoyo a los Cuidados y Atención a la Dependencia para atender las
necesidades en materia de cuidados de la población dependiente en Costa Rica,
adaptando o desarrollando una nueva oferta de servicios y prestaciones
evaluables.
▪
Resultados esperados al 2024
1
Aumenta
la atención de personas dependientes con oferta de servicios y programas
institucionales y con posicionamiento de la corresponsabilidad social de los
cuidados acorde a un marco normativo articulando el Sistema Nacional de
Cuidados.
2
El
Sistema garantiza la dotación mínima necesaria de recursos para la ejecución de
los servicios y prestaciones que ha establecido como prioritarios, con el fin
de mejorar la calidad de vida de la población dependiente.
3
El SNC
es evaluado en todas las etapas de ejecución de la política pública con el fin
de garantizar la mejora continua en la prestación de servicios.
Eje
2. Inteligencia de datos para la articulación y ajuste del Sistema de Apoyo a
los Cuidados y Atención a la Dependencia
Para
alcanzar a esta población objetivo, es necesario contar con estadísticas
actualizadas sobre la prevalencia de la dependencia en el país y sobre las
características de este grupo con el fin de ajustar la oferta de servicios a
sus requerimientos.
En
este marco, el plan de acción de la política requiere de operaciones e
instrumentos estadísticos que permita estimar prevalencia de la dependencia e
informe sobre otros aspectos relevantes vinculados a la dependencia y sus
cuidados de larga duración. Asimismo, se plantea articular los registros
administrativos sobre la población dependiente a través del establecimiento de
un módulo de información específico en SINIRUBE65, donde converjan con
mecanismos de interoperabilidad otras fuentes de información como EDUS66, SIPAM
y SICID, las cuales contienen datos sobre personas usuarias de prestaciones
sociales asociadas a dependencia y cuidados. Esta convergencia de información
permitirá materializar, en la práctica, la necesaria integración sociosanitaria
de las prestaciones del sistema.
65 Con el debido
consentimiento informado de las personas.
66 La CCSS no cruza la
información de Salud con SINIRUBE. Por ello, cruzar datos del registro de
información en términos generales y estadísticos de las personas usuarias de
los sistemas de salud, puede brindar datos que permitan conocer los perfiles de
salud de las personas dependientes y mejorar los procesos de integración de los
servicios sociales y servicios sanitarios.
▪
Justificación.
La
ausencia de un instrumento que permita actualizar información sobre dependencia
de forma periódica es una barrera que no permite conocer en detalle el perfil
de la población y orientar los servicios a partir de estos insumos. Asimismo,
la información sobre la población dependiente se encuentra dispersa entre las
distintas instituciones que ofrecen o financian alguno de los servicios, de
manera que es necesario un proceso que permita articularla, con el objetivo de
que el sistema pueda identificar a los usuarios potenciales y efectivos y
también dar seguimiento y evaluar la asignación de servicios y prestaciones.
▪
Aspiración.
Que
las autoridades que gestionan el Sistema dispongan de un subsistema estadístico
operando con información y datos actualizados sobre la prevalencia de la
dependencia en el país y la necesidad de cuidados para esta población con el
fin de utilizarlos para la toma de decisiones y la orientación de las
prioridades de los servicios del Sistema Nacional de Cuidados.
▪
Objetivo.
Fortalecer
un sistema de estadísticas nacionales, periódico con información relativa a los
cuidados y la dependencia en el país, así como un sistema de registros
administrativos y herramientas de gestión articulados en SINIRUBE, mediante una
arquitectura de datos que facilite la interoperabilidad de la información para
la medición de la dependencia a través del ingreso de datos en EDUS, SIPAM y
SICID de las personas adjudicatarias de prestaciones sociales asociadas a
dependencia y cuidados.
▪
Resultados esperados al 2024
4
Un sistema
operando con información y datos actualizados sobre la prevalencia de la
dependencia en el país y la necesidad de cuidados para esta población con el
fin de utilizarlos para la toma de decisiones y la orientación de las
prioridades de los servicios del Sistema Nacional de Cuidados.
5
Aumento
en el número de personas en situación de dependencia para la cual existen
registros administrativos con información relativa a los servicios y
prestaciones que reciben.
Eje
3. Fortalecimiento de la oferta de servicios y prestaciones de Cuidados de
larga Duración y Atención a la Dependencia
De
acuerdo con las proyecciones, se espera que en el año 2030 se iguale la
proporción de personas menores de 15 años y las mayores de 60 años y para el
2032 se supere. Asimismo, según la Contraloría General de la República, la
atención al envejecimiento supondrá un aumento en los gastos de hospitalización
y consulta externa, de aproximadamente 86% para el 2030 respecto a los gastos
del 2016. Ante la ausencia de servicios de cuidados y apoyos para la atención a
la dependencia en el hogar, las personas adultas mayores ingresarán de manera
cada vez más frecuente a los centros hospitalarios, lo que implicaría un
aumento de gastos en un contexto de significativas restricciones financieras
para la CCSS.
Para
reducir la brecha existente entre oferta y demanda de servicios de cuidado, se
propone el establecimiento de un modelo base del sistema de apoyo a los
cuidados y atención a la dependencia, con un crecimiento progresivo del tipo de
prestaciones disponibles y de la cobertura. Se detalla a continuación en qué
consiste el modelo base.
▪
Modelo Base de Atención a la Dependencia
La
decisión del modelo que se desea implementar, Modelo Base de Atención (en
adelante MB), recae en la factibilidad técnica y política y en la prioridad
social de las necesidades de atención a la dependencia. Funciona como un
objetivo intermedio, es decir, es un modelo al que se quiere llegar en un
determinado lapso, pero que, en teoría, no es un modelo completo. Este modelo
parte de la premisa de proveer servicios básicos de cuidados y apoyos,
contribuyendo en la disminución de las sobrecargas de la persona cuidadora
principal y en el mejoramiento de las condiciones de atención a las personas en
situación de dependencia. Por lo tanto, es más un modelo fuerte, amplio y que
sienta las bases para el desarrollo futuro de prestaciones y servicios más
complejos y robustos.
Se
entiende como modelo completo, aquel que incluye la mayor parte de servicios y
cobertura existente en sistemas de los países desarrollados, es decir, ofrece
servicios de atención domiciliaria y servicios de atención residencial a todas
las personas dependientes y puede incluir otros servicios complementarios como
teleasistencia, telemedicina y otras prestaciones. Asimismo, puede incorporar
permisos y servicios para las personas cuidadoras, tal como se explicó en el
capítulo de referencia internacional.
De
esta forma, el Modelo Base pone los cimientos sobre un futuro desarrollo del
sistema, y configura el objetivo de mediano plazo de esta Política Nacional de
Cuidados. Por ello, cumple ciertas características como son:
a
Prioriza
sobre las personas con mayor severidad.
b
Cubre
parcial o totalmente la atención residencial.
c
Impulsa
una red de atención domiciliaria.
d
Incluye,
en mayor o menor medida, algunos servicios complementarios.
Estas
características se pueden abordar desde tres parámetros: la priorización, la
cobertura y los servicios que se ofrecen.
Ilustración
10. Parámetros del modelo base de atención a la dependencia

▪
Priorización
En
cuanto a priorización, se utilizó como criterio el nivel de severidad de la
dependencia: el MB incluye, principalmente, atención a la población dependiente
grave y moderada, que se estima en torno al 65% del total de dependientes.
En
perspectiva internacional, la mayoría de los modelos se definen como
universales, por lo que no priorizan por características individuales o
socioeconómicas. No obstante, existen tres situaciones en las que se produce
focalización. La primera es que algunos, como Francia, limitan el acceso a los
servicios solo a las personas mayores de 60 años. Este criterio tiene una
estricta relación con la severidad, que, como muestra la evidencia, se
concentra en la población mayor de 65 años. Además, cabe considerar que el
modelo francés ofrece una amplia gama de servicios sociales que cubre a
personas que puedan tener necesidades similares, que no accedan a estos
servicios por edad.
La
otra situación en que se focaliza es aquella que se produce cuando el modelo
está en desarrollo. Esto ocurre tanto en Uruguay en la actualidad, así también
en España en el pasado. En estos casos se toman en consideración dos criterios
que están relacionados: la edad, en el caso uruguayo y la severidad, en el
español. No obstante, es una situación temporal, mientras se construye una red
de servicios o se dispone del presupuesto para ello.
Por
último, la tercera situación de focalización se produce de forma marginal, es
decir, con respecto a los nuevos ingresos. El caso más evidente es el español,
que, cuando debió afrontar un período de consolidación fiscal, suspendió, entre
2012 y 2015, la entrega de prestaciones o servicios a los nuevos solicitantes
con menor grado de severidad.
En
el caso costarricense, se cumplen dos de las situaciones que permiten
justificar una primera etapa de modelo básico, que priorice en los dependientes
severos y parte de los moderados: la construcción paulatina de un modelo más
completo y la generación de recursos presupuestarios en el tiempo, que permitan
afrontar el gasto corriente del sistema. Considerando la evidencia provista por
el Modelo Base, para Costa Rica la distribución por grados de dependencia se
estima en 47.768 personas en situación de dependencia severa, 55.729 en
situación de dependencia moderada y 55.729 personas en situación de dependencia
leve.
▪
Cobertura
Se
establecieron metas de cobertura según severidad.
Estas
asumen que, un porcentaje de la población, con menor severidad, continuará, por
distintas razones, utilizando otros servicios, principalmente, atención privada
y atención no remunerada en el entorno familiar.
En
concreto, el MB asume una meta de atención del 55,9% del total de personas
dependientes y 88,7% de personas dependientes graves y moderados. Con el
desarrollo de la red de atención residencial, se espera que para 2050, esta
cobertura aumente hasta el 60,5% y 93%, respectivamente.
▪
Servicios
El
Modelo Base se construyó sobre el criterio de cobertura paulatina de la
atención residencial y una fuerte expansión de la atención de base
domiciliaria, principalmente, de asistencia en domicilio, centros de día,
teleasistencia y residencias de larga estancia. Se describen a continuación las
prestaciones del Modelo Base y se da cuenta de la población objetivo por
atender y de la estimación de costos para cada una. En el caso de no disponer
de referencias nacionales, se utilizaron estándares internacionales, ajustados
a precios locales.
Asistencia
domiciliaria
Es
el servicio67 más importante en esta primera parte de desarrollo del sistema.
Consiste en atención en el domicilio, para cuidado de 80 horas mensuales. Está
destinado a personas con dependencia grave, con una cobertura del 80% del
total, que para 2018 representa 38.214 personas usuarias.
67 Actualmente, en el
país se brindan prestaciones asociadas con esta modalidad. Como se dio cuenta
con claridad en el apartado del "Estado de la Situación", principalmente, la
llevan a cabo CONAPDIS y CONAPAM con recursos propios, de la JPS o de FODESAF.
Sin embargo, la cifra no excede las 900 personas entre ambas (muy por debajo de
la cifra de sus alternativas residenciales) y no están pensadas para personas
dependientes, sino para las poblaciones de las cuales son rectoras. El
contenido de la prestación no se adapta a las personas, sino que las personas,
según sus ingresos, edad o situación, deben adaptarse a la institución. El
sistema tiene por objetivo ubicar a la persona en el centro de la política
pública, donde le corresponde estar.
Su
costo unitario se encuentra en un rango desde 119.048 colones/mes a 175.571
colones/ mes, con un valor de referencia de 148.810 colones/ mes (218 USD/mes).
Centros
de atención diurna Consiste
en centros de atención a personas dependientes con grado de dependencia grave y
moderada que residen en sus hogares. Con base en la evidencia internacional, se
estima su utilización en el 10% de las personas usuarias de atención
domiciliaria y de teleasistencia. De esta forma, la población potencialmente
usuaria de este servicio podría rondar las 8.678 personas en el MB.
El
costo unitario de este servicio se estima en un rango de 92.000 colones/mes a
145.914 colones/mes, con un precio medio de referencia para este estudio de
118.957 colones/mes (175 USD/mes).
Teleasistencia
Esta
opción de atención remota y apoyo telemático tiene la característica de ser
accesible de manera remota en cualquier momento y lugar, de modo que puede
contribuir a la permanencia de la persona dependiente en su entorno habitual el
mayor tiempo posible. Suele prestarse con otro tipo de servicios por lo que se
incorpora como un servicio complementario, ya que no alivia la situación de
dependencia ni brinda ayuda para el desarrollo de las actividades básicas de la
vida diaria, sino que actúa como un sistema de monitoreo de la dependencia y
prevención de accidentes domésticos.
Mediante
la teleasistencia, las personas en situación de dependencia y sus familiares
pueden acceder a la orientación profesional especializada mediante una llamada
o presionando un botón, de modo que, es útil tanto para la atención de
emergencias y situaciones de incertidumbre o soledad no deseada. Por lo tanto,
debido a su flexibilidad y modularidad, la teleasistencia puede ser de gran
utilidad para las personas cuidadoras familiares y aquellas que laboran como
cuidadores remunerados, ya sea para brindar atención en salud, educación, apoyo
y acompañamiento.
De
ahí su recomendable expansión hacia personas en situación de dependencia
moderada y leve. La población objetivo de este servicio, en el Modelo Base,
está constituida por todas las personas dependientes graves, más el 70% de las
personas dependientes moderadas. La cobertura es alta, ya que su despliegue es
relativamente rápido y sus costes marginales son bajos. En total, se estima que
alcanzaría a unas 86.778 personas.
El
rango de costos de este servicio va desde los 14.993 colones/mes a los 17.607
colones/ mes, con un promedio de 16.300 colones/mes (24 USD/mes).
Centros
residenciales
Se
estimó que para el 2018 unas 4.951 personas dependientes se encontraban en
residencias institucionales (públicas o privadas). El MB asume la inclusión de
las personas dependientes en instituciones como parte del sistema. A ello, se
agrega el restante 20% de los más severos en domicilios, no cubiertos por
atención domiciliaria, a lo largo del período, hasta 2050. Debido a la
complejidad de implementar los cupos para reestructurar y mejorar las
infraestructuras, se propuso una implementación gradual de 10% anual hasta
completar la demanda.
El
costo unitario por cupo residencial se estimó en un rango de 456.760
colones/mes a 822.717 colones/mes, con un valor referencial medio de 639.739
colones/mes (939 USD/mes).
Los
resultados coinciden con la evidencia internacional, señalando este servicio
como el más caro del sistema.
En
resumen, las coberturas del modelo base son las siguientes:
▪
Atención residencial a personas actualmente en instituciones. Se extiende al
20% de las personas dependientes con mayor gravedad para el 2050.
▪
Atención domiciliaria para el 80% de las personas dependientes graves.
▪
Teleasistencia para el total de personas dependientes graves y 70% de
moderados.
▪
Centros de día hasta el 10% de personas usuarias con teleasistencia o atención
domiciliaria.
La
implementación de este MB tiene un costo anual de 135.607 millones de colones
al año (USD 235 millones), con un total de al menos, 91.729 personas usuarias.
En términos de esfuerzo presupuestario, representa 0,48% del PIB de 2018.
El
costo se elevaría a 325.948 millones de colones o USD 565 millones para el
2050, debido a dos factores: el aumento de la población dependiente, que
pasaría de 159.225 a 303.607 individuos (en un escenario de equilibrio dinámico)
y la extensión de la atención residencial a los más graves.
En
sentido positivo, el esfuerzo se reduciría hasta el 0,44% del PIB en 2050, ya
que el aumento de costos es menor que la proyección de crecimiento económico de
Costa Rica, basada en la tendencia histórica (3,7% anual).
Incluso
en el escenario de crecimiento bajo (3,1% anual), el costo no superaría el
0,44% del PIB. En los anexos, se incluye información adicional detallada sobre
el modelo de prospección de costos del modelo base de cuidados.
▪
Justificación.
Si
bien, la vejez no es sinónimo de enfermedad, el envejecimiento trae consigo una
disminución progresiva de las capacidades físicas y mentales y también una
mayor probabilidad de desarrollar enfermedades crónicas, de manera que durante
los próximos años se incrementará el número de personas dependientes. Ante este
escenario, el país debe dar respuesta a la creciente demanda en materia de
cuidados para lo cual es necesario facilitar una oferta de servicios y
prestaciones que permita que las personas dependientes reciban los apoyos
necesarios para la realización de las actividades de la vida diaria y que
tengan una calidad de vida digna y, a su vez, liberar la sobrecarga de cuidados
que recae en este momento sobre las familias, específicamente, sobre las
mujeres. Para ello, esta política propone la ampliación de los servicios y
prestaciones de atención a la dependencia y cuidados establecidos en el
Sistema, la creación de un baremo para valorar el nivel de severidad y con ello
asignar las prestaciones a los que tendrá acceso cada persona; así como al
resultado del robustecimiento de las licencias para personas cuidadoras
asalariadas que brinda la CCSS.
▪
Aspiración.
Ampliación
del tipo de oferta y cobertura de los servicios y prestaciones de atención a la
dependencia y cuidados establecidos en el modelo base del Sistema.
▪
Objetivo.
Poner
en funcionamiento el flujo de procesos para acceder a la carta programática de
servicios y prestaciones del sistema con la aplicación de un baremo de valoración
de la dependencia.
▪
Resultados esperados al 2024
6
Más
personas dependientes cuentan con atención mejorada y ampliada desde el enfoque
de la corresponsabilidad social de los cuidados, adecuando la oferta de
servicios con base en la prevalencia y caracterización de la dependencia.
7
Aumenta
la utilización del Baremo operando a nivel nacional mediante el cual se
registre el tipo de dependencia, el grado y se determine la oferta de
prestaciones por conceder.
Eje
4. Contribuir a la generación de condiciones para el avance de la
corresponsabilidad social de los cuidados y apoyos y el cierre de brechas de
género en materia laboral
La
ausencia de sistemas formales de apoyo al cuidado de personas dependientes, en
un contexto de envejecimiento poblacional, genera entre sus costos más
importantes la pérdida de oportunidades productivas de las personas cuidadoras,
generalmente mujeres, ya que pudiendo estar incorporadas en el mercado del
trabajo, la cultura patriarcal y familiarista les impone culturalmente el tener
que dedicarse al cuidado informal de la persona dependiente, lo cual no solo
recarga su triple jornada de trabajo no remunerado, sino que limita las
posibilidades de que potencien sus capacidades y puedan incorporarse a las
modalidades de empleo disponibles o bien las obliga a permanecer dentro del
trabajo informal precarizado, sin aseguramiento.
▪
Justificación.
Para
corregir esta inequidad de género es necesario que el Estado disponga de
servicios de apoyo al cuidado en el domicilio y al mismo tiempo contribuyan a
la generación de condiciones para la empleabilidad de las mujeres que necesiten
y quieran trabajar de forma remunerada.
Para
ello, el Instituto Mixto de Ayuda Social (IMAS), el Instituto Nacional de las
Mujeres (INAMU), el Ministerio de Trabajo y Seguridad Social (MTSS) trabajarán
en la creación de un mecanismo de priorización para colocar servicios en
aquellos hogares en los que haya interés y potencial para que las mujeres se
vinculen a un empleo formal y logren su independencia económica, reduciendo las
desigualdades de género en el desarrollo. En el caso de mujeres en situación de
pobreza extrema cuidadoras de personas dependientes, en los que se determine
que no existe potencialidad para su vinculación con el empleo remunerado, se
hace necesario asegurar una transferencia monetaria como una forma de
reconocimiento al valor de su trabajo como cuidadoras y su aporte a la
sociedad.
▪
Aspiración.
Reducción
de la brecha en cuanto a la distribución de las tareas del cuidado de las
personas dependientes al interior de los hogares, con una participación más
equitativa que permite a más mujeres insertarse en el mercado laboral.
▪
Objetivo.
Redistribuir
socialmente las tareas de cuido, integrando los derechos de las personas
cuidadoras y de las personas que reciben cuidados y apoyos con el fin de
reducir la brecha de género en materia laboral, facilitando la creación de
nuevas alternativas de apoyo a los cuidados que permitan a las mujeres
vincularse al empleo formal y, a la vez, aumentar el aseguramiento en la
seguridad social de las personas que llevan a cabo cuidados y apoyos para
personas dependientes.
▪
Resultados esperados al 2024
8
Aumentan
las mujeres con oportunidades laborales facilitadas por un mecanismo de
intermediación adoptado para colocar servicios de apoyo a los cuidados
domiciliarios cuando hay potencial de incorporación de mujeres al mercado
laboral según perfiles de empleabilidad y empresariedad.
9
Aumentan
las mujeres en situación de pobreza extrema que reciben una transferencia
monetaria.
10
Aumentan
las mujeres que se desempeñan como cuidadoras de manera remunerada, pero con
cobertura de alguna modalidad de aseguramiento en la CCSS.
Eje
5. Sistema de aseguramiento de la calidad68 del Sistema de Apoyo a los Cuidados
y Atención a la Dependencia en Costa Rica
68 La Comisión
Interamericana de Mujeres, en virtud de la Emergencia Global de los Cuidados,
ha presentado al continente americano una serie de recomendaciones para
enfrentar esta realidad multidimensional. Una de las que se encuentra en las
Recomendaciones sobre los cuidados como derecho, y a la que responde este eje,
es: "Establecer servicios de calidad con progresiva cobertura universal de las
poblaciones con mayor dependencia" (CIM,2020).
El
desafío en materia de aseguramiento de los servicios de cuidados y apoyo de las
personas dependientes es poder mejorar los limitados resultados que hasta ahora
el país ha alcanzado debido a la existencia de ofertas segregadas y coberturas
limitadas, únicamente enfocadas en personas en situación de pobreza y pobreza
extrema y cuya población objetivo no son necesariamente las personas con
dependencia.
Hasta
ahora, este modelo ha impedido generar opciones de cuidados que permitan
impactar a toda la población que lo requiere y que tengan una visión de largo
alcance. Para mejorar los resultados hasta ahora conseguidos, es necesaria la
existencia de recursos humanos calificados que se puedan desempeñar adecuadamente
en las distintas modalidades de cuidados. Desde luego, en los servicios de
cuidado y apoyos institucionales y formales se requiere de cuidadoras y
cuidadores con entrenamiento específico y debidamente certificado para
desempeñar esos roles, mientras que los cuidadores y cuidadoras informales
pueden requerir alguna capacitación o entrenamiento básico para desarrollar
mejor las tareas de cuidado en domicilio. En ambos casos, se trata de un factor
determinante de la calidad del servicio y actualmente no existe una política consistente que incentive
el desarrollo y certifique una oferta de formación adecuada.
Asimismo,
es imperativo la definición de estándares de calidad para establecimientos
dedicados al cuidado y la atención de personas dependientes por parte del
Ministerio de Salud, como entidad competente; así como establecer esos
estándares como requisitos por parte de las instituciones concedentes de
recursos.
▪
Justificación.
Esta
política propone crear un sistema de aseguramiento de la calidad en servicios
de atención a personas dependientes y de apoyo a sus cuidados a partir de un
protocolo que establezca un currículum de formación por competencias para
distintos perfiles relacionados con el rol de la persona cuidadora, la
implementación de una estrategia de formación continua y la elaboración de un
plan de aseguramiento para el funcionamiento del sistema.
▪
Aspiración.
Existen
en todas las regiones del país personas egresadas de la primera cohorte de
cuidadoras y cuidadores integrados al Programa Nacional de Formación por
competencias y certificación del oficio de técnico o asistente del cuidado.
▪
Objetivo.
Garantizar
que los servicios y prestaciones concedidos por el Sistema, respondan a los
estándares y lineamientos calidad establecidos previamente por el subsistema de
formación de competencias en cuidados y apoyos.
▪
Resultados esperados al 2024
11
Mejora
la calidad de los servicios de cuidados a partir del entrenamiento y
cualificación de personas cuidadoras formales e informales que proveen
servicios de atención a la dependencia.
12
Más
espacios institucionales y en domicilio que cumplen con los lineamientos de
calidad establecidos por el órgano rector de manera conjunta con las
instituciones que financian y supervisan a los proveedores de los servicios.
Mediante
la teleasistencia, las personas en situación de dependencia y sus familiares
pueden acceder a la orientación profesional especializada mediante una llamada
o presionando un botón...
CAPITULO 10
Modelos de
Gobernanza y Gestión
LOS
MODELOS DE GOBERNANZA Y DE GESTIÓN DISPUESTOS PARA LA POLÍTICA NACIONAL DE
CUIDADOS 2021-2031 y
su puesta en marcha mediante su primer Plan de Acción 2021-2023 (su principal
instrumento de ejecución con un horizonte de mediano plazo), con fundamento en
lo establecido en el Reglamento General del Sistema Nacional de
Planificación69, son el resultado de un proceso que involucra a los diferentes
niveles o ámbitos de acción, los espacios de gobernanza e instrumentos de
planificación que facilitan la articulación idónea para el funcionamiento del
Sistema Nacional de Cuidados.
69 Decreto Ejecutivo
37735-MP-PLAN y sus reformas.
En
este apartado, la definición del modelo de gobernanza se visualiza a partir de
los lineamientos y objetivos de la Política y se aborda la línea general de
intervención interinstitucional e intersectorial, subrayando los actores en la
coordinación, a nivel de ejecución y la manera en que estos deben coordinarse o
cumplir su papel y función, de acuerdo con las respectivas competencias.
El
modelo de gobernanza incluye elementos de dirección, priorización y toma de
decisiones por parte las instituciones involucradas en el cumplimiento de lo
dispuesto en esta política pública, en tanto el modelo de gestión contempla los
criterios de planificación, evaluación y monitoreo, instrumentos,
responsabilidades de los participantes, los procedimientos técnicos y
administrativos, que se aplicarán en el horizonte temporal de ejecución de la
política.
Los
compromisos y responsabilidades de los entes coordinadores y ejecutores en la
Política, se enmarcan en la forma de organizar la gestión pública, el rol de
las instituciones o entes participantes, de acuerdo con sus tareas, funciones y
competencias, para lo cual se establece este apartado promover para la implementación
de esta Política Pública. Por su parte, en el organigrama de funcionamiento se
definen los roles en cada uno de los temas centrales, ejes o componentes, las
acciones y metas que han sido definidas, acordadas, ratificadas y validadas de
manera complementaria.
En
el modelo de gobernanza, los elementos principales son las orientaciones y las
conexiones para la implementación de acciones y las metas, distribuidas a lo
largo del período de vigencia de la política, que determina su alcance, de
acuerdo con los recursos humanos y económicos por gestionar para el logro de
objetivos y resultados. En este aspecto de gerencia social y gestión pública70
se retoma la organización y las funciones de los entes responsables,
coordinadores de la Política y los ejecutores del cumplimiento de las acciones
y considera su proceso de evaluación y seguimiento.
70 El concepto de
modelo de gestión pública o modelo de valor público es una noción en la cual se
busca un conjunto de definiciones de cómo la organización (o el Estado) creará
valor público y como este lo llevará a sus usuarios y partes interesadas de
carácter político y estratégico.
Para
que la Política de Cuidados 2021-2031 sea una realidad, debe cristalizarse a
través del Sistema Nacional de Apoyo a los Cuidados y Atención a la Dependencia
(en adelante el Sistema).
Las
instituciones que lo componen tienen funciones particulares que podrán generar
cadenas de resultados para crear valor público y bienestar a las personas
dependientes y sus familias, a las veces que se generan otras externalidades
conducentes al cumplimiento de los Objetivos de Desarrollo Sostenible de la
Agenda 2030.
Por
su eficacia, intersectorialidad y presencia regional en todo el territorio
nacional, los Consejos Intersectoriales Regionales del área social (CIR Social)
serán los espacios de articulación y coordinación en las regiones del país, por
medio de los cuales las instituciones que conforman el Sistema canalizan las
necesidades de los territorios del país, en relación con la cobertura y la
suficiencia de las prestaciones
que
son parte de esta Política72.
71 Para el segundo Plan
de Acción de la presente política, se avanzará con mayor dinamismo en la
territorialización del Sistema mediante una estrategia con los Gobiernos
locales para alcanzar la denominación de "Ciudades Cuidadoras" donde se puedan
entretejer esfuerzos gubernamentales multinivel para amplificar el bienestar de
la población.
Ilustración
11 Modelo de Gestión del Sistema de Apoyo a los Cuidados y Atención a la
Dependencia

El
Sistema se entiende conceptualmente 125 como el conjunto de políticas y
acciones que realiza, articula y gestiona el Estado costarricense dentro del
tejido social para prodigar la autonomía personal, el desarrollo humano y el
bienestar cotidiano de las personas que se encuentran en situación de
dependencia y para las personas cuidadoras que les asisten a realizar actividades
básicas de la vida diaria.
Tales
políticas y acciones públicas se expresan en forma de transferencias,
servicios, prestaciones o alternativas de uso de tiempo dirigidos a personas
que necesitan cuidados, así como a quienes los llevan a cabo.
Insistir
en la fragmentación de la cobertura de servicios supone también fragmentar las
necesidades de las personas. En los países integrantes de la OCDE este enfoque
de atención ha cambiado, bajo el principio de coherencia de las políticas para
el desarrollo (PCD). En virtud de lo anterior, la integración, coordinación y
articulación interinstitucional será una herramienta no solo de atención, sino
también de divulgación, evaluación, integración con otros mecanismos de
política estatal y coordinación con los planes de prestaciones y servicios para
las personas dependientes y sus familiares.
Las
acciones del Sistema Nacional de Cuidados en Costa Rica deben observarse dentro
de un marco de cambio cultural entorno a la corresponsabilidad social de los
cuidados72, con el fin de cuidar y asistir a las personas en situación de
dependencia, especialmente a quienes no pueden comprar estos servicios en el
mercado, carecen de redes de apoyo familiar y viven en hogares unipersonales.
72 Desde el punto de
vista de la gestión de los cuidados y apoyos se reconocen tres modelos. El más
tradicional, sustentado en las capacidades de los hogares. Un segundo centrado
en soluciones provistas por el mercado y mediadas entonces por las capacidades
de pago. Una tercera vertiente, a modo de alianzas público-privadas, se
sustenta en un enfoque de corresponsabilidad social de los cuidados y apoyos.
Esta política apuesta por este último.
El
rol de cada uno de los actores determinado por sus políticas, acciones,
programas y servicios, viabilizará articular y transversalizar de manera eficaz
el valor público y el bienestar que aportan todas las instituciones, dedicando
y transfiriendo recursos económicos a las instituciones prestatarias de
servicios, integrando, articulando, engranando, modernizando y complementando
en ocasiones su oferta, homologando la valoración de la dependencia y
trascendiendo de la simple coordinación entre instituciones ejecutoras, al
funcionamiento e institucionalización del Sistema. Hoy la apuesta es por las
personas y sus necesidades, no por la rigidez de las instituciones.
Debido
a esto, la sostenibilidad de la Política radica en el nivel de compromiso
político de las personas jerarcas en cumplimentar los compromisos plasmados en
el Plan para dar vida a esta nueva instancia de gobernanza que maximiza y hace
un uso eficiente de los recursos económicos al incorporarla en su deber ser
para programar y ejecutar recursos y responder a las demandas sociodemográficas
que desafían el presente tránsito histórico, señalado en los ejes del Plan.
El
Sistema estará integrado por 10 instituciones que articularán esfuerzos y
recursos en torno a la rectoría del Ministerio de Desarrollo Humano e Inclusión
Social, con el acompañamiento técnico del IMAS para la articulación
interinstitucional en el engranaje del sistema para el cumplimiento de sus
funciones. El Sistema será parte del modelo operativo y financiero de sus
instituciones integrantes, de manera tal que podrá elaborar estrategias para
mejorar la eficiencia de recursos, reducir las barreras que impiden el acceso a
los servicios de atención a la dependencia, mejorar la calidad de los cuidados
de larga duración y los servicios de atención a la dependencia, hacer uso de la
inteligencia de datos para llegar a las poblaciones desatendidas, proporcionar
capacitación y calidad, así como apoyo con prestaciones como el respiro
familiar y el aseguramiento destinado a los familiares que cuidan y apoyan a
las personas dependientes.
El
reto por enfrentar no se reduce únicamente a aumentar fondos ni a mejorar
trámites, sino a cambiar de paradigma, desde un enfoque asistencialista a uno
de corresponsabilidad social, donde haya mayor sensibilidad y respuesta de
parte de todos los actores involucrados, para asegurar respuestas adecuadas y
sostenibles. Además, se trata también de dar la vuelta en para favorecer la
atención en el domicilio, y cambiar el enfoque institucionalizador.
El
Sistema invita a todas las instituciones del Sistema a continuar con sus
esfuerzos y compromisos y seguir haciendo de Costa
El
Sistema se entiende conceptualmente como el conjunto de políticas y acciones
que realiza, articula y gestiona el Estado costarricense dentro del tejido
social para prodigar la autonomía personal, el desarrollo humano y el bienestar
cotidiano de las
personas
que se encuentran en situación de dependencia y para las personas cuidadoras
que les asisten a realizar actividades básicas de la vida diaria.
Rica
un país ejemplar en materia de derechos y desarrollo social. Para cumplimentar
este requerimiento, el ente rector del sistema definirá espacios de
convergencia interinstitucional y coordinación, tanto de instancias de nivel
político (para la toma de decisiones con las personas jerarcas), como
instancias de nivel técnico central (Comisión Técnica Interinstitucional
liderada por el IMAS, integrada por una persona de cada una de las
instituciones que conforman el Sistema de apoyo a los cuidados y atención a la
dependencia).
Para
que ello ocurra, la rectoría del Sistema contará con el apoyo de las
instituciones como sigue: Mideplan, colaborará a través de su Unidad de
Análisis Prospectivo y Política Pública en la evaluación y focalización de la
atención a la dependencia, también, en asocio con los datos del sistema de
interoperabilidad estadística que se pueda conformar en un módulo de SINIRUBE,
EDUS, SIPAM, SICID y por supuesto INEC con la inclusión de una batería
periódica de dependencia en la ENAHO.
Por
su parte, el MTSS mediante el Sistema Nacional de Empleo (SNE) desarrollará
estrategias de vinculación de las personas que llevan a cabo estas tareas al
mercado de trabajo, además mediante el Programa Nacional de Empleo (PRONAE),
serán incluidas las actividades de apoyo a los cuidados y atención a la
dependencia en el marco nacional de cualificaciones, mediante el cual, a través
de Empléate, será financiada la formación73.
73 La Comisión
Interamericana de Mujeres ha señalado que la ruta hacia la recuperación
económica posterior a la pandemia por COVID-19 está transversalizada por el
reconocimiento de los cuidados para personas en situación de dependencia y en
la generación de políticas públicas para el empoderamiento económico de las
mujeres, como actoras de primera línea en la recuperación y crecimiento
económico de los países (CIM, 2020).
Por
supuesto, en esta y en todas las tareas, la transversalización de la
perspectiva de género y la experiencia del INAMU en la construcción de una
sociedad más justa e igualitaria, será fundamental.
Ilustración
12. Instituciones que articulan el Sistema de Apoyo a los Cuidados y Atención a
la Dependencia

Asimismo,
CONAPDIS y CONAPAM ampliarán y diversificarán sus programas, unificando esta nueva
oferta de servicios del sistema, lo harán con los recursos propios y los
provistos por IMAS74, JPS75 y FODESAF76 así como de cualquier fuente que el
Sistema pueda recibir, partiendo de la adecuación de los servicios para la
atención de personas dependientes. Además de generar nuevos esquemas de copagos
para ampliar la base de potenciales personas usuarias. El copago es el
mecanismo ex post más utilizado y cuenta con una amplia discusión científica y
política desde su implementación en los sistemas de servicios sociales. Reclama
entre sus aspectos positivos el esfuerzo conjunto de la sociedad y el
individuo, la mayor valoración de los servicios, la exigencia de calidad por
parte del usuario y el poder de elección de las personas beneficiarias (Matus-López,
2019).
74 Bienestar familiar
en IMAS creará una nueva transferencia de "Cash-for-Care" destinada a mujeres
cuidadoras en situación de pobreza extrema que no tengan posibilidades de
insertarse en el mercado de trabajo.
75 La Gerencia de
Desarrollo Social, previo a la actualización del "Manual de Criterios para la
Distribución de Recursos de la JPS", Aprobado por Junta Directiva acuerdo
JD-192, artículo III), inciso 3), sesión 14-2009 del 19 de mayo, 2009, llevará
a cabo una revisión de los modelos de atención con el fin de definir los
servicios mínimos que debe tener de acuerdo con el concepto de intervención.
76 Al ser la DESAF, una
dependencia que no ejecuta directamente programas o proyectos sociales, pero
tiene como cometido garantizar el adecuado uso de los recursos del FODESAF
transferidos a las Unidades Ejecutoras, fomentará y girará instrucciones para
que, desde la formulación del plan de presupuesto de los programas y proyectos
a financiar, se incluyan acciones tendientes a brindar atenciones a las
necesidades de cuidado de las poblaciones usuarias dependientes, lo cual se
complementará con estudios de verificación y evaluaciones, según corresponda.
Por
otra parte, un elemento clave para el fortalecimiento de un sistema de atención
continua a la dependencia es la existencia de recursos humanos calificados que
se puedan desempeñar adecuadamente en las distintas modalidades de cuidados.
Tanto en el ámbito de los servicios de carácter formal o también conocidos como
institucionales o remunerados y los de corte informal, basados en el
voluntarismo, afectos y el principio de la no retribución económica.
En
ambos casos se trata de un factor determinante de la calidad del servicio y,
actualmente, no existe una política consistente que incentive el desarrollo y
certifique una oferta de formación adecuada. Para ello, el rol en cuanto a
calibración conceptual de las cartas de ofertas de servicios sociales de las
instituciones, además del trabajo de las instituciones prestatarias, tendrá un
componente de calidad fruto de las sinergias entre el Ministerio de Salud, el
INA77 y cuando el cuido esté asociado con enfermedad, también de la CCSS.
77 Por medio de la
creación de un Programa de Formación que tenga por objeto formar y certificar
Asistentes en Cuidados y Apoyos para personas dependientes.
La
participación de la CCSS es clave en el sistema como prestador de servicios de
salud, pensiones, prestaciones, servicios sociales y cualquier intervención que
pueda desarrollar la institución para las personas en situación de dependencia.
Su principal rol es esencialmente amplificar temas médicos en domicilio,
ensanchar su veta de servicios sociales (principalmente teleasistencia) y
engranar su sistema de salud, con un nuevo sistema de servicios sociales. Si
bien sus amplias competencias en materia de salud son una virtud, es posible
crear sinergias con un sistema de servicios sociales para aprovechar lo mejor
de ambos enfoques de intervención.
De
este modo, esta última desarrollará los servicios de telemedicina, telesalud,
realidad virtual como herramienta terapéutica, y teleasistencia para llevar los
servicios de salud hasta los hogares cuando así lo requieran las personas en
situación de dependencia, favoreciendo la accesibilidad a servicios médicos de
las personas dependientes, mientras tanto, fortalecerá las alternativas para
que las personas que llevan a cabo cuidados y apoyos para las personas
dependientes, puedan tener acceso a la seguridad social.
El
sistema de apoyo a los cuidados y atención a la dependencia se nutre de la
experiencia acumulada por las instituciones del bienestar costarricense que han
brindado o financiado servicios sociales o componentes correlativos a la
atención a la dependencia, de modo que para llenar el vacío de un sistema de
servicios sociales, toma en consideración el avance en los diferentes
instrumentos de políticas que se traducen en acciones conducentes, mediante la
integración, a contribuir en el mejoramiento de la calidad de vida de las
personas dependientes y sus familias.
Este
sistema, además de ampliar las prestaciones de los servicios sociales,
coordinará desde el principio su integración con el sistema de salud cuando los
servicios de atención a la dependencia que precise la persona dependiente
trasciendan el ámbito de los servicios sociales, y requiera la intervención o
el vínculo con los servicios sanitarios.
Es
decir, la vinculación entre los Sistema de Cuidados y el Sistema de Salud
estará dado por los servicios que requiera la persona. De esta manera, la
persona en situación de dependencia tendrá derecho a recibir los servicios que
precise, según su situación y especificidades contingentes. Lo cierto es que no
se pueden enumerar todas ellas. Sin embargo, hay posibilidad de hacer mención
de que, a mayor severidad de la dependencia, es probable que haya mayor
necesidad de articulación sociosanitaria.
Por
lo tanto, para el flujo del sistema será implementado un enfoque integrado y
articulado de la política de atención a la dependencia, mediante el acceso
regulado a través de la aplicación de un baremo de valoración de la dependencia
que ofrezca a las familias un único punto de acceso a las prestaciones del
sistema, además de los registros integrados y los módulos de interoperabilidad
de datos que los permitan las referencias y contra-referencias con eficacia.
Este baremo es descrito ampliamente en el Anexo II como un instrumento que
permite medir si la persona es dependiente o no y sí lo es, determina su grado
o nivel de dependencia78.
78 El Baremo de
Valoración de la Dependencia (BVD) contemplará aspectos relacionados con el
derecho a una respuesta oportuna, un sistema dinámico de referencias y contra
referencias, plazos de aplicación y de asignación.
Con
esta información, el sistema puede derivar y asignar la prestación que mejor
pueda aunar en la autonomía de la persona en situación de dependencia. Su
territorialización es definida en el modelo de gobernanza.
Ilustración
13. Procedimiento de acceso a la oferta de servicios y prestaciones del Sistema
de Apoyo a los Cuidados y Atención a la Dependencia79
79 Por medio de un
reglamento, el Poder Ejecutivo dispondrá con mayor amplitud aspectos más
operativos relacionados con la ruta de entrada a la oferta de servicios del
Sistema por medio de las instituciones que lo integran, el perfil de las
personas usuarias que corresponda con el perfil de prestaciones, la
responsabilidad de la resolución administrativa, los tiempos de esta resolución
administrativa, la simplificación de trámites cuando las necesidades de apoyo
al cuidado sean mayores y todo lo atinente con la definición del Programa
Individual de Atención.

La
pretensión más relevante del sistema es la creación de una oferta homogénea que
ponga a las personas en el centro de la política pública y así, crear nuevos
servicios y ajustar los existentes para destinarlos a las personas dependientes
y que, sin importar su edad, su situación económica o cualquier característica
o barrera del entorno, a la persona dependiente se le pueda y deba otorgar
acceso al servicio que requiera. El flujo de proceso retratado en la
ilustración anterior evidencia la ruta mediante la cual las personas que
requieran atención podrán acceder a los servicios y prestaciones del sistema.
Así,
más personas dependientes serán sujetas de derechos en función de ser
prestatarias de la oferta del sistema de la atención de su dependencia, a la
vez, que se amplificarían los de base domiciliar y más personas cuidadoras
tendrían la posibilidad de certificarse bajo el esquema de calidad ofrecido por
el sistema, generando un nicho en el mercado de trabajo80 comúnmente sumergido
en la informalidad y liberando tiempo a las personas cuidadoras informales.
80 Este tipo de
políticas proactivas podrían disminuir la presión financiera sobre los
presupuestos estatales, reducir la carga de la atención a las familias y
también apoyar la creación de importantes empleos en uno de los sectores de más
rápido crecimiento de la economía: la atención personal y la atención médica
domiciliaria.
También,
dará la tranquilidad a las personas al dar certeza de que tendrán acceso a la
atención que necesitan a medida que envejecen, sin que ello suponga una carga
para sus familiares.
En
consonancia, se elimina la incertidumbre producto de que llegada cierta edad,
verá suspendida la prestación que recibe, para tener que ir a iniciar desde
cero un nuevo trámite para que otra institución valore si puede o no tener
acceso a sus servicios.
De
esta forma, el modelo de gestión representa la organización y funciones
necesarias, enfoques de trabajo, estilo de funcionamiento y recursos que deben
aportar las instituciones y la sociedad en su conjunto para poder garantizar la
ejecución efectiva de la política. Este modelo de gestión es necesario para
mejorar los alcances de la política y distribuir responsabilidades en el
proceso, según competencias y brindar el seguimiento a las acciones.
El
Plan se encadena a la matriz propuesta y al modelo de gestión y evaluación,
precisando las responsabilidades de las acciones estratégicas, los recursos
financieros disponibles (estimación del presupuesto) y los plazos para
realizarlo. En un plan de acción también se encadenan los resultados de los
programas y proyectos de impacto o demostrativos que influyen para alcanzar el
objetivo y la meta.
Progresivamente
el primer plan de acción (2021-2023) cubre las tareas esenciales de
implementación y en esto se enfocan los ejes prioritarios que trazan una ruta
en construcción que se extiende más allá de sí mismo. Esta política de Estado
tiene múltiples aristas que evolucionarán conforme se avance en su
consolidación. Prodigar su evaluación y medir sus impactos permitirá calibrar
la oferta con las especificidades de la demanda. Esto hace que, además de
ensanchar y diversificar la oferta de servicios para las personas dependientes
y las personas que les brindan cuidados y apoyos, el sistema deberá también
crecer en coordinación con otros subsistemas del quehacer social y en consonancia
con el cumplimiento de los Objetivos de Desarrollo Sostenible (ODS).
Esta
intención guarda una estrecha relación con el incremento de la utilización de
herramientas tecnológicas que faciliten procesos complejos y mejore la calidad
de vida de las personas dependientes. Los estilos de vida saludables que
previenen o retrasan la dependencia están asociados con factores protectores
dentro de los que se cuentan la alimentación saludable, la recreación, los
municipios solidarios, el desarrollo integral, las huertas urbanas y la
planificación de las ciudades y los territorios desde una perspectiva
universal.
Esencialmente,
se estila transformar la forma en que socialmente se organiza y se pueda pensar
orgánica y cotidianamente la corresponsabilidad social de los cuidados y
apoyos.
En
otros planes de acción se espera incluir el desarrollo de una oferta más amplia
y especializada de cuidados, que permita también ensanchar las prestaciones con
el fin de incrementar el bienestar de quienes suelen estar al otro lado de la
moneda: las personas que llevan a cabo cuidados y apoyos.
Las
acciones del Sistema Nacional de Cuidados en Costa Rica deben observarse dentro
de un marco de cambio cultural entorno a la corresponsabilidad social de los
cuidados, con el fin de cuidar y asistir a las personas en situación de
dependencia, especialmente a quienes no pueden comprar estos servicios en el
mercado, carecen de redes de apoyo familiar y viven en hogares unipersonales.
CAPITULO 11
Modelo de evaluación
y seguimiento
PARA
EL MODELO DE EVALUACIÓN Y SEGUIMIENTO DE LA POLÍTICA, se adoptó el enfoque de
brechas de calidad de servicios, con la persona usuaria en el centro del
proceso, donde la evaluación pasa por los distintos momentos del ciclo de
intervención y, por ende, adopta distintas formas.
Para
el fortalecimiento de la gestión para resultados, Mideplan (2016) sugiere
utilizar la cadena de resultados, ya que define la lógica causal desde el
comienzo hasta el final de dichas intervenciones, empezando por los recursos
disponibles y finalizando con los objetivos a largo plazo. Además, contribuye
en el proceso de planificación, a visualizar los resultados esperados de una
intervención, por lo que entre los elementos que deben ser considerados para su
formulación está la definición de objetivos en todos los niveles de la cadena.
Este
es un enfoque de gestión mediante el cual la administración se asegura que sus
procesos, productos y servicios contribuyan al logro de resultados definidos;
esta metodología ofrece un marco coherente y un instrumento básico que permite
comprender la transformación de los insumos y actividades en productos y que de
estos se obtienen los efectos e impactos para el desarrollo y la generación de
valor público, a la vez, que permite mejorar aspectos de aprendizaje y
responsabilidad en el ámbito público en la asignación de recursos y la toma de
decisiones para futuros planes de acción (PNDRT, 2017).
Por
ello, resulta fundamental evaluar el funcionamiento, los resultados y el
impacto de la política, considerando las cinco dimensiones de evaluación de la
OCDE; además, de la calidad de los servicios con base en estrategias
multimétodo de evaluación desde el punto de vista de los actores (no solo
usuarios). De este modo, el ciclo de la política pública será evaluado en todas
sus etapas:
▪
Monitoreo y seguimiento de procesos (flujos, herramientas e instrumentos).
▪
Evaluación (de calidad, de resultados y de impacto).
Este
modelo busca evaluar atributos de la política como son: la pertinencia,
oportunidad, suficiencia, eficacia, eficiencia, sustentabilidad y calidad de
servicio, buscando su aseguramiento desde el momento del diseño al de la
producción o entrega de los servicios incluidos en el sistema.
La
funcionalidad y operabilidad del modelo de evaluación de esta política se basa
en el enfoque de brechas de calidad de servicio e incorpora cuatro momentos
evaluativos asociados al ciclo de intervención social:
a
La
intervención requerida (calibración de la demanda).
b
La
intervención comprometida (el diseño de la intervención).
c
La
intervención producida (la ejecución de la intervención).
d
La
intervención percibida (la intervención realizada).
Entre
ellos pueden darse brechas o desajustes que afecten el logro de los objetivos y
la experiencia de la población usuaria, la que en este modelo se sitúa en el
centro del proceso.
En
este proceso, quien dirija el Consejo Presidencial Social, su equivalente o en
ausencia, la persona que ejerza la Presidencia Ejecutiva del IMAS, en
asociación con la Unidad de Análisis Prospectivo y Política Pública del
Ministerio de Planificación y Política Económica, definirán el instrumental
metodológico para el proceso de seguimiento anual del Plan de Acción
2021-202381, el cual se nutrirá de la data del eje de inteligencia e
interoperabilidad de datos del Plan. En los puntos siguientes se describe cada
uno de estos momentos y se señalan las implicancias evaluativas del modelo.
81 Este instrumental se
ajustará con la Agenda de Desarrollo 2030, creando jerarquía de resultados entre
los indicadores de impacto y resultado.
1
La intervención esperada o necesaria
Este
momento de la evaluación es del plano de la necesidad, en este caso de
cuidados. Aquí se trata de caracterizar y dimensionar la demanda que es
necesaria abordar mediante la política.
En
otra parte del documento este componente es llamado "Estado de la situación",
el cual contiene la línea base en algunas de las acciones; sin embargo, no en
todas es posible dar cuenta de ello y, por tal motivo, será levantada y
actualizada en forma permanente para la comparación y referencia que permitirá
verificar los resultados de la política en sus distintos estados y momentos.
En
este momento del ciclo evaluativo las estrategias de evaluación serán
cuantitativas y cualitativas. Una vez que haya entrado en vigor esta política
se volverá recursiva, por lo cual la línea de base será continuamente
actualizada y en posteriores ciclos reconfigurada con elementos procedentes de
la información originada por todo el proceso evaluativo.
2
La intervención comprometida: calibración y ajustes
Otro
momento del modelo de evaluación es aquel donde, a la luz de la línea de base
vigente y periódicamente actualizada, se analizará y ajustará el diseño de los
programas y servicios específicos mediante paneles de expertos, la data
contenida en la propia línea de base y, si esta no lo incluye, el resultado de
la deliberación, juicio y conocimiento previo de informantes clave (usuarios,
cuidadores y familiares).
Esta
evaluación se hará considerando las siguientes dimensiones de la intervención
planeada: pertinencia, oportunidad, suficiencia, eficacia, eficiencia,
sostenibilidad y calidad de servicio82, atributos cuya realización práctica
debe ser garantizada en la mayor medida posible por el diseño de las intervenciones.
Esta evaluación intermedia permitirá orientarse al mejoramiento continuo para
la mejor puesta en marcha de la política, a su vez, la calidad del diseño se
juega tanto en su correspondencia con las necesidades de la demanda, contenidas
en la línea de base, como en la robustez necesaria para que tales atributos se
verifiquen durante la implementación.
82 La pertinencia se
refiere a la adecuación de un programa o servicio a la demanda. La oportunidad
a la capacidad de intervenir cuando la necesidad está presente o vigente, en
ningún caso cuando esta se ha extinguido o ha crecido precisamente por no haber
actuado. La suficiencia tiene que ver con la magnitud del aprovisionamiento que
proporciona la intervención, el cual debe ser mínimamente significativo para
producir algún efecto o satisfacer en una medida aceptable o digna la
necesidad. La eficacia dice relación con la capacidad del diseño para asegurar
que se cumplan los objetivos específicos de la intervención, en este caso
satisfacer necesidades específicas de cuidado de algún tipo. La eficiencia
implica que los resultados se logran con los recursos disponibles mediante un
uso adecuado de los mismos, para lo cual en el momento del diseño la relación
costo efectividad debe ser correctamente calculada. La sostenibilidad implica
que los cambios producidos por la intervención se mantengan una vez que esta
deja de existir, por lo que es necesario prever en el diseño, mecanismos de
apoyo a esta situación. Finalmente, la calidad de servicio implica fijar estándares
de profesionalización, infraestructura, equipamiento, condiciones laborales del
personal que cuida y calidad del trato en la entrega del servicio, capaces de
generar satisfacción, adhesión o disposición a recomendar los servicios por
parte de los usuarios directos o su entorno inmediato.
3
Seguimiento y monitoreo concomitante
Con
todo, el momento clave o decisivo del modelo de evaluación es el de la
provisión de los servicios a la población. Es aquí donde se constata la
obtención total, parcial o nula de los resultados comprometidos y ocurre la
experiencia de los usuarios, quienes forman su juicio evaluativo respecto de la
política.
Como
en la práctica suele haber barreras u obstáculos imprevistos o emergentes,
cambios de contexto y errores, desajustes entre lo diseñado y lo ejecutado, es
probable que la evaluación indique en esta fase, fisuras entre lo programado y
lo que se ejecuta.
La
evaluación verificará, mediante el seguimiento y monitoreo, que se estén
cumpliendo los atributos mencionados en el punto anterior.
Para
eso aplicará técnicas de inspección, auditoría, análisis de registros
administrativos y medición de opinión de usuarios o expertos, entre otras
acciones.
4
Evaluaciones ex post de los servicios prestados
La
experiencia de los usuarios y usuarias en el espacio de los servicios
producidos o recibidos determinará la percepción y juicio de la población
objetivo respecto de la política. Surge aquí una posición evaluativa que es
subjetiva, pero fundada en la experiencia.
En
este momento, la evaluación verificará los cambios producidos en la población,
el nivel de satisfacción o recomendación que las personas están dispuestas a
realizar, la brecha o correspondencia entre ambos y explicará los eventuales
desajustes a la luz de las posibles brechas entre la producción/entrega de la
política y el diseño comprometido y entre este y la línea de base levantada.
Adicionalmente,
se comparará la dimensión subjetiva o disposición de las personas con las
expectativas y necesidades registradas en la línea base, pues la brecha entre
una y otra suele ser correlativa con altos niveles de insatisfacción.
Finalmente, aquí es también donde desde el propio colectivo de personas
usuarias y su entorno, se levantarán tanto nuevos elementos de necesidad o
demanda, como propuestas para mejorar el diseño y la puesta en práctica,
producción o entrega de la intervención, en una perspectiva de mejora continua
de la política y de todo el sistema.
Para
el cumplimiento de cada uno de estos cuatro puntos, todas las instituciones
integrantes según sus funciones delimitadas en el modelo de gestión y el plan
de acción se comprometen a sistematizar y entregar cada dos años los datos a la
rectoría del Sistema, según lo indica el "Instrumental metodológico para el
proceso de seguimiento anual del Plan de Acción 2021-202383", haciendo uso de
la información estadística integrada en el eje de inteligencia de datos.
Asimismo, las evaluaciones serán el insumo principal para la elaboración84 del
II Plan de Acción de la Política de Cuidados de Larga Duración y Atención a la
Dependencia en el año 202485.
83 El diseño y los
criterios iniciales para estos procesos evaluativos deben seguir la normativa
establecida por las instituciones que participan de este proceso, procurando
hacer un conjunto compatible de procedimientos.
84 Las actualizaciones
sucesivas de los indicadores del Plan serán consideradas piezas esenciales y
externalidades positivas complementarias de las evaluaciones.
85 Se deberá hacer y
presentar un nuevo plan de acción durante el 2024.
Los
16 indicadores que guiarán todo el proceso de evaluación de política (ver Tabla
8) están dirigidos a encadenar resultados que devengan en la generación de
valor público y bienestar al conjunto de la sociedad.
Tabla
8. El plan de acción en breve: indicadores de impacto y resultado


CAPITULO
12
Plan
de Acción
PNC
2021-2023 12
Eje
1. Gobernanza y gestión del Sistema de apoyo a los cuidados y atención a la
dependencia
Hasta
ahora, Costa Rica no había tenido una política gubernamental específica que
tuviera por objetivo central la atención a la población en situación de
dependencia; lo que existe es una oferta limitada y fragmentada de servicios
que no puede dar respuesta a la creciente demanda en materia de cuidados. La
transición demográfica que atraviesa el país con una caída en la tasa de
natalidad, un aumento en la esperanza de vida y el aceleramiento del
envejecimiento, generan una mayor presión sobre los servicios de salud, un
aumento de la población en situación de dependencia y, por lo tanto, mayores
necesidades de cuidados y apoyos. Ante la ausencia de un sistema nacional que
articule servicios de atención a la dependencia, la provisión de cuidados ha
sido asumida a lo interno de las familias, especialmente por las mujeres, lo
que les genera una sobrecarga de trabajo y se constituye como un obstáculo para
su desarrollo personal y social, a su vez, los cambios demográficos han
generado que se reduzca el tamaño de las familias y con ello la disponibilidad
de personas que puedan atender tareas de apoyo a los cuidados y atención a la
dependencia.
Con
el fin de dar respuesta a esta creciente demanda, esta política conforma y
articula progresivamente un Sistema Nacional de Cuidados, con una
diversificación y ampliación de los servicios existentes.
Para
conformarlo, se propone crear un Decreto Ejecutivo que le atribuya formalmente
esa calidad y establezca las condiciones para hacer posible su funcionamiento y
su continuidad. Las bases legales del sistema habilitarían otras decisiones
estratégicas relacionadas con financiamiento, presupuestación, gestión de
información, copagos, coberturas prestacionales, aseguramiento de la calidad y
rendición de cuentas. Asimismo, con el fin de garantizar la sostenibilidad
financiera del sistema, este plan de acción propone que las instituciones que
lo integran se comprometan a direccionar una partida acorde con las
estimaciones presupuestarias establecidas.





Eje
2. Inteligencia de datos para la articulación y ajuste del Sistema de apoyo a
los cuidados y atención a la dependencia
Es
necesario contar con estadísticas actualizadas sobre la prevalencia de la
dependencia en el país y sobre las características de esta población con el fin
de ajustar la oferta de servicios a sus requerimientos.
La
ausencia de un instrumento que permita actualizar esta información de forma
periódica es una barrera para conocer en detalle el perfil de la población y
orientar los servicios a partir de estos insumos.
Asimismo,
la información sobre la población dependiente se encuentra dispersa entre las
distintas instituciones que ofrecen o financian alguno de los servicios, de
manera que es necesario un proceso que permita modernizarla y articularla, con
el objetivo de que el sistema pueda identificar a los usuarios potenciales y
efectivos.
En
este marco, el plan de acción de la Política Nacional de Cuidados 2021-2031
propone crear un módulo estadístico de apoyo a los cuidados y atención a la
dependencia en INEC que permita estimar prevalencia de la dependencia e informe
sobre otros aspectos relevantes vinculados a dependencia y cuidados de larga
duración. Asimismo, se plantea articular la información sobre la población
dependiente a través del establecimiento de un Módulo de interoperabilidad
datos alojado en SINIRUBE, con datos de EDUS, SIPAM y SICID de personas
usuarias de prestaciones sociales asociadas a dependencia y cuidados.



Eje
3. Fortalecimiento de la oferta de servicios y prestaciones de atención a la
dependencia
El
país debe dar respuesta a la creciente demanda en materia de cuidados para lo
cual es necesario facilitar una oferta de servicios y prestaciones que permita
que las personas dependientes reciban los apoyos necesarios para la realización
de las actividades de la vida diaria y que tengan una calidad de vida digna y,
a su vez, liberar la sobrecarga de cuidados que recae en este momento sobre las
familias, específicamente, sobre las mujeres. Para ello, este plan de acción
propone la ampliación de los servicios y prestaciones de atención a la
dependencia y cuidados establecidos en el Sistema, la creación de un baremo
para valorar el nivel de severidad y con ello asignar las prestaciones a los
que tendrá acceso cada persona y fortalecer las licencias para personas
cuidadoras asalariadas que brinda la CCSS.

94 La dependencia a efectos
de esta política, en su acepción más simple, hace referencia a como la salud,
la enfermedad y sus consecuencias, impactan la capacidad de la persona para
vivir de manera independiente, o sea, a lo que el individuo puede o no puede
hacer (Morales y Leandro, 2009: 51).
95 Línea base. 2020=
N.D. (Al ser una política pública innovadora en su tipo, la línea base es
escasa. Por tanto, para la fase II se tomará como referencia futura, la fase
I).



Eje
4. Contribución a la generación de condiciones para el cierre de brechas de
género en materia laboral
La
ausencia de sistemas formales de apoyo al cuidado de personas dependientes, en
un contexto de envejecimiento poblacional, genera entre sus costos más importantes
la pérdida de oportunidades productivas de las personas cuidadoras,
generalmente mujeres, ya que pudiendo estar incorporadas en el mercado del
trabajo, la cultura patriarcal y familiarista les pone el imperativo cultural
de tener que dedicarse al cuidado informal de la persona dependiente, la cual
recarga su triple jornada de trabajo no remunerado y limita sus oportunidades
para incorporarse a las modalidades de empleo disponibles o bien las obliga a
permanecer dentro del trabajo informal precarizado, sin aseguramiento.
Para
corregir esta inequidad de género, es necesario que el Estado y la sociedad
ofrezcan y entreguen servicios de apoyo al cuidado en el domicilio y al mismo
tiempo contribuir a la generación de condiciones para la empleabilidad de las
mujeres. Para ello, el Instituto Mixto de Ayuda Social (IMAS), el Instituto
Nacional de las Mujeres (INAMU), el Ministerio de Trabajo y Seguridad Social
(MTSS) postulan acordar un mecanismo de priorización para colocar servicios en
aquellos hogares en los que haya potencialidad para que las mujeres se vinculen
a un empleo formal (o que no deban dejar su empleo para regresar a cuidar o
apoyar a personas dependientes en el hogar) y logren su independencia
económica, reduciendo las desigualdades de género en el desarrollo. En el caso
de mujeres en situación de pobreza extrema cuidadoras de personas dependientes,
en los que se determine que no existe potencialidad para su vinculación con el
empleo remunerado, se hace necesario asegurar una transferencia monetaria como
una forma de reconocimiento al valor de su trabajo como cuidadoras y su aporte
a la sociedad. Asimismo, es preciso que todas las personas que llevan a cabo
trabajos de apoyo a los cuidados tengan la posibilidad de acceder a alguna de
las modalidades de aseguramiento de la Caja Costarricense del Seguro Social.





Eje
5. Sistema de fortalecimiento de la calidad del Sistema de Apoyo a los Cuidados
y Atención a la Dependencia
Para
mejorar los resultados hasta ahora conseguidos, es necesaria la existencia de
recursos humanos calificados que se puedan desempeñar adecuadamente en las
distintas modalidades de cuidados y apoyos. Desde luego, en los servicios de
cuidado institucional y cuidado formal se requiere de personas cuidadoras con
entrenamiento específico y debidamente certificado para desempeñar esos roles,
mientras que las personas cuidadoras informales pueden requerir alguna
capacitación o entrenamiento básico para desarrollar mejor las tareas de
cuidados y apoyos en domicilio. En ambos casos se trata de un factor
determinante de la calidad del servicio y, actualmente, no existe una política
consistente que incentive el desarrollo y certifique una oferta de formación
adecuada.
En
atención a esta necesidad, esta política propone crear un sistema de
aseguramiento de la calidad en servicios de cuidados y apoyos a partir de
protocolos que establezcan un currículum de formación por competencias para
distintos perfiles relacionados con el rol de la persona cuidadora, la
implementación de una estrategia de formación continua y la elaboración de un
plan de aseguramiento para el funcionamiento del sistema.


102 En el 2021, el
Ministerio de Salud en conjunto con las instituciones que financian y
supervisan a los proveedores definirán los criterios de calidad que deberán
garantizarse para la ejecución de los servicios.


BIBLIOGRAFIA
Abramo,
L., Cecchini, S., y Morales, B. (2019): "Programas sociales, superación de la
pobreza e inclusión laboral: aprendizajes desde América Latina y el Caribe",
Libros de la CEPAL, N° 155 (LC/PUB.2019/5-P), Santiago, Comisión Económica para
América Latina y el Caribe (CEPAL).
AEDGSS,
Asociación Estatal de Directores y Gerentes de Servicios Sociales AEDGSS.
(2018): "XVIII Dictamen del Observatorio de la Ley 39/2006 de promoción de la
autonomía personal y atención a las personas en situación de dependencia".
Disponible en:
http://www.directoressociales.com/images/dec2018/XVIII%20Dictamen%20baja.pdf .
Aguirre,
R y Ferrari, F. (2014): "Las encuestas sobre uso del tiempo y trabajo no
remunerado en América Latina y el Caribe: caminos recorridos y desafíos hacia
el futuro". Santiago: Comisión Económica para América Latina. Disponible en:
http://repositorio.cepal.org/bitstream/handle/11362/5851/9/S1420397_es.pdf.
Amador
S., Goodman C., Mathie E. y Nicholson C. (2016): "Evaluation of an
organizational intervention to promote integrated working between health
services and care homes in the delivery of end-of-life care for people with
dementia". International Journal of Integrated Care, 16.
Aranco,
N y Sorio, R. (2019): "Envejecimiento y atención a la dependencia en Uruguay".
División de Protección Social y Salud Sector Social. Nota Técnica Nº
IDB-TN-1615. Banco Interamericano de Desarrollo. Washington D.C., Estados
Unidos.
Aranco,
N., Stampini, M., Ibarrarán, P., y Medellín, N. (2018): "Panorama de
envejecimiento y dependencia en América Latina y el Caribe". División de
Protección Social y Salud Sector Social. Resumen de políticas Nº IDB-PB-273.
Banco Interamericano de Desarrollo. Washington D.C., Estados Unidos.
Aranco,
N; Ibarrarán, P. (2020): "Servicios de apoyo personal en domicilio para
personas con dependencia funcional: antecedentes, características y resultados".
Banco Interamericano de Desarrollo. División de Protección Social y Salud.
Washington. Banco Interamericano de Desarrollo. Washington D.C., Estados
Unidos.
Arriba,
A., y Moreno, F. (2009): "El tratamiento de la dependencia en los regímenes de bienestar
europeos contemporáneos". Madrid: Instituto de Mayores y Servicios Sociales
(IMSERSO).
Arroyo,
G. (2012): "Intervención social, barrio y servicios sociales comunitarios".
Revista Española del Tercer Sector, 225.
Barefoot,
J. C., Grønbæk, M., Jensen, G., Schnohr, P., y Prescott, E. (2005): "Social
network diversity and risks of ischemic heart disease and total mortality:
findings from the Copenhagen City Heart Study"; American Journal of
Epidemiology, 161(10): 960-967.
Batthyány,
K. (2009): "Cuidado de personas dependientes y género", en Aguirre R. (ed.),
Las bases invisibles del bienestar social. El trabajo no remunerado en Uruguay,
Montevideo: Instituto Nacional de Estadística (INE)/Instituto Nacional de las
Mujeres (INMUJERES)/Universidad de la República (UDELAR)/Fondo de Desarrollo de
las Naciones Unidas para la Mujer (UNIFEM).
Batthyány
K. (2015): "Las políticas y el cuidado en América Latina: Una mirada a las
experiencias regionales", Serie Asuntos de Género N°124 (LC/L.3958), Santiago
de Chile, Comisión Económica para América Latina y el Caribe (CEPAL),
Publicación de las Naciones Unidas.
Bauer,
J & Sousa-Poza, A. (2015): "Impacts of Informal Caregiving on Caregiver :
Employment, Health, and Family". Journal of Population Ageing, 8(3),
113-145. doi.org/10.1007/s12062-015-9116-0.
Becker,
U., & Reinhard, H. (2018): "Long-Term Care in Europe". Cham, Switzerland:
Springer.
Bertelsen,
T.M. and Rostgaard, T. (2013): "Marketisation in eldercare in Denmark: free
choice and the quest for quality and efficiency", in G. Meagher and M.
Szebehely (eds) Marketisation in Nordic eldercare: A research report on
legislation, oversight, extent and consequences, Stockholm: Stockholm
University, pp 127-61.
Bidegain,
N., y Calderón, C. (2018): "Los cuidados en América Latina y el Caribe. Textos
seleccionados 2007-2018", CEPAL Santiago.
Blofield,
M. y Martinez, J. (2015): "Are governments chatching up?" Work-family policy
and inequality in Latin America‖, Discussion Paper, Nº 7, ONU Mujeres.
Brimblecombe,
N., Fernandez, J. L., Knapp, M., Rehill, A., y Wittenberg, R. (2018): "Review
of the international evidence on support for unpaid carers". Journal of
Long-Term Care, (September), 25-40.
Budlender,
D. (2008): "The statistical evidence on care and non-care work across six
countries" Instituto de Investigación de las Naciones Unidas para el Desarrollo
Social: Ginebra.
Disponible
en:
http://www.unrisd.org/unrisd/website/document.nsf/(httpPublications)/F9FEC4EA774573E7C125756
0003A96B2?OpenDocument.
Cafagna,
G., Aranco, N., Ibarrarán, P., Medellín, N., Oliveri, M., y
Stampini, M. (2019): "Envejecer con cuidado: Atención a la dependencia en
América Latina y el Caribe". Banco Interamericano de Desarrollo.
https://doi.org/10.18235/0001972.
Campbell
JC, Ikegami N, Gibson MJ. (2014): "Lessons from public long-term care insurance
in Germany and Japan". Health Affairs (Millwood), 29(1):87-95.
http://content.healthaffairs.org/cgi/doi/10.1377/hlthaff.2009.0548. doi:
10.1377/hlthaff.2009.0548.
Caruso,
M., Galiani, S., & Ibarrarán, P. (2017): "Long-Term Care in Latin America
and the Caribbean? Theory and Policy Considerations" (No. w23797). National
Bureau of Economic Research.
Caspar,
S., Phinney, A., Spenceley, S., Ratner, P. (2020): "Creating Cultures of Care:
Exploring the Social Organization of Care Delivery in Long-Term Care Homes".
Journal of Long-Term Care, (2020), pp. 13-29.
Casado,
D. (2017): "Discapacidad y dependencia: apoyos a familiares cuidadores".
Políticas sociales en Europa, (38), 7-30.
Cecchini,
S., Filgueira, F., Martínez, R., & Rossel, C. (2015): "Derechos y ciclo de
vida: reordenando los instrumentos de protección social en Instrumentos de
protección social: caminos latinoamericanos hacia la universalización"; en S.
Cecchini y otros (coord.), Libros de la CEPAL Nº 136 (LC/G.2644-P), Santiago,
Chile.
Chang,
S., Yang, W., & Deguchi, H. (2020): "Care providers, access to care, and
the Long-term Care Nursing Insurance in China: An agent-based simulation".
Social Science & Medicine, 244, 112667.
Chaverri-Carvajal,
A. (2019): "La dependencia en Costa Rica: hacia una política de cuidados de
larga duración" (Trabajo final de máster). Universidad de Salamanca, España.
Chaverri-Carvajal,
A. (2020): "Costa Rica y los cuidados de larga duración, un desafio en el
umbral del bicentenario". Sur Academia: Revista Académica-Investigativa De La
Facultad Jurídica, Social Y Administrativa, 7(14), 44-55. Recuperado a partir
de https://revistas.unl.edu.ec/
index.php/suracademia/article/view/76.
Chaves,
L. (2014): "La plataforma integral de servicios en Costa Rica: una herramienta
para hacer efectivos los derechos de las personas mayores, Autonomía y
dignidad en la vejez: teoría y práctica en políticas de derechos de las
personas mayores. Santiago": CEPAL, 2014. LC/L. 3942: 103-109.
Chen
L, Zhang X, Xu X. (2020): "Health insurance and long-term Care Services for the
Disabled Elderly in China: based on CHARLS data". Risk Manag Healthcare Policy;
13:155-162. doi: 10.2147/RMHP.S233949. Available from:
https://www.ncbi.nlm.nih.gov/pmc/articles/PMC7051854/.
Chomik,
R., y M. MacLennan (2014): "Aged Care in Australia: Part I-Policy, Demand and
Funding."
Informe
de investigación del CEPAR 2014/01. Sydney, Australia: ARC Centre of Excellence
in Population Ageing Research.
Cid,
C. & Matus-López, M. (2018): "Espacio fiscal para salud en las
Américas: ¿es suficiente e crecimiento económico?"; Revista Panamericana de
Salud Publica, 42, :e86. DOI: https://doi.org/10.26633/ Acceso el 01 de febrero
de 2019.
CIZ-Centrum
Indicatiestelling Zorg. (2015): "CIZ Basisrapportage AWBZ". Disponible en:
https://ciz.databank.nl/quickstep/qsreportbasic.aspx?report=rapport&selcode=0.5602745361595259&geolevel=nederland&geoitem=1
Accesoel 01/06/2018.
Colacce,
M., & Manzi, P. (2017): "El cuidado de la población uruguaya y la creación
del Sistema Nacional Integrado de Cuidados: una mirada de largo plazo". Oficina
de la CEPAL en Montevideo.
Colombo,
T.; Llena-Nozal, A.; Mercier, J. y Tjadens,F. (2011): "Help Wanted. Providing
and Paying for Long-Term Care". Paris: Organization for Economic Cooperation
and Development. doi: 10.1787/9789264097759. Disponible en:
https://ec.europa.eu/health/sites/health/files/state/docs/oecd_helpwanted_en.pdf.
Colombo,
F. y Jérôme M. (2012): "Help wanted? Fair and sustainable financing of
long-term care services", Applied Economic Perspectives and Policy 34 (2):
316-332.
Comas
D´Argemir, Dolors (2015): "Los cuidados de larga duración y el cuarto pilar del
sistema de bienestar". Revista de antropología social, 24: 375-404.
Comas-Herrera,
A., Pickard, L., Wittenberg, R., Malley, J., & King, D. (2010): "The
English Long-Term Care System"; European network of economic policy research
institutes assessing needs of care in european nations; Research Report No. 74;
London School of Economics.
Comisión
Económica para América Latina y el Caribe. (2010): "XI Conferencia Regional
sobre la Mujer de América Latina y el Caribe". Brasilia; Disponible en:
https://www.cepal.org/mujer/noticias/paginas/5/40235/ConsensoBrasilia_ESP.pdf.
Comisión
Económica para América Latina y el Caribe. (2014): "Boletín 12 Envejecimiento y
desarrollo en América Latina y el Caribe". Tercer ciclo de evaluación del Plan
de Acción Internacional de Madrid. Segundo Foro Internacional sobre los Derechos
Humanos de las Personas Mayores. Preparado por el Centro Latinoamericano y
Caribeño de Demografía
(CELADE)
- División de Población de la Comisión Económica para América Latina y el
Caribe (CEPAL). Disponible en: https://repositorio.cepal.org/bitstream/handle/11362/37586/4/BoletinEnvejecimiento12_es.pdf.
Comisión
Económica para América Latina y el Caribe. (2017): "Derechos de las personas
mayores. Retos para la interdependencia y autonomía". Santiago de Chile,
Publicación de las Naciones Unidas.
Comisión
Económica para América Latina y el Caribe (CEPAL). (2018): "Panorama Social de
América Latina", (LC/PUB.2018/1-P), Santiago. Publicación de las Naciones
Unidas.
Comisión
Europea. (2009): "Informe de la Comisión al Consejo, al Parlamente Europeo, al
Comité Económico y Social Europeo y al Comité de las Regiones sobre Igualdad
entre mujeres y Hombres". Disponible en:
https://eur-lex.europa.eu/legal-content/ES/TXT/PDF/?uri=CELEX:52009DC0077&from=ES.
Costa
Font J, Courbage C, Swartz K. (2015): "Financing Long-Term Care: Ex Ante, Ex
Post OrBoth?"; Health Econ. 24(Suppl. 1): 45-57. doi: 10.1002/hec.3152.
Costa-Font
J., Jiménez-Martin S. y Vilaplana C. (2016): "Does long-term care subsidization
reduce unnecessary hospitalizations?"; Documento de Trabajo 2016/05. Fundación
de Estudios de Economía Aplicada. Disponible en: http://www.fedea.net/hasta-el-
28-del-gasto-endependencia-se-recupera-a-traves-del-ahorro-hospitalario/.
Costa-Font,
J., Jimenez-Martin, S., y Vilaplana, C. (2017): "Does long-term care subsidisation
reduce unnecessary hospitalisations?"; Documentos de trabajo (FEDEA), 5: 1-42.
Covinsky,
K. E., Palmer, R. M., Fortinsky, R. H., Counsell, S. R., Stewart, A. L.,
Kresevic, D., & Landefeld, C. S. (2003): "Loss of independence in
activities of daily living in older adults hospitalized with medical illnesses:
increased vulnerability with age". Journal of the American Geriatrics Society,
51(4), 451-458.
Daly,
M. y Lewis, J. (2000): "The concept of social care and the analysis of
contemporary welfare states"; The British journal of sociology, 51 (2):
281-298.
Daly,
M. (2011): "What adult worker model? A critical look at recent social policy
reform in Europe from a gender and family perspective" Social politics:
international studies in gender, state & society, 18 (1): 1-23.
Da
Roit, B. y Gori, C. (2019): "The transformation of cash‐for‐care
schemes in European long‐term care policies". Social Policy &
Administration, 53(4), 515-518.
Dijkhoff,
T. (2018): "Long-term care in the Netherlands". In Becker U y Reinhard H eds.
Long-term care in Europe. Germany: Springer. pp. 309-352.
Doubova,
S. V., Pérez-Cuevas, R., Espinosa-Alarcón, P., & Flores-Hernández, S.
(2010). "Social network types and functional dependency in older adults in
Mexico". BMC Public Health, 10(1), 104.
Durán,
M. (2006): "Dependientes y cuidadores: el desafío de los próximos años", Revista
del Ministerio de Trabajo y Asuntos Sociales, 60: 57-73.
Doty,
P.;Nadash, P. y Racco, N. (2015): "Long-Term Care Financing: Lessons from
France". Milbank Quarterly, 93(2),359-391. doi:10.1111/1468 - 0009.12125
Durán-Heras,
M. (2006): "Dependientes y cuidadores: el desafío de los próximos años".
Revista del Ministerio de Trabajo y Asuntos Sociales, 60. 57-73.
Durán-Heras,
M. (2008): "Diez buenas razones para medir el trabajo no remunerado en el
cuidado de la salud"; En: La economía invisible y las desigualdades de género.
La importancia de medir y valorar el trabajo no remunerado?. Washington, D.C.:
OPS.
Durán-Heras,
M. (2012): "El trabajo no remunerado en la economía global". Fundación BBVA.
Rubes editorial.
Durán-Heras,
M. (2018). "La riqueza invisible del cuidado" (Vol. 30). Universitat de
València.
Dyer,
S., Valeri, M., Arora, N., Ross, T., Winsall, M., Tilden, D., & Crotty, M.
(2019): "Review of international systems for long-term care of older people".
Retrieved from Adelaide, Canberra, Australia. Disponible en: https://agedcare.
royalcommission. gov.
au/publications/Documents/research-paper-2-review-international-systems-long-term-care.
pdf.
EC
- European Commission (2012): "The 2012 Ageing Report. Economic and budgetary
projections for the 27 EU Member States (2010-2060)", European Economy 2/2012.
Bruselas: Bélgica. doi: 10.2765/1999.
EC
- European Commission (2015): "The 2015 Ageing Report. Economic and budgetary
projections for the 28 EU Member States (2013-2060)". European Economy 3/2015.
Bruselas: Bélgica. doi:10.2765/87763 .
EC
- European Commission (2016): "Denmark. Health Care and Long Term Care
Systems", An excerpt from the Joint Report on Health Care and Long-Term Care
Systems & Fiscal Sustainability, published in October 2016 as Institutional
Paper 37 Volume 2 - CountryDocuments. Brussels: Belgium.
EC
- European Commission (2017): "The 2017 Ageing Report. Economic and budgetary
projections for the 28 EU Member States (2016-2070)". European Economy 3/2015.
Bruselas: Bélgica. doi: 10.2765/615631.
EC
- European Commission (2019): "Health and long-term care". Disponible
en:https://ec.europa.eu/eurostat/web/employment-and-social-inclusion-indicators/Esping-Andersen,
Gøsta (1990): "The three worlds of welfare capitalism"; Polity Press:
Cambridge.
Esping-Andersen,
Gøsta (2002): "Why We Need a New Welfare State"; Oxford University Press:
Oxford.
Fast,
J., Keating, N., Eales, J., Kim, C., & Lee, Y. (2020): "Trajectories of
family care over the lifecourse: Evidence from Canada". Ageing and Society,
1-18. doi:10.1017/S0144686X19001806.
Fernández,
F.(2008): "Prestación económica para cuidados en el entorno familiar y
Seguridad Social de cuidadores no profesionales". Revista del Ministerio de
Trabajo y Asuntos Sociales, (74), 79-104.
http://www.empleo.gob.es/es/publica/pub_electronicas/destacadas/revista/numeros/74/est04.pdf.
Fernández,
X y Robles, A. (2008): "I Informe Estado de Situación de la persona
adulta mayor en Costa Rica". UCR, CONAPAM. San José, Costa Rica.
Finch,
J. (1989): "Family Obligations and Social Change". Cambridge, MA: Polity
Press/Basil Blackwell.
Flórez,
C., Martínez, L., Aranco, N. (2019): "Envejecimiento y atención a la dependencia
en Colombia". División de Protección Social y Salud Sector Social. Resumen de
Políticas Nº IDBTN-1749. Banco Interamericano de Desarrollo. Washington D.C.,
Estados Unidos.
Folbre
N. (1995): "Holding hands at midnight. The paradox of caring labor". Feminist
Economics 1(1),73-92.
Gálvez,
L (dir). (2013): Empleo y sostenibilidad social en Andalucía:
análisis de la provisión de servicios para la dependencia. Sevilla:
Fundación Pública Andaluza Centro de Estudios Andaluces,
Consejería de la Presidencia, Junta de Andalucía.
Gamboa,
F y Salas, M. (2019): "Programa Servicios de Convivencia Familiar". Dirección
de Desarrollo Regional y Unidad de Autonomía Personas y Protección Social.
Heredia.
García-Antón.
(2011): Guía Práctica de la Ley de Dependencia. Sociedad Española de
Geriatria y Gerontología; Madrid: International Marketing Communication, S.A.
Gascón,
S. y Redondo N. (2014): "Calidad de los servicios de largo plazo para personas
adultas mayores con dependencia"; Serie Políticas Sociales Nº 207 (LC/L.3875),
Comisión Económica para América Latina y el Caribe (CEPAL). Santiago de Chile.
Genworth.
(2018): "Long Term Care Costs Across the United States". [Internet]. Disponible
en: https://www.genworth.com/about-us/industry-expertise/cost-of-care.html. Acceso
el 14 de mayo de 2018.
González,
S., Carrero, C. (2009): "El Estatuto Jurídico del Cuidador de las Personas en
Situación de Dependencia". Universidad Carlos III, Madrid: Editorial
universitaria Ramón Areces.
González-Rodríguez,
R., Verde-Diego, C. & Pérez-Lahoz, V. (2019): "La asistencia personal
como nuevo derecho de ciudadanía: una mirada desde el ámbito de los
profesionales de la salud".
Cultura
de los Cuidados (Edición digital), 23(53). Recuperado de
http://dx.doi.org/10.14198/cuid.2019.53.11.
Gori,
C., Fernández, J., & Wittenberg, R. (2016): Long-term care reforms in
OECD countries. Bristol, UK; Chicago, IL, USA: Bristol University Press.
doi:10.2307/j.ctt1t88zbz.
Grove,
A. (2019). "Aged Care: a quick guide". Parliamentary Library: Research Paper
Series, 2018-2019.
Harper,
S., y Hamblin, K. (2014): International handbook on ageing and public
policy. Edward Elgar Publishing.
Heller
P. (2006): "The prospects of creating fiscal space for the health sector";
Health Policy Planning, 21 (2), 75-79.
Howse,
K. (2010): "What kinds of policy challenge does population ageing generate for
health systems?", IARU Working Paper: Oxford.
Huenchuan,
S. (2011): "Envejecimiento e institucionalidad para el cuidado de las personas
mayores", En: Las familias latinoamericanas interrogadas: hacia la articulación
del diagnóstico, la legislación y las políticas. Santiago, CEPAL, 2011. p.
163-169. LC/L. 3296-P.
Huenchuan,
S. (2014): "¿Qué más puedo esperar a mi edad?" Cuidado, derechos de las
personas mayores y obligaciones del Estado" Autonomía y dignidad en la vejez:
teoría y práctica en políticas de derechos de las personas mayores. Santiago:
CEPAL, 2014. LC/L. 3942. p. 153-168.
Huenchuan,
S. y Rodríguez R. (2015): "Necesidades de Cuidado de las Personas Mayores en la
Ciudad de México: diagnostico y lineamientos de política". Impreso en Naciones
Unidas, Santiago de Chile. Disponible en:
https://repositorio.cepal.org/bitstream/handle/11362/38879/S1500754_es.pdf?sequence=1&isAllowed=y.
Huenchuan
S. (2018): "Envejecimiento, personas mayores y Agenda 2030 para el Desarrollo
Sostenible: perspectiva regional y de derechos humanos". Libros de la CEPAL, N°
154 (LC/PUB.2018/24-P), Santiago, Comisión Económica para América Latina y el
Caribe (CEPAL).
Huete,
A. (2019): "Autonomía e Inclusión de las personas con Discapacidad en el ámbito
de Protección Social". División de Protección Social y Salud Sector Social.
Resumen de Políticas Nº IDB-PB-305. Banco Interamericano de Desarrollo.
Washington D.C., Estados Unidos.
Huete,
A y Chaverri-Carvajal, A. (2019): "Cuando el envejecimiento y la discapacidad
van de la mano". Banco Interamericano de Desarrollo. Washington D.C., Estados
Unidos.
Hyun,
K.-R., Kang, S., y Lee, S. (2014): "Does long-term care insurance affect the
length of stay inhospitals for the elderly in Korea? a difference-in-difference
method". BMC Health Services Research, 14(630), 1-7.
https://doi.org/10.1186/s12913-014-0630-1.
Ibarrarán,
P., Medellín, N., Stampini, M., Jara, P., Pérez Eransus, B., & Parsons, J.
(2016): "Más inclusión social: Lecciones de Europa y perspectivas para América
Latina". Banco Interamericano de Desarrollo. Washington, D.C.
Jara
Males, P., Matus-López, M., Chaverri-Carvajal, A. (2020): "Tendencias y
desafíos para conformar un sistema de cuidados de larga duración en Costa
Rica". División de Protección Social y Salud Sector Social. Nota Técnica.
IDB-TN-1878.
Jara
Males, P., Chaverri-Carvajal, A. (2020): "Servicios de Apoyo al Cuidado en
Domicilio: Avances y desafíos para la atención de la dependencia en Costa
Rica". División de Protección Social y Salud Sector Social. Nota Técnica.
IDB-TN-2031. Banco Interamericano de Desarrollo.
Washington
D.C., Estados Unidos.
Jeon,
B., & Kwon, S. (2017): "Health and Long-Term Care Systems for Older People
in the Republic of Korea: policy challenges and lessons". Health Systems &
Reform, 3(3), 214-223. DOI: 10.1080/23288604.2017.1345052.
Jiménez,
R. (2014): "Autonomía personal y capacidad jurídica de las personas mayores: la
necesidad de un cambio de paradigma. Autonomía y dignidad en la vejez: teoría y
práctica en políticas de derechos de las personas mayores". Santiago: CEPAL,
2014. LC/L. 3942. p. 77-84.
Jiménez-Fontana,
P. (2019): "Oportunidades económicas del bono de género en Costa Rica. Centro
Centroamericano de Población". Programa Estado de la Nación. Agosto.
Jiménez-Lara,
A. (2015): "Valoración de la situación del SAAD y propuestas de futuro". En F.
Flores-Martos (Coor.), La protección de la dependencia: ¿Un pilar de barro?
Documentación Social
Revista
de Estudios Sociales y de Sociología Aplicada. Madrid: Cáritas Española
Editores.
Karlsson,
Martin & Øien, Henning & Iversen, Tor. (2012): "Scandinavian Long-Term
Care Financing". In: Joan Costa-Font and Christophe Courbage (Hrsg.): Financing
Long-Term Care in Europe. Institutions, Markets and Models. Palgrave Macmillan,
S. 254-278. doi:10.1057/9780230349193_14. Available from:
https://www.palgrave.com/de/book/9780230249462.
Katz,
S., et al. (1963): "Studies Of Illness In The Aged. The Index Of Adl: A
Standardized Measure Of Biological And Psychosocial Function"; Journal of
the American medical association, 185:914-919.
Kawaguchi,
Y. (2019): "Impact of the Japanese Disability Homecare System on ALS Patients,
Decision to Receive Tracheostomy with Invasive Ventilation". Neuroethics 13,
239-247.https://doi.org/10.1007/s12152-019-09415-6
Keating,
N., Eales, J., Funk, L., Fast, J & Min, J. (2019): "Life course
trajectories of family care". International Journal of Care and Caring 3,
147-163.
Kvist,
J. (2018): "ESPN Thematic Report on Challenges in long-term care: Denmark
2018". European Commission. Brussels. Disponible en:
https://ec.europa.eu/social/main.jsp?catId=792&langId=en&moreDocuments=yes.
Lawton,
M., & Brody, E. (1969): "Assessment of older people: self-maintaining and
instrumental activities of daily living". The gerontologist, 9(3_Part_1),
179-186.
Le
Bihan, B. y C. Martin. (2010): "Reforming Long-Term Care Policy in France:
Private- Public Complementarities." Social Policy and Administration 44(4):
392-410.
Le
Bihan, B. (2018): "ESPN Thematic Report on Challenges in long-term care.
France". European Commission. European Social Policy Network (ESPN). European
Commission, Brussels.
Disponible
en: FR_ESPN%20thematic%20report%20on%20LTC.pdf.
Leinonen,
E. (2020): "Caring in space: The boundaries between public and private spaces
in Finnish adult foster care homes". Ageing and Society, 1-18.
doi:10.1017/S0144686X19001831.
López-Ortega,
M. y L., Aranco, N. (2019): "Envejecimiento y atención a la dependencia en
México".
División
de Protección Social y Salud Sector Social. Resumen de Políticas Nº
IDB-TN-1614.
Banco
Interamericano de Desarrollo. Washington D.C., Estados Unidos.
Maarse
J. Jeurissen P. (2016): "The policy and politics of the 2015 long-term care
reform in the Netherlands". Health Policy, 120(3):241-245.
Marmot
M, Friel S, Bell R, Houweling T, Taylor S. (2008): "Closing the gap in a
generation: health equity through action on the social determinants of health".
Lancet. 372:1661-9. 10.1016/S0140-6736(08)61690-6.
Martínez-Buján,
R., Roldán, S., y Sastre, M. (2018): "La atención a la dependencia en España.
Evaluación
del sistema actual y propuesta de implantación de un sistema basado en el
derecho universal de atención suficiente por parte de los servicios públicos".
Estudio de su viabilidad económica y de sus impactos económicos y sociales.
Madrid: Instituto de Estudios Fiscales.
Matus,
M., Rodríguez-Modroño P. (2014): "Presiones de oferta y demanda sobre políticas
formales de cuidados América Latina". Revista CLAD Reforma y Democracia, 60:
103-130.
Matus,
M. (2015): "Tendencias en las políticas de atención a la dependencia de
ancianos y sus reformas"; Cadernos de Saude Pública, 31(12): 2475-81.
Matus-López
M, Cid C. (2015): "Building Long-Term Care Policies in Latin America: New
Programs in Chile". Journal of the American Medical Directors Association
16(10), 907-910. doi: Disponible en: http://bit.ly/2hVC66m.
Matus-López,
M. (2015): "Thinking about long-term care policies for Latin America". Salud
Colectiva, 11(4), 485-496.
Matus,
M. y Vega, M. (2016): "Los cuidados para la atención a la dependencia" en
Gálvez L.(ed.) La economía de los cuidados, Deculturas Ediciones: Sevilla.
Medellín,
N., Ibarrarán, P., Matus, M., & Stampini, M. (2018): "Cuatro elementos para
diseñar un sistema de cuidados". (No. IDB-TN-01438). Inter-American Development
Bank.
Medellín,
N.; Jara Males, P. y Matus-López, M. (2019): "Envejecimiento y atención a la
dependencia en Costa Rica". División de Protección Social y Salud Sector
Social. Resumen de Políticas Nº IDB-TN-1820. Banco Interamericano de
Desarrollo. Washington D.C., Estados Unidos.
Medellín,
N y Oliveri, M. (2019): "¿Qué puede enseñarnos Corea sobre sistemas de cuidado
de larga duración?". Panorama de Envejecimiento y Atención a la Dependencia del
Banco Interamericano de Desarrollo. Disponible en:
https://blogs.iadb.org/salud/es/sistemas-decuidado-de-larga-duracion/.
Morales,
F; Leandro, G. (2009): "Dependencia en Geriatría: definición, epidemiología,
diagnóstico", En Álvarez Gregori, J.; Macías. J. F (Eds). Dependencia en
Geriatría, . Ira Edición, Salamanca.
Morales,
F.; Rivera, E. (2014): "Public policy on ageing and elderly: the case of Costa
Rica". Gerontechnology (Valkenswaard), 12 (4): 209-13.
Morales,
F. (2015): "El envejecimiento en Costa Rica: una perspectiva actual y futura".
Acta médica costarricense, 57(2), 74-79.
Morales,
F. (2017): "Is Geriatric Medicine Possible in a Middle‐Income
Country? The Case of Costa Rica". Journal of the American Geriatrics Society,
65(8), 1870-1875.
Morera-Salas,
M. (2014): "Gestión de estancias y ocupación de camas de hospitales públicos de
Costa Rica". Acta Médica Costarricense, 56(3):109-113
Morley
J. (2012): "Aging in Place". Journal of the American Medical Directors
Association, 13(6): 489-492. Doi:
http://dx.doi.org/10.1016/j.jamda.2012.04.011.
Muir,
T. (2017): Measuring social protection for long-term care. OCDE Health
Working Papers, nº 93. París: OCDE Publishing. Disponible en:
https://doi.org/10.1787/a411500a-en.
Nieves-Rico,
M y Robles, C. (2016): "Poíı́ticas de cuidado en América Latina:
forjando igualdad", serie Asuntos de Género, 140 (LC/L.4226), CEPAL.Santiago de
Chile.
OECD.
(2011): Help Wanted? Providing and Paying for Long-Term Care, Paris,
www.oecd.org/health/longtermcare and
www.oecd.org/health/longtermcare/helpwanted
OECD.
(2011): Health at a Glance 2011: OECD Indicators, OECD Publishing,
Paris, https://doi.org/10.1787/health_glance-2011-en.
OECD.
(2017): Health at a Glance 2017: OECD Indicators, OECD Publishing,
Paris, https://doi.org/10.1787/health_glance-2017-en.
OECD.
(2017): Preventing Ageing Unequally, OECD Publishing, Paris.
http://dx.doi.org/10.1787/9789264279087-en.
OECD.
(2019): Health at a Glance 2019: OECD Indicators, OECD Publishing, Paris,
https://doi.org/10.1787/4dd50c09-en
OECD.
(2019): "Health Statistics 2019". OECD Health Statistics 2019. Definitions,
Sources and Methods. Disponible en: http://www.oecd.org/health/health-data.htm
Olson,
M. (1992): "La lógica de la acción colectiva". Diez textos básicos deficiencia
política, Ariel Editorial, Pp. 203-220. Barcelona, España.
Organización
Internacional del Trabajo (OIT). (2017a): "Informe Mundial sobre la Protección
Social 2017-2019: La protección social universal para alcanzar los Objetivos de
Desarrollo Sostenible" Organización Internacional del Trabajo-Ginebra.
Organización
Internacional del Trabajo (OIT) (2017b): "Informe Mundial sobre la Protección
Social 2017-2019. La protección social universal para alcanzar los Objetivos de
Desarrollo Sostenible". Organización Internacional del Trabajo-Ginebra.
Organización
Internacional del Trabajo (OIT). (2018): "Care work and care jobs for the
future of decent work". ILO. Ginebra, Disponible en: https://www.ilo.org/global/publications/books/WCMS_737394/lang--es/index.htm.
ONU
(2017): "El empoderamiento económico de la mujer en el cambiante mundo del
trabajo".
E/CN.6/2017/3.
Nueva York: Consejo Económico y Social-Comisión de la Condición Jurídica y Social
de la Mujer 61er período de
sesiones.https://www.un.org/ga/search/view_doc.asp?Verdana!important=E/CN.6/2017/3&referer=/english/&Lang=S.
ONU
Mujeres (2016): ¨El progreso de las mujeres en el mundo 2015-2016. Transformar
las economías para realizar los derechos resumen¨. Revista Estudios Feministas,
24(2): 589-615.
ONU
Mujeres. (2018): "El Trabajo de Cuidados: Una cuestión de Derechos Humanos y
Políticas Públicas". Naciones Unidas. Ciudad de México.
Palloni,
A., McEniry, M., Wong, R., y Pelaez, M. (2005): "Ageing in Latin America and
the Caribbean: implications of past mortality". In Proceedings of the United
Nations Expert Group Meeting on Social and Economic Implications of Changing
Population Age Structures. United Nations Population Division.
Paul
III, D. D. S., David, P., & Schaeffer, K. C. (2017): "Long-term care
policy: What the United States can learn from Denmark, Sweden, and the
Netherlands". in Business & Health Administration Proceedings, Avinandan
Mukherjee, Editor, pp. 223-236.
Pérez
Bueno, L. (2010): "Discapacidad, derecho y políticas de inclusión". Madrid,
CERMI.
Pérez
Noguera, A, y Avendaño, R. (2017): "Informe estudio evaluativo modalidad
atención domiciliar y comunitaria (abandonados) Programa Construyendo Lazos de
Solidaridad (CONAPAM)." San José, Costa Rica. Disponible en:
https://fodesaf.go.cr/acerca_del_fodesaf/transparencia/estudios_iice/Estudio%20de%20programa%20Construyendo%20lazos%20CONAPAM%202019.pdf
Puga,
D. (2005): "La dependencia de las personas con discapacidad: entre lo sanitario
y lo social, entre lo privado y lo público". Revista Española de Salud Pública.
vol. 79, no 3, p. 327-330.
Querejeta,
M. (2004): "Discapacidad/Dependencia: Unificación de criterios de valoración y
clasificación". Ministerio del Trabajo y Asuntos Sociales: Secretaría de Estado
de Servicios Hacia la implementación progresiva de un Sociales, Familias
y Discapacidad. IMSERSO, Madrid.
Razavi,
S. (2007): The political and social economy of care in a development
context: Conceptual issues, research questions and policy options, Gender
and Development Programme Paper Number 3 (Ginebra, UNRISD).
Razavi,
S. (2012): "Rethinking care in a development context: an introduction" en:
Shahra Razavi (ed) Seen, heard and counted: rethinking care in a development
context. Londres, Wiley-Blackwell.
Rhee
J, Donec N, Andersond G. (2015): "Considering long-term care insurance for
middle-income countries: comparing South Korea with Japan and Germany". Health
Policy, 119(10): 1319-1329.
Rivera,
E. (2009): "La Atención Domiciliar como una Alternativa para Favorecer la
Calidad de Vida de las Personas Adultas Mayores". San José, Costa Rica:
CONAPAM.
Roberts,
K. (2017): "International aged care: a quick guide". Section SP, editor.
Canberra: Commonwealth of Australia.
Rodríguez
A. (dir). (2005): "Libro blanco de atención a personas en situación de
dependencia en España". Madrid: Ministerio de Trabajo y Asuntos Sociales.
Disponible en:
http://www.dependencia.imserso.es/interpresent3/groups/imserso/documents/binario/libroblanco.pdf.
Rodríguez-Cabrero,
G y Gallego, M. (2013): "La atención a la dependencia en una perspectiva
europea: de la asistencialización a la cuasi-universalización. In Los Estados
de bienestar en la encrucijada: políticas sociales en perspectiva comparada".
Madrid, Tecnos, pp.317 a 341.
Rodríguez-Cabrero,
G., & Monserrat, J. (2002): "Modelos de atención sociosanitaria. Una
aproximación a los costes de la dependencia". IMSERSO.
Rodríguez-Modroño,
P., & Matus-López. M. (2016): "Políticas de cuidados a la infancia y
mayores dependientes. Evolución y condicionamiento pro-mercado". Revista del
CLAD Reforma y democracia, (66), 99-130.
Rodríguez-Piñero
y Bravo-Ferrer, M., Cruz J., de Soto Rioja, S. (2008): "La Aplicación de la Ley
de la Dependencia en Andalucía". Sevilla, Consejo Andaluz de Relaciones
Laborales. ISBN: 978-84-96378.
Rojas,
R. (2006): "El reto institucional de la atención al adulto mayor al 2025".
Revista Gestión Vol. 14, nº 2 Segundo Semestre, pp.13-22.
Rossel,
C. (2016): "Desafíos demográficos para la organización social del cuidado y las
políticas públicas", serie Asuntos de Género, Nº135 (LC/L.4186 ), Santiago,
Comisión Económica para América Latina y el Caribe (CEPAL).
Rosero-Bixby,
L., Fernández, X. y. Dow W. H. (2009): "Costa Rica Estudio de Longevidad y
Envejecimiento Saludable", MI: Inter-university Consortium for Political and
Social Research, 2010-07-21. doi:10.3886/ICPSR26681.
Rosero,
L. (2011): "El Bono demográfico y su factura para el fisco en Costa Rica".
Boletín de divulgación basado en resultados del Proyecto CNTG del Centro
Centroamericano de Población, Universidad de Costa Rica. San José, Costa Rica.
Rosero
Bixby, L & Jiménez, P. (2012): "Retos y oportunidades del cambio
demográfico para la política fiscal de Costa Rica". Centro Centroamericano de
Población de la Universidad de Costa Rica. 1. ed. - San José, Editorial
Universidad de Costa Rica.
Rosero-Bixby,
L. (2016): "La situación demográfica en Costa Rica". Población y salud en
Mesoamérica 13 (2): 237-311. https://doi.org/10.15517/psm.v13i2.22669.
Rosero-Bixby,
L. (2018): "High life expectancy and reversed socioeconomic gradients of
elderly people in Mexico and Costa Rica". Demographic Research 38 (article 3),
95-108. DOI: 10.4054/DemRes.2018.38.3.
Sanford
AM, Orrell M, Tolson D, et al. (2015): "An international definition for
"Nursing home"". Journal of the American Medical Directors Association,
16(3):181-184.
Sauma,
P. (2011): "Elementos para la consolidación de la Red nacional de cuido de las personas
adultas mayores en Costa Rica". Santiago de Chile, CEPAL, Serie seminarios y
conferencias No. 63, abril de 2011.
Sauma,
P. (2012): "Protección social y trabajo no remunerado: Redistribución de las
responsabilidades y tareas del cuidado". Estudio de caso Costa Rica. CEPAL,
Santiago de Chile, Serie Mujer y Desarrollo No. 116, septiembre de 2012.
Scheil-Adlung,
X. (2015): "Long-term care protection for older persons: A review of coverage
deficits in 46 countries". International Labour Office. Extension of Social
Security series; No. 50.
Schulz,
E. (2010): "The long-term care system in Denmark. European Network of Economic
Policy Research Institutes". Assessing Needs of Care in European Nations
(ANCIEN) DIW Berlin.
Schut,
F., & van den Berg, B. (2012): "Long-term care insurance in the
Netherlands". In Financing Long-Term Care in Europe (pp. 103-124). Palgrave
Macmillan, London.
Sidorenko,
A. (2014). "Tres cursos de acción para el empoderamiento de las personas
mayores.
Autonomía
y dignidad en la vejez: teoría y práctica en políticas de derechos de las
personas mayores". Santiago: CEPAL, 2014. LC/L. 3942. p. 119-130.
Sosa,
S. (2014): "Personas con discapacidad y cuidados". En: Banco de Protección
Social, Encuesta Longitudinal de Protección Social, Ronda 2012-2013.
Montevideo; BPS. p. 191-202.
Spiers,
G., Matthews, F. E., Moffatt, S., Barker, R. O., Jarvis, H., Stow, D.,
Hanratty, B. (2019): "Impact of social care supply on healthcare utilisation by
older adults: A systematic reviewand meta-analysis". Age and Ageing. Oxford
University Press. https://doi.org/10.1093/ageing/afy147.
Spillman,
B. C., & Lubitz, J. (2000): "The effect of longevity on spending for acute
and long-term care". New England Journal of Medicine, 342(19),
1409-1415.
Tandon
A. Cashin C. (2010): "Assessing public expenditure on health from a fiscal
space perspective". Washington: World Bank. Disponible en:
http://siteresources.
worldbank.org/healthnutritionandpopulation/Resources/281627-1095698140167/AssesingPublicExpenditureFiscalSpace.pdf.
Tenand,
M.; Bakx, P. y Van Doorslaer, E. (2018): "Long-term care use in the
Netherlands: equal treatment for equal needs? An assessment using
administrative data". En Netspar International Pension Workshop (pp. 1-70).
Disponible en: https://www.netspar.n l/publicatie/equal-longterm-care-for-equal-needs-with-universal-and-comprehensive-coverage-an-assessmentusing-dutch-
administrative-data/. Acceso el 02 de julio de 2019.
Tortosa,
Mª Angeles., Fuenmayor, A., Granell, R. (2017): "Instrumentos de financiación y
gestión en residencias de personas mayores. Informes en envejecimiento en red".
CSIC, 2017, vol. 16.
Tsutsui,
T., & Muramatsu, N. (2007): "Japan's universal long‐term
care system reform of 2005: containing costs and realizing a vision". Journal
of the American Geriatrics Society, 55(9), 1458-1463.
Vandepitte,
S., Putman, K., Van Den Noortgate, N., Verhaeghe, S., & Annemans, L.
(2019): "Effectiveness of an in‐home respite care
program to support informal dementia caregivers:
A
comparative study". International journal of geriatric psychiatry, 34(10),
1534-1544.
Van
Houtven, C.H. y E.C. Norton. (2004): "Informal Care and Health Care Use of
Older Adults". Journal of Health Economics 23(6): 1159-1180.
Varik,
M., Medar, M., Saks, K. (2020): "Informal caregivers' experiences of caring for
persons with dementia in Estonia: A narrative study". Health Soc Care
Community. (28): 448-455. https://doi.org/10.1111/hsc.12877.
Veghte,
B., Bradley, A. L., Cohen, M., & Hartmann, H. (2019): "Designing Universal
Family Care: State-Based Social Insurance Programs for Early Child Care and
Education, Paid Family and Medical Leave, and Long-Term Services and Supports".
Washington, DC: National Academy of Social Insurance.
Verbeek-Oudijk,
D., Woittiez, I., de Boer, A. (2019): "The effect of public home-care
expenditure on unpaid caring: differences between the over-50s in work and not
in work". International Journal of Care and Caring, 3(2), 203-224.
Vilaplana,
C. (2010): "Estimación de la dependencia en España a partir de la EDAD 2008".
Hacienda Pública Española, 194:125-175.
Villalobos,
P. (2017): "Envejecimiento y cuidados a largo plazo en Chile: desafíos en el
contexto de la OCDE". Revista Panamericana de Salud Pública, vol. 41, p. e86.
Vrangbæk,
K. (2016): "The Danish health care system". Available from:
https://international.commonwealthfund.org/countries/denmark/.
Weber,
S. (2018): "Long-term care benefits and services in Norway". In Becker U y
Reinhard H eds.Long-term care in Europe. Germany: Springer. pp. 353-380.
World
Health Organization. (2004): "A glossary of terms for community health care and
services for older persons". Ageing and Health Technical Report. Volume 5.
Kobe: WHO. Disponible en:
http://apps.who.int/iris/bitstream/10665/68896/1/WHO_WKC_Tech.Ser._04.2.pdf.
World
Health Organization. (2015): "World report on ageing and health. Geneva". WHO.
ISBN: 978 92 4 156504 2. Disponible en: https://apps.wh o. i n t / i r i s / b
i t s t r e a m / h a n d l e / 1 0 6 6 5 / 1 8 6 4 6 3 / 9 7 8 9 2 4 0 6 9 4 8
1 1 _e n g .pdf;jsessionid=4C55D8FCB733A8A93878F50C33C0BB45?sequence=1.
World
Health Organization. (2019): "Country assessment framework for the integrated
delivery of long-term care". WHO Regional Office for Europe. UN City, Marmorvej
51. DK-2100 Copenhagen Ø, Denmark. Available from:
https://www.euro.who.int/__data/assets/pdf_file/0011/419357/Country-assessment-framework-integrated-delivery-care.pdf.
Yoo,
B.-K., Bhattacharya, J., McDonald, K. M., y Garber, A. M. (2004): "Impacts of Informal
Caregiver Availability on Long-term Care Expenditures in OECD Countries".
Health Services Research, 39(6 Pt 2). DOI:10.1111/j.1475-6773.2004.00328.
Zalakain,
J. (2017): "Atención a la dependencia en la UE: modelos, tendencias y retos".
Derecho Social y Empresa,8, 19-39. Disponible en:
https://www.dykinson.com/revistas/revistaderecho-social-y-empresa/atencion-a-la-dependencia-en-la-union-europea-modelostendencias-y
retos/8277/.
Zárate,
B. (2017). "La dependencia diez años después de la Ley 39/2006: un derecho
social problemático que olvidó a la familia como sujeto cuidador". Revista
Persona y Derecho, (76), 179- 207. Disponible en:
https://www.unav.edu/publicaciones/revistas/index.php/persona-yderecho/article/view/8058.
Zhu,
Y., & Österle, A. (2019): "China's policy experimentation on long‐term
care insurance: Implications for access". The International Journal of Health
Planning and Management, 34(4), e1661-e1674.
LEGISLACIÓN
Y DOCUMENTOS OFICIALES:
Acón,
K. (2017): "Análisis de costos de prestaciones principales de cuido y
proyecciones de gasto ante escenarios de aumento de cobertura de servicios".
Trabajo no publicado. Informe de consultoría.
Barahona,
M., Castro, C., Gamboa, R. (2017): "Sistema Nacional de Cuidados Costa Rica:
Bases para la articulación de una Política Pública". Trabajo no publicado.
Informe de consultoría.
Beirute,
T. (2017): "La corresponsabilidad social de los cuidados en Costa Rica:
Legislación vigente y algunos apuntes sobre las políticas públicas". Trabajo no
publicado. Informe de consultoría.
Bolaños,
S., Arreola, L., y Mata, A. (2009): "Subsistema de hospitalización, atención y
apoyo domiciliar de la CCSS articulado en red para la persona y su sistema
familiar". Caja Costarricense del Seguro Social. Gerencia Médica. Dirección de
Desarrollo de Servicios de Salud. Área de Atención Integral a las Personas.
Disponible en https://www.binasss.sa.cr/libros/subsistema.pdf.
Aged
Care Financing Authority. (2019): "Seventh report on the Funding and Financing
of the Aged Care Industry". Annual Report on the Funding and Financing of the
Aged Care Industry -2019. Australian Government, Deparment of Health, Canberra.
BCCR,
Banco Central de Costa Rica. (2018): "Indicadores Económicos" [Internet].
Disponible en: https://www.bccr.fi.cr/seccion-indicadores-economicos/indicadores-econ%C3%B3micosAcceso
el 20 de marzo de 2018.
Banco
Interamericano de Desarrollo. (2013): "La Participación Ciudadana en la Gestión
Pública: enfoque y condiciones para su desarrollo". Instituto Interamericano
para el Desarrollo Económico y Social (INDES). Autora: María Mercedes Di
Virgilio. Módulo 1 Participación Ciudadana y Políticas Públicas.
Banco
Interamericano de Desarrollo. (2020): "Del confinamiento a la reapertura:
consideraciones estratégicas para el reinicio de las actividades en América
Latina y el Caribe en el marco de la Covid-19". Banco Interamericano de
Desarrollo. Washington, D.C. 20577. Disponible en: https://publications.iadb.org/publications/spanish/document/Del-confinamiento-a-lareaperturaConsideraciones-estrategicas-para-el-reinicio-de-las-actividades-en-America-Latina-y-el-Caribe-en-el-marco-de-la-COVID-19.pdf
Banco
Mundial (BM). (2018): Indicadores de Desarrollo [Internet]. Disponible en: http://databank.worldbank.org/data/home.aspx Acceso el 18 de mayo de 2018.
Boletín
Oficial de Guipuzkoa. (2017): "Aprobación de las cuantías
máximas de las prestaciones económicas de dependencia". San
Sebastián, a 28 de diciembre de 2017. La secretaria técnica del
Departamento, M. Socorro Equiza Equiza. (8962). Disponible en:
https://egoitza.gipuzkoa.eus/gao-bog/castell/bog/2017/12/29/c1708962.pdf.
Caja
Costarricense del Seguro Social. (2010): "Comunicado de prensa realizado el 30
de setiembre del 2010. Dirección de Comunicación Organizacional". Consulta
realizada el 22 de mayo del 2020. Disponible en:
http://www.ccss.sa.cr/html/sitios/el_seguro/GreyBox_v5_53/Comunicados2010/Comunicado_30092010_Mama.html.
Caja
Costarricense del Seguro Social. (2011): "Acta de Junta Directiva de la sesión
8137". [Documento en línea]. Consulta realizada el 8 de agosto del 2020.
Disponible en: http://portal.ccss.sa.cr/portal/page/portal/
Portal/jdirectiva/2011.
Caja
Costarricense del Seguro Social. (2013): "CCSS capacitará a cuidadores de
personas adultas mayores". Consulta realizada el 18 de mayo del 2020.
Disponible en:
https://www.ccss.sa.cr/noticia?ccss-capacitara-a-cuidadores-de-personas-adultas-mayores.
Caja
Costarricense del Seguro Social. (2014): "CCSS extiende, fortalece y
diversifica oferta de atención a domicilio". Comunicado de prensa realizado el
06 de noviembre del 2014: Disponible en:
https://www.ccss.sa.cr/noticia?ccss-extiende-fortalece-y-diversifica-ofertade-atencion-a-domicilio.
Caja
Costarricense del Seguro Social. (2016): "Política Institucional para la
Atención Integral a la Persona Adulta Mayor (CCSS)". Consulta realizada el 23
de junio de 2020. Disponible en:
https://www.ccss.sa.cr/noticia?junta-directiva-de-la-ccss-aprueba-politica-para-laspersonas-adultas-mayores.
Caja
Costarricense del Seguro Social. (2018): "Manual de Procedimientos: Atención
Domiciliar y Hospitalización Domiciliar. Atención en Red". Gerencia Médica.
Dirección de Desarrollo de Servicios de Salud. Área de Atención Integral a las
Personas. CÓDIGO MP.GM.DDSS.160318. San José, Costa Rica.
Caja
Costarricense del Seguro Social. (2019): "Memoria Institucional 2019". CCSS.
San José, Costa Rica. Disponible en:
https://repositorio.binasss.sa.cr/repositorio/bitstream/handle/20.500.11764/3649/memoria2019.pdf?sequence=1&isAllowed=y.
Caja
Costarricense del Seguro Social. (2020): "Caja reorienta programa de visita
domiciliar en medio de la pandemia". Disponible en:
https://www.ccss.sa.cr/noticias/servicios_noticia?cajareorienta-programa-de-visita-domiciliar-en-medio-de-la-pandemia.
Caja
Costarricense del Seguro Social. (2020): "Estadísticas en Salud". Anuarios
Estadísticos del 2020, 2019 y 2018. Disponible en:
https://www.ccss.sa.cr/est_salud.
Centro
Centroamericano de Población (CCP). (2008): "Informe Estado de Situación de la
Población Adulta Mayor". CCP - Universidad de Costa Rica, coordinación del
proyecto Xinia Fernández y Arodys Robles, San José, C.R, capítulo 6 "Estado de
salud".
Centro
Centroamericano de Población (CCP). (2012): "Tres escenarios del fisco en Costa
Rica 2040". Boletín de divulgación basado en resultados del Proyecto "Cuentas
Nacionales de Transferencias Generacionales" con aportes de CEPAL/CELADE, IDRC
y el proyecto internacional NTA. Centro Centroamericano de Población,
Universidad de Costa Rica. San José, Costa Rica.
Centro
Centroamericano de Población (CCP); Programa Integral para la Persona Adulta
Mayor (PIAM); Consejo Nacional de la Persona Mayor (CONAPAM). (2020): "II
Informe Estado de Situación de la Pesona Adulta Mayor en Costa Rica". San José,
Costa Rica. ISBN 978-9968-9688-9-8. Disponible en:
http://www.kerwa.ucr.ac.cr/handle/10669/81562.
Comisión
Económica para América Latina y el Caribe (CEPAL). (2019): "Estadísticas e
indicadores". Bases de Datos y Publicaciones Estadísticas de CEPALSAT.
Disponible
en:
https://estadisticas.cepal.org/cepalstat/tabulador/ConsultaIntegrada.asp?IdAplicacion=1&idTema=1&idIndicador=31&idioma=e.
Consultado entre abril y junio del 2020.
Comisión
Interamericana de Mujeres (CIM). (2020): "COVID-19 en la vida de las mujeres:
Emergencia global de los cuidados". (OAS. Documentos oficiales;
OEA/Ser.L/II.6.27).
ISBN
978-0-8270-7081-3Washington; Disponible en:
https://www.oas.org/es/cim/docs/CuidadosCOVID19-ES.pdf.
Consejo
Nacional de la Persona Adulta Mayor. (2011): "Política nacional de
envejecimiento y vejez 2011-2021". San José, Costa Rica. Presidencia de la
República.
Consejo
Nacional de la Persona Adulta Mayor. (2012): "Red de Atención Progresiva
para el Cuido Integral de las Personas Adultas Mayores en Costa Rica"; ii
Versión: revisada y ampliada, octubre del 2012. San José, Costa
Rica.
Consejo
Nacional de la Persona Adulta Mayor. Asociación Costarricense de Alzheimer y
otras demencias asociadas (ASCADA), Alzheimer Iberoamérica (AI), Confederación
Multidisciplinaria de Centroamérica de Enfermedad de Alzheimer y otras
Demencias Asociadas (2014): "Plan Nacional para la enfermedad de Alzheimer y
Demencias Relacionadas.
Esfuerzos
Compartidos 2014-2014". San José, Costa Rica.
Consejo
Nacional para la Persona Adulta Mayor. (2017): "Procedimientos y criterios para
la atención y el cuidado de personas de 60 años o más, agredidas y/o
abandonadas y de 65 años y más, en condición de pobreza, dependencia,
vulnerabilidad y abandono". Disponible en:https://www.conapam.go.cr/mantenimiento/procedimiento_atencion_cuidado_60_mas.pdf.
Consejo
Nacional para la Persona Adulta Mayor. (2019): "Plan Operativo Institucional".
Ejercicio Económico 2019. San José, Costa Rica. Disponible en:
https://www.conapam.go.cr/gestionestrategica/.
Consejo
Nacional para la Persona Adulta Mayor. (2020): "Guía para la validación y
actualizaciónde la Ficha descriptiva de los programas sociales 2020". San José,
Costa Rica.
Consejo
Nacional de la Persona Adulta Mayor. (2020): "La Red. Bienes o servicios que
entrega.Montos máximos". San José, Costa Rica.
Contraloría
General de la República (CGR). (2016): "Informe de auditoría de carácter
especial sobre la interrelación de los programas de transferencias dirigidos a
la población a dulta mayor". División de Fiscalización Operativa y
Evaluativa. Área de Fiscalización de Servicios Sociales. DFOE-SOC-IF 31 de
agosto, 2016. Disponible en:
https://cgrfiles.cgr.go.cr/publico/docs_cgr/2016/SIGYD_D_2016014300.pdf
Contraloría
general de la República (CGR). (2019): "Impacto fiscal del cambio demográfico:
Retos para una Costa Rica que Envejece". División de Fiscalización Operativa y
Evaluativa. DFOESAF-OS-00001-2019. Abril de 2019. Disponible en:
https://cgrfiles.cgr.go.cr/publico/docsweb/documentos/publicaciones-cgr/otras
publicaciones/cambio-demografico-04-2019.pdf
Consejo
de Europa. (1998): 'Recomendación Nº R (98) 9 del Comité de Ministros a los
Estados Miembros relativa a la dependencia". Estrasburgo, Consejo de Europa.
Disponible en: http://envejecimiento.csic.es/documentacion/biblioteca/registro.htm?id=51023.
Asamblea
Nacional Constituyente de Costa Rica (1949). Constitución Política de la
República de Costa Rica.
Comisión
Interamericana de Derechos Humanos (CIDH). (2018): "Políticas públicas con
enfoque de derechos humanos". Washington, Estados Unidos. Disponible en:
http://www.oas.org/es/cidh/informes/pdfs/PoliticasPublicasDDHH.pdf.
Costa
Rica. Ley N° 7935 Integral para la Persona Adulta Mayor y su Reglamento.
Asamblea Legislativa de Costa Rica. 1999.
Costa
Rica. Ley N°9303 de Creación del Consejo Nacional de Personas con Discapacidad.
Asamblea Legislativa de Costa Rica, 2015.
Danmarks
Statistik. (2017): Befolkningens udvikling 2016, last accessed on 22 May 2020
at https://www.dst.dk/da/Statistik/emner/befolkning-og-valg/befolkning-ogbefolkningsfremskrivning/folketal,
Copenhagen: Statistics Denmark. Danmarks Statistik
(2018),
Færre ældre.
Decreto
117/016. 4 de Abril de 2016. Reglamentación de la Ley 19,353 Relativo a
la Creación del Sistema Nacional Integrado De Cuidados (SNIC). Servicio
De Asistentes Personales Para Cuidados de Larga Duración Para Personas en
Situación de Dependencia
Severa.https://www.impo.com.uy/bases/decretos/117-2016.
Decreto
Foral 39/2014, del Consejo de Diputados de 1 de agosto, que regula las prestaciones
económicas del sistema para la autonomía y atención a la dependencia en Álava:
prestación económica para cuidados en el entorno familiar y apoyo a cuidadores
no profesionales, prestación económica de asistencia personal y prestación
económica vinculada al servicio.
Disponible
en: https://www.araba.eus/botha/Boletines/2014/098/2014_098_04162_C.pdf.
Departamento
de Análisis y Estudios Sociales; División de Estudios Sociales y Trabajo de
Campo y Dirección Nacional de Evaluación y Monitoreo (2018): Aproximación a la
población dependiente mediante encuestas. Secretaría Nacional de Cuidados;
Ministerio de Desarrollo Social. Montevideo.
Diputación
Foral de Gipuzkoa. (2018): "Gizarte Politika/Políticas Sociales". 2018ko
Memoria del Departamento de Políticas Sociales de la Diputación Foral de
Gipuzkoa.
Dirección
de Prestaciones Sociales. (2020): "Portafolio de Servicios 2020". La Tercera
Línea de Servicios. Caja Costarricense del Seguro Social. San José, Costa Rica.
Dirección
Nacional de Evaluación y Monitoreo del Ministerio de Desarrollo Social. (2018):
"Aproximación
a la población dependiente mediante encuestas". Montevideo, Sistema de
Cuidados.
Encuesta
Nacional de Salud 2006. (2007). Centro Centroamericano de Población. San José,
Costa Rica.
Encuesta
Continua de Empleo al primer trimestre de 2019. (2019): Resultados Generales.
ISSN:2215-3136., San José.
Encuesta
Nacional sobre Discapacidad 2018. (2019): Metodología. INEC-CONAPDIS. San José,
Costa Rica.
Estudio
Base para la Caracterización de la Dependencia y el Cuidado en Costa Rica.
(2018): BIDIMAS.
Trabajo
no publicado. San José, Costa Rica.
Fondo
de Desarrollo Social y Asignaciones Familiares (FODESAF). (2015): Ficha
Descriptiva del Programa Construyendo Lazos de Solidaridad ejecutado por el
Consejo Nacional de la Persona Adulta Mayor. San José.
Fondo
de Desarrollo Social y Asignaciones Familiares (FODESAF). (2017): Ficha
Descriptiva del Programa Construyendo Lazos de Solidaridad ejecutado por el
Consejo Nacional de la Persona Adulta Mayor. San José.
Fondo
de Desarrollo Social y Asignaciones Familiares (FODESAF). (2020): Ficha
Descriptiva del Programa Construyendo Lazos de Solidaridad ejecutado por el
Consejo Nacional de la Persona Adulta Mayor. San José.
Gaceta
Nº83 de 30 de abril de 2010: criterios para la distribución de recursos de la
Ley Nº 8718 de la Junta de Protección Social.
Gobierno
de Costa Rica y Ministerio de Salud. (2016) Plan Nacional de Salud 2016-2020.
San José.
Gobierno
de España. (2006): "Ley 39/2006, de 14 de diciembre, de Promoción de la
Autonomía Personal y Atención a las personas en situación de dependencia".
Boletín Oficial del Estado núm. 299, de 15 de diciembre de 2006. Referencia:
BOE-A-2006-21990. [En línea]:
https://www.boe.es/buscar/act.php?id=BOE-A-2006-21990.
Gobierno
Vasco. (2020): "Servicios sociales, dependencia / riesgo de dependencia.
Servicios Sociales, Departamento de Empleo y Políticas Sociales". [En línea]:
https://www.euskadi.eus/web01-a2gizar/es/contenidos/informacion/cartera02_servicios_sociales/es_def/index.shtml#id_11.
Instituto
de Mayores y Servicios Sociales de España (IMSERSO). 2019. Sistema para la
Autonomía y la Atención a la Dependencia. Estadísticas [Internet]. Disponible
en:
http://www.dependencia.imserso.es/dependencia_01/documentacion/estadisticas/index.htm
Acceso el03/03/2020.
Institute
for Health Metrics and Evaluation (Global Health Metrics). (2019): "Measuring
what matters Costa Rica, country profile". University of Washington. Disponible
en: http://www.healthdata.org/costa-rica.
Instituto
Nacional de Aprendizaje. (2018): "Programa de Formación Profesional de
Asistencia Personal para la Persona con Discapacidad". Nivel de cualificación,
programa de habilitación SCSB2032.
Núcleo
de Salud, cultura y Artesanías, subsector productivo de Salud y Bienestar. San
José.
Instituto
Nacional de Estadística y Censos. (INEC). (2017): "Encuesta Nacional de Uso del
Tiempo 2017". Resultados generales [recurso electrónico] / Instituto Nacional
de Estadística y Censos, Universidad Nacional. IDESPO; Instituto Nacional de
las Mujeres. -1 ed.-- San José, C.R.: INEC, 2018. 103 p., 28 cm.
Instituto
Nacional de Estadística y Censos (INEC). (2018): Instituto de Estudios Sociales
en Población e Instituto Nacional de las Mujeres. (2018). "Encuesta Nacional de
Uso del Tiempo 2017". Resultados Generales. ISBN: 978-9930-525-27-2. Base de
datos. Disponible en: (http://
www.inec.go.cr/sites/default/files/documetos-biblioteca
virtual/reenut2017.pdf).
Instituto
Nacional de Estadística y Censos (INEC). (2019): Encuesta Nacional sobre discapacidad
(ENADIS) 2018. Base de datos.
Instituto
Nacional de Estadística y Censos (INEC). (2019): Encuesta Nacional de Ingresos
y Gastos de los Hogares (ENIGH) 2018. Base de datos.
Instituto
Nacional de Estadística y Censos. (INEC). (2020): Estadísticas demográficas.
2011- 2050. Proyecciones nacionales. Población total por años calendario, según
sexo, grupos quinquenales de edades y edades simples.
http://www.inec.go.cr/poblacion/estimaciones-yproyecciones-de-poblacion.
Instituto
Nacional de las Mujeres. (2017): "Política Nacional para la Atención y la
Prevención de la Violencia contra las Mujeres de todas las Edades Costa Rica
2017- 2032"; 1. ed., Colección Políticas Públicas para la Igualdad y Equidad de
Género n. 12, Estrategias e Instrumentos de Política Pública n.12, San José,
Costa Rica: Instituto Nacional de las Mujeres.
Instituto
Nacional de las Mujeres. (2015): "Corresponsabilidad Social en el Cuido". ISBN
978-9968-25-226-3. 1 ed. 1 reimp.- San José: Instituto Nacional de las Mujeres,
2015. (Colección Aprendo con igualdad y equidad; n. 7)
Instituto
Nacional de las Mujeres. (2018): "Política Nacional para la igualdad efectiva
entre mujeres y hombres PIEG 2018-2030". 2 ed. - San José: Instituto Nacional
de las Mujeres, 2018. (Colección Políticas públicas para la igualdad y equidad
de género; n.12; Estrategias e instrumentos de política pública; n. 14;
Estrategias e instrumentos de política pública; n. 14).
Instituto
Nacional de las Mujeres. (2019): "Valor del trabajo doméstico no remunerado
equivale al 25,3% del PIB". Comunicado de prensa. Disponible en:
https://www.inamu.go.cr/valor-deltrabajo-domestico-no-remunerado-equivale-al-25-3-del-pib.
Instituto
Nacional de las Mujeres. (2020): "Corresponsabilidad Social de los
Cuidados.Meter el pie para que no se nos cierre del todo la puerta.". M.Sc.
Esther-Techi Serrano Madrigal.
Coordinadora
del Departamento de Construcción de Identidades y Proyectos de Vida. Julio
2020. San José, Costa Rica.
Instituto
Nacional de Estadística y Censos INEC. (2020): "Estadísticas demográficas
2011-2050. Proyecciones nacionales". Población total por años calendario, según
sexo y grupos quinquenales de edades. Disponible en:
http://www.inec.go.cr/poblacion/estimaciones-yproyecciones-de-poblacion.
Jiménez-Fontana,
P. (2017): "Challenges to increase female labor force participation: Gender
inequality in Cost Rica"; Working Papers cwwwp1, University of Cape Town,
Development Policy Research Unit.
Jiménez,
R. (2014): "Autonomía personal y capacidad jurídica de las personas mayores: la
necesidad de un cambio de paradigma. Autonomía y dignidad en la vejez: teoría y
práctica en políticas de derechos de las personas mayores". Santiago: CEPAL,
2014. LC/L. 3942. p. 77-84.
Jiménez,
J. (2016): "Más de 700 mujeres han sido acompañadas hacia una atención rápida y
efectiva de su tratamiento Programa de Navegación salva vidas a mujeres con
cáncer de mama. Iniciativa es parte de la Escuela de Salud Pública de la UCR".
Oficina de Divulgación e Información de la Universidad de Costa Rica.
Recuperado de:
https://www.ucr.ac.cr/noticias/2016/10/27/programa-de-navegacion-salva-vidas-a-mujeres-con-cancer-de-mama.html.
Jiménez,
C., Sánchez, S., Esquivel, G., Núñez, G., Sanchún, P. (2017): "Inclusión para
todas las Personas ¿Preguntas y Respuestas sobre los CAIPAD?". Viceministerio
Académico Dirección de Educación Privada; Dirección de Desarrollo Curricular
Departamento de Educación Especial. MEP. San José, Costa Rica.
Junta
de Protección Social. (2010): "Diagnóstico de necesidades de las poblaciones en
estado de pobreza o vulnerabilidad. San José: Junta de Protección Social
(JPS)". Publicado en el Diario Oficial La Gaceta No. 83 del 30 de abril del
2010.
Ley
39/2006, de 14 de diciembre, de Promoción de la Autonomía Personal y Atención a
las personas en situación de dependencia. Boletín Oficial del Estado, 299, 15.
Ley
19353 de 8 de Diciembre de 2015. Creación Del Sistema Nacional Integrado
De Cuidados (SNIC). https://www.impo.com.uy/bases/leyes/19353-2015
Matus-López,
M. (2019): "Prospección de costos de un sistema de cuidados para la atención de
la dependencia en Costa Rica". Trabajo no publicado. Universidad Pablo de
Olavide. Sevilla.
Matus-López,
M. (2020): "Análisis del Impacto y Ahorro en Salud de un Sistema de Cuidados a
la Dependencia en Costa Rica". Trabajo no publicado. Universidad Pablo de
Olavide. Sevilla.
Ministère
des Solidarités et de la Santé. 2018a. "Pour les personnes âgées" [en línea].
Disponible en: https://www.pour-les-personnes-agees.gouv.fr/resultatsannuaire?
service=hebergement Acceso el 01 de junio de 2018.
Ministère
des Solidarités et de la Santé. 2018b. "Direction de la Recherche, des Études,
de L'évaluation et des Statistiques. Data.Drees" [en línea]. Disponible en:
http://drees.solidaritessante.gouv.fr/etudes-et-statistiques/open-data/datadrees/
Acceso el 30 de marzo de 2018.
Ministerio
de Desarrollo Social de Uruguay. Sistema Nacional Integrado de Cuidados de
Uruguay (SNIC). (2015): "Plan Nacional de Cuidados: 2016-2020". Disponible en:
http://www.sistemadecuidados.gub.uy/innovaportal/file/61181/1/plan-nacional-de-
cuidados-2016-2020.pdf.
MIDEPLAN;
UNICEF. (2015): "Niñez y Adolescencia: Prospectiva para ellas y ellos". San
José, Costa Rica.
Ministerio
de Planificación y Política Económica. (MIDEPLAN). (2017a): "Costa Rica:
Prospectiva en el cambio demográfico al 2045". San José: Ministerio de
Planificación y Política económica.
Disponible
en: https://documentos.mideplan.go.cr/share/s/fOOVEPZrSXSv4TYEko3tzA.
Ministerio
de Planificación y Política Económica. (MIDEPLAN). (2017b): "Consenso de
Montevideo sobre Población y Desarrollo.
Informe País Costa Rica". Subsecretaria de Población-Unidad de Análisis
Prospectivo. En colaboración con Colectivo de OSC-INEC-UNFPA. San José:
Ministerio
de Planificación y Política económica. Disponible en:
https://costarica.unfpa.org/sites/default/files/pub-pdf/ConsensoMontevideo-digitalSENCILLAS.pdf.
Ministerio
de Planificación y Política Económica. (MIDEPLAN). (2017c): "Prospectiva en
Salud 2045: Prevención y sostenibilidad financiera". Área de Análisis del
Desarrollo. San José:
Ministerio
de Planificación y Política económica. Disponible en:
https://documentos.mideplan.go.cr/share/s/pJe9QS8MTtuaGBKaftQd5A.
Ministerio
de Planificación y Política Económica. (MIDEPLAN). (2019): "Plan Nacional de
Desarrollo y de Inversión Pública del Bicentenario (2019-2022). San José:
Ministerio de
Planificación
y Política económica. Disponible en:
https://documentos.mideplan.go.cr/share/s/ka113rCgRbC_BylVRHGgrA.
Ministerio
de Salud. (2012): "Política Nacional de Salud Mental 2012-2021". San José:
Ministerio de Salud. Disponible en:
https://psicologiacr.com/sdm_downloads/politica-nacional-de-saludmental-2012-2021/.
Ministerio
de Salud, Organización Panamericana de la Salud y Organización Mundial de la
Salud. (2018): "Estrategia Nacional para un envejecimiento saludable basado en
el curso de vida 2018-2020". San José, Costa Rica: Ministerio de Salud.
Ministerio
de Desarrollo Humano e Inclusión Social. (2016): "Política Nacional para la
Atención a las Personas en Situación de Abandono y Situación de Calle
2016-2026". San José, Costa Rica.
Naciones
Unidas (2019): "División de Población del Departamento de Asuntos Económicos y
Sociales de la Secretaría de las Naciones Unidas". Panorama de la Población
Mundial:
Revisión
2019. - http://esa.un.org/unpd/wpp/index.htm.
Núñez,
M. (2017): "Círculos de Diálogo a nivel nacional: necesidades de cuido en los
grupos familiares costarricenses". Trabajo no publicado. Banco Interamericano
de Desarrollo (BID) y Instituto Mixto de Ayuda Social (IMAS).
Organización
de Estados Americanos (OEA). (2015): Convención Interamericana sobre la
Protección de los Derechos Humanos de las Personas Mayores, 9 de junio de 2015,
Washington, D.C.
Organización
de Naciones Unidas (ONU). (2015): "La Asamblea General adopta la Agenda 2030
para el Desarrollo Sostenible". Centro de noticias de la ONU al día 25 de
setiembre de 2015. Disponible en:
https://www.un.org/sustainabledevelopment/es/2015/09/la-asambleageneral-adopta-la-agenda-2030-para-el-desarrollo-sostenible/.
Organisation
for Economic Co-operation and Development. (2005): "Long-Term Care for Older
People". OECD Publishing. Disponible en:
https://read.oecd-ilibrary.org/social-issuesmigration-health/long-term-care-for-older-people_9789264015852-en#page2.
Organisation
for Economic Co-operation and Development. (2017): "OECD Reviews of Health
Systems: Costa Rica. Assessment and Recommendations". Paris. OECD Health Policy
Studies, OECD Publishing. Disponible en: http://www.oecd.org/els/health-systems/reviews-healthsystems.htm.Organisation
for Economic Co-operation and Development. (2018): "Care needed: Improvingthe
lives of people with dementia". Paris. OECD Health Policy Studies, OECD
Publishing.
Disponible
en: https://www.oecd.org/health/care-needed-9789264085107-en.htm.
Organisation
for Economic Co-operation and Development /European Union. (2020):
"Howresilient have European health systems been to the COVID‑19
crisis?", in Health at a Glance: Europe 2020: State of Health in the EU Cycle,
OECD Publishing, Paris, https://doi.org/10.1787/85e4b6a1-en. Available from:
https://www.oecd-ilibrary.org/social-issuesmigration-health/health-at-a-glance-europe-2020_85e4b6a1-en.
Organización
Mundial de la Salud. (2001): "Clasificación Internacional del Funcionamiento,
de la Discapacidad y de la Salud CIF". Lineamientos. España: Organización
mundial de la Salud OMS.
Organización
Mundial de la Salud. (2014): "Informe sobre la situación mundial de las
enfermedades no transmisibles". Disponible en:
https://apps.who.int/iris/bitstream/handle/10665/149296/WHO_NMH_NVI_15.1_spa.pdf?sequence=1.
Plan
Nacional de Desarrollo Rural Territorial Costarricense (PNDRT) 2015-2030
(PNDRT). (2017): Instituto de Desarrollo Rural. - - San José, C.R.: Inder.
ISBN: 978-9968-579-10-0.
Disponible
en:
https://www.inder.go.cr/acerca_del_inder/politicas_publicas/documentos/PNDRT-2017-2022.pdf.
Política
Nacional en Discapacidad 2011-2021. (2011): Incluye el Decreto Nº
36524-MP-MBSFPLAN-S-MTSS-MEP. Política Nacional en Discapacidad 2011-2021 ISBN:
978-9968-791-16-8. 1ed. Heredia, Costa Rica.
Programa
Estado de la Nación en Desarrollo Humano Sostenible (PEN). (2018): "Informe
Estadode la Nación". PEN-CONARE. San José.
Quesada,
L. (2020): Entrevista al Lic. Luis Diego Quesada Varela, Asesor de la
Presidencia Ejecutiva de la Junta de Protección social, 17 de julio 2020, JPS,
San José, Costa Rica.
Report
on the Operation of the Aged Care Act 1997. (2019): Commonwealth of Australia
as represented by the Department of Health 2019.
Rodríguez,
A. (Dir.). (2005): "Atención a las Personas en Situación de Dependencia en
España". Libro Blanco. Madrid: Ministerio de Trabajo y Asuntos Sociales
Secretaría de Estado de Servicios Sociales, Familias y Discapacidad Instituto
de Mayores y Servicios Sociales (IMSERSO).
SAAD,
Sistema para la Autonomía y la Atención a la Dependencia. (2018): Estadísticas
[Internet].Disponible en:
http://www.dependencia.imserso.es/dependencia_01/documentacion/estadisticas/index.htm
Acceso el 23 de diciembre de 2020.
Secretaría
Nacional de Cuidados. (2018): Aproximación a la población dependiente mediante
encuestas. Documento de Trabajo. Dirección Nacional de Evaluación y Monitoreo;
División de Estudios Sociales y Trabajo de Campo; Departamento de Análisis y
Estudios Sociales.
Montevideo,
Ministerio de Desarrollo Social.
Servicios
Sociales de Madrid. (2020): Servicio de Ayuda a Domicilio para Personas
Mayores - Gestiones y Trámites. Junta de la Comunidad de Madrid [online]
Available from: https://sede.madrid.es/portal/site/tramites/menuitem.62876cb64654a55e2dbd7003a8a409a0/?vgnextoid=fae76a38d1bed010VgnVCM2000000c205a0aRCRD&vgnextchannel=61eba38813180210VgnVCM100000c90da8c0RCRD&vgnextfmt=default
[Accessed 4 Jan. 2020].
Secretaría
Nacional de Cuidados de Uruguay. (2018): Aproximación a la población
dependiente mediante encuestas. Disponible en:
https://www.gub.uy/sistemacuidados/
comunicacion/publicaciones/aproximacion-poblacion-dependientemediante-encuestas
Acceso el 01/03/2020.
Service
Public Français (SPF). (2019): "Portail national d'information pour l'autonomie
des personnes âgées et l'accompagnement de leurs proches". Disponible en:
https://www.pourles-personnes- agees.gouv.fr/. Acceso el 20 de mayo de 2019.
Sistema
de Cuidados Integrado de Cuidados de Uruguay (SNIC). (2019): "Informe anual
2018". Montevideo, Gráfica Mosca.
http://www.sistemadecuidados.gub.uy/innovaportal/file/121834/1/informe-anual-2018-snic.pdf.
ISBN: 978-9974-902-18-3.
Sistema
de Cuidados Integrado de Cuidados de Uruguay (SNIC). (2020): "Cuidados rinde
cuentas" -Informes mensuales enero 2020. Montevideo, Mides.
http://www.sistemadecuidados.gub.uy/innovaportal/file/121833/1/informe-mensual-snic-enero-2020.pdf
Superintendencia
de Pensiones. (SUPEN). (2019): "Regímenes Básicos. IVM-CCSS". Disponible en:
https://www.supen.fi.cr/pensionados-por-sexo Acceso el 10 de febrero de 2019.
United
Nations. (2018): "Promoting inclusion through social protection: Report on the
World Social Situation 2018". United Nations Department of Economic and
Social Affairs. ISBN 978-92-1-130340-7.
United
Nations. (2018): "World Population Prospects". [Internet]. Disponible en:
https://esa.un.org/unpd/wpp/DataQuery/ Acceso el 28 de febrero de 2020.
World
Health Organization. (2019): "Policy coherence as a driver of health equity".
Regional Office for Europe. ISBN 978 92 890 5411 9. Printed in Italy by
AREAGRAPHICA SNC DI TREVISAN GIANCARLO & FIGLI. Disponible en:
https://apps.who.int/iris/bitstream/handle/10665/324736/9789289054119eng.pdf?sequence=1&isAllowed=y.
Anexos
ANEXO 1: MARCO CONCEPTUAL
Este
anexo aporta un robusto marco conceptual que logra situar a las personas
lectoras en esta nueva veta de servicios, al tiempo que pone sobre relieve los
conocimientos sobre la situación de la dependencia en Costa Rica.
La
dependencia es un concepto polisémico (Durán-Heras, 2006) y multifuncional
(Morales y Leandro, 2009). Tiene aristas económicas, demográficas, sociales y
sanitarias. A efectos de esta política, la dependencia funcional es mayormente
relevante para su concepción desde el ámbito social y sanitario. Por tal
motivo, cuando se hace referencia a la dependencia, se trata de la situación en
la que, por edad, discapacidad, enfermedad o una combinación de esos factores,
las personas carecen de autonomía y requieren de los apoyos de otras personas
para desarrollar actividades instrumentales o básicas de la vida diaria por un
período prolongado o permanente.
Es
un concepto diferente de la dependencia económica o de la relación e
interdependencia entre seres humanos. La dependencia hace referencia a cómo la
salud, la enfermedad y sus consecuencias, afectan la capacidad de la persona
para vivir de manera independiente, o sea, a lo que el individuo puede o no
puede hacer (Morales y Leandro, 2009: 51).
En
este contexto, la autonomía refiere a la capacidad funcional de las personas de
ser autosuficientes o autónomas en la realización de actividades de la vida
cotidiana, desde las más básicas como vestirse, asearse y desplazarse, hasta
otras de mayor complejidad pero que también forman parte de la vida cotidiana,
como prepararse las comidas, asear su entorno, salir y desplazarse por la
calle, usar el transporte público o asistir a controles de salud.
Para
la Organización Mundial de la Salud (2015), la dependencia es la situación que
se presenta cuando la capacidad funcional ha disminuido hasta el punto en Hacia
la implementación progresiva de un que la persona no tiene autonomía
individual (sin considerar barreras del entorno) para llevar a cabo las
actividades de la vida diaria sin apoyos de otra persona por un período
permanente de tiempo.
Por
su parte, en el caso de Europa, continente con mayor población envejecida en el
mundo y con mayor desarrollo de políticas y sistemas de apoyo a los cuidados y
atención a la dependencia, el concepto sigue en construcción. Sin embargo,
según lo establece la recomendación Nº (98) 9 del Comité de Ministros, se
define la dependencia como sigue:
La
dependencia es un estado en el que se encuentran las personas que por razones
ligadas a la falta o la pérdida de autonomía física, mental, sensorial o
intelectual tienen necesidad de asistencia y/o ayudas importantes a fin de
realizar los actos corrientes de la vida diaria.
La
dependencia puede afectar a cualquier sector de la población y no sólo a las personas
mayores. Si bien es cierto que la dependencia tiende a aumentar con la edad, y
que la vejez se caracteriza por aparecer frecuentemente asociada con múltiples
problemas de salud, la edad no es el único criterio acerca de este estado.
La
dependencia económica no está contemplada en esta recomendación.
En
síntesis, el concepto alude a la situación que viven la personas que, más allá
de las barreras del entorno, debido a limitaciones individuales asociadas con
carencia o pérdida de autonomía, requieren de apoyos o cuidados de un tercero
para poder realizar actividades básicas e instrumentales de la vida diaria,
durante un período prolongado de tiempo.
Por
ello, la dependencia funcional no es el resultado de la presencia de
limitaciones individuales o del entorno (cuando la limitación individual no
puede ser compensada por instrumentos de apoyo o adaptaciones al entorno), sino
del requerimiento prolongado de apoyos de otras persona para realizar
actividades cotidianas de manera satisfactoria.
Para
comprender las dimensiones de este concepto, a efectos de esta política
pública, resulta pertinente dar cuenta de las características de las personas
dependientes y para ello se ampliará en este anexo qué es la dependencia, sus
componentes, severidad y sus instrumentos de medición.
Las
dificultades funcionales, derivadas de la discapacidad física, sensorial,
cognitiva, emanada de problemas asociados con salud física, mental o
psicosocial para el desarrollo de una vida autónoma puede estar originada por
una discapacidad perinatal o por el natural desgaste de funciones vitales
(Howse, 2010;
Robine
y Jagger, 2015). Por tanto, es preciso aclarar que toda situación de
dependencia está precedida por una enfermedad crónica o discapacidad. Sin
embargo, aun cuando esto puede ocurrir en cualquier parte y en cualquier
momento del ciclo vital, es fundamental evidenciar que es en la etapa de
envejecimiento donde hay mayor prevalencia (Covinsky et al., 2003; Morales y
Leandro, 2009).
En
consecuencia, la discapacidad perinatal es una de las causas de la dependencia,
pero no la más importante. Las situaciones de discapacidad ocurren con mucha
más frecuencia a lo largo de la vida que en el nacimiento, aunque tendemos a
pensar y actuar como si fuera, al contrario (Huete, 2019).
La
dependencia es un riesgo constante en la vida del ser humano. Las personas
pueden necesitar cuidados de otros debido a una discapacidad, una enfermedad
crónica o un trauma, situaciones que pueden limitar su capacidad para llevar a
cabo el cuidado personal básico o tareas que se deben realizar todos los días
(Huenchuan y Rodríguez, 2015:11).
En
el informe sobre la Salud del Mundo (OMS, 2004) y en el Informe Mundial sobre
Envejecimiento y Salud (OMS, 2015) se expone que las necesidades de cuidados de
larga duración crecen en la etapa del envejecimiento, pues incrementan las
limitaciones funcionales, morbilidad de enfermedades crónicas y, por tanto, el
envejecimiento es la etapa del ciclo vital con más prevalencia de dependencia
(Morales y Leandro, 2009).
A
medida que la población envejece, también aumenta el porcentaje de la población
con limitaciones funcionales, motrices, cognitivas, sensoriales o de
comunicación, por ello, la presencia de limitaciones en la población adulta
mayor está positivamente correlacionada con la existencia de discapacidad y
enfermedades crónicas (Aranco et al., 2018).
De
modo que, además de ser mayoritariamente personas adultas mayores, la respuesta
más plana a la pregunta: ¿Quiénes son las personas dependientes? sería: "(.)
quienes carecen de autonomía personal y necesitan ayuda de otros para la
realización de los actos esenciales de la vida diaria" (Huenchuan, 2011:164),
es decir, la dependencia trae consigo, aunque sea tautológico, la acción de
depender de otra persona para realizar actividades básicas o instrumentales de
la vida diaria que de otra forma no podrían realizarse.
Por
su parte, al ser una situación particular emanada de la individualidad de cada
persona, para la caracterización y evaluación de la severidad de la
dependencia, se suelen utilizar instrumentos de medición denominados Baremos de
Valoración de la Dependencia (BVD).
Estos
instrumentos son herramientas institucionales homologadas entre las
instituciones públicas y privadas que ofrecen servicios de atención a la dependencia.
"El
uso de instrumentos para valorar la capacidad funcional nos permite identificar
aquellos individuos con riesgo de morbilidad, uso de servicios de salud,
institucionalización, mortalidad, entre otros, para crear planes de
intervención" (Morales y Leandro, 2009: 70), es decir, la forma en que se mide
la dependencia, y se evalúa su severidad, incide en la forma en que se
configura la oferta de servicios:
La
dependencia es la perdida de autonomía como consecuencia de limitaciones
permanentes ocasionadas por enfermedades físicas o cognitivas. Para la
evaluación de su nivel se utilizan escalas de actividades básicas e
instrumentales de la vida diaria y tests cognitivos de capacidad intelectual.
Los puntajes de las
escalas
suelen resumirse en tres categorías: leve, moderada y severa (Gascón y Redondo,
2014: 62).
Comúnmente,
los elementos que se utilizan para medir o clasificar la dependencia son
tomados de la Clasificación Internacional de Funcionamiento (CIF, 2001) y se
encuentran asociados a la pérdida o carencia permanente de autonomía,
funcionamiento e independencia para llevar a cabo de manera individual las
actividades básicas de la vida diaria (ABVD), asociadas principalmente con
desempeño físico y cognitivo, tales como comer y beber, levantarse de la cama,
continencia de esfínteres, usar el excusado, bañarse, vestirse y por otra
parte, las actividades instrumentales de la vida diaria (AIVD) que son aquellas
que tienen mayor implicación en la interacción con el entorno "(.) como
cocinar, realizar los quehaceres
domésticos, lavar la ropa, hacer compras, manejar el dinero, utilizar el
transporte público sin apoyos de otra persona, tomar medicamentos y usar el
teléfono".
Cabe
aclarar que la CIF (2001) fue realizada para la medición de situaciones relacionadas
con discapacidad, no con la dependencia (concepto que ni siquiera es
mencionado). Sin embargo, adaptaciones subsecuentes han sido utilizadas para la
medición de situaciones asociadas a la dependencia (Rodríguez Cabrero, 2011;
Quejereta, 2012). Es así como se han calibrado y adaptado los diferentes BVD y
herramientas de ese tipo, tomando las escalas Likert de evaluación y medición
de las actividades básicas de la vida diaria (Katz, 1963) y de las actividades
instrumentales de la vida diarias (Lawton, 1969).
Ahora
bien, las ABVD y AIVD son solo una guía general, aunque no homogénea, de la
"fórmula" por medio de la cual los diferentes estados evalúan las situaciones
de dependencia, en función de determinar en primer lugar si la persona
solicitante es o no dependiente, en segundo lugar su severidad y grado de
dependencia y por último, los servicios y prestaciones que mejor le resulten
para la promoción de su autonomía personal.
Por
lo tanto, entre tanta diversidad, existe un consenso mínimo en que estos
elementos aportan un criterio adecuado que se biseca en la dificultad ceteris
paribus de vivir de manera independiente y la necesidad de apoyo y cuidado de
otra persona para llevar a cabo ciertas tareas (Huenchuan y Rodríguez, 2015).
Por tal razón, la categorización y medición de la dependencia varía según los
criterios de cada país:
(.)
los países se diferencian en cómo suman el nivel de dependencia o necesidad de
asistencia con AVDs para determinar la elegibilidad para diversos tipos de
servicios dentro del sistema de CLD.
En
los Países Bajos, la elegibilidad se basa en si un dependiente requiere
asistencia con cualquiera de seis categorías funcionales de cuidado (Schut y
van den Berg, 2010). En Alemania, la elegibilidad depende del número y tipo de
AVDs para los cuales el dependiente necesita asistencia, la frecuencia con la
que se requiere una actividad, y la cantidad de tiempo durante la cual se
requiere la ayuda (Rothgang, 2010). En Francia, la autonomía de un potencial
beneficiario se agrupa en una escala única; una autonomía menor a la del umbral
predeterminado convierte a la persona en elegible para el subsidio público de
CLD (Le Bihan y Martin, 2010) (Caruso et al., 2017: 19).
Comúnmente
en la literatura especializada y en los métodos para medir la dependencia se
expone que aún y cuando las AIVD son importantes de medir, es más preciso
considerar una situación de dependencia a partir de la ausencia de capacidad
para realizar de manera autónoma al menos una ABVD por un tiempo prolongado
(WHO, 2015).
Sin
embargo, es pertinente comprender cuál es su dimensión práctica de aplicación.
Por
ello es fundamental conocer, cómo se define a una persona dependiente.
Reforzando lo anteriormente esbozado al principio de este anexo, la definición
más pertinente y completaa efectos de esta política pública y su implementación
es la expuesta a continuación:
(.)
definimos a una persona como dependiente si tiene dificultades para la
realización de al menos una ABVD en forma permanente (.) Por lo tanto, la
dependencia se asocia a una situación de largo plazo y, por lo general, con
pocas expectativas de recuperación. Finalmente, debe tenerse en cuenta que la
definición de dependencia no se reduce exclusivamente a una dimensión
biológica, sino que también depende del contexto, que puede proveer
instrumentos y oportunidades para garantizar la autonomía funcional (Aranco et
al., 2018).
Por
su complejidad, en la literatura no existe una definición única y compartida de
forma homogénea sobre dependencia en todos los ámbitos del conocimiento:
"Existen muchos tipos de dependencia y de cuidadores, y la opinión pública,
igual que la legislación y la jurisprudencia, reflejan la heterogeneidad
característica de un proceso de cambio social acelerado en que conviven
actitudes y valores dispares" (Durán-Heras, 2006: 58).
La
dependencia también se mide según su severidad. En Costa Rica aún no existen
registros de ese tipo más allá de un acercamiento que se realiza en la Encuesta
de uso de tiempo (2017), donde se pregunta por cuidados dirigidos a "personas
totalmente dependientes". Se entiende por personas totalmente dependientes
aquellas: "(.) personas con dificultades físicas, mentales, enfermedades
permanentes o de edad muy avanzada, que no les permita realizar actividades por
sí mismas, y, por lo tanto, dependen de otra persona que destine tiempo
diariamente para su apoyo" (INEC, 2018: 23). En los países de la OCDE que
utilizan BVD o herramienta afín, los grados de dependencia se suelen definir
según el nivel y la intencidad de apoyos o cuidados por parte de un tercero que
la persona requiera para realizar sus actividades cotidianas. Esto se traduce
en tiempo y tareas, que son brindadas mediante servicios o prestaciones de los
sistemas de apoyo a los cuidados y atención a la dependencia (Chaverri, 2019).
Asimismo,
en la legislación también varía la forma en que se define la dependencia, por
ejemplo, en España, la Ley 39/2006, de 14-XII, de Promoción de la Autonomía
Personal y Atención a las Personas en Situación de Dependencia define la dependencia
como:
"Estado
de carácter permanente en que se encuentran las personas que, por razones
derivadas de la edad, de la enfermedad o de la discapacidad, y ligadas a la
falta o a la pérdida de autonomía física, mental, intelectual o sensorial,
precisan de la atención de otra u otras personas o ayudas importantes para
realizar actividades básicas de la vida diaria o, en el caso de las personas
con discapacidad intelectual o enfermedad mental, de otros apoyos para su
autonomía personal".
En
Uruguay, la definición es más concisa: la Ley 19.353 del 27 de noviembre de
2015, de creación del Sistema Nacional Integrado de Cuidados define la
dependencia como:
"El
estado en que se encuentran las personas que requieren de la atención de otra u
otras personas o ayudas importantes para realizar actividades básicas y
satisfacer necesidades de la vida diaria". Tomando esto en consideración, en
esta política se entenderá la dependencia como una situación permanente en que
vive una persona que ha perdido su autonomía física, mental, intelectual o
sensorial, lo cual le impide realizar por sí misma, al menos una de sus
actividades básicas de la vida diaria sin apoyo de otra persona, de manera
prolongada en el tiempo.
Al
conceptualizar la dependencia es preciso referirse también al concepto de los
cuidados, pues, la dependencia los trae de forma implícita, de manera que los
mismos se comprenden de manera amplia: "(.) como la acción social encaminada a
garantizar la supervivencia social y orgánica de las personas con dependencia"
(Huenchuan, 2011: 164).
Sin
embargo, el ejercicio de los cuidados tiene implicaciones sociales, económicas
y psicológicas. Batthyány (2009) indica que el cuidado designa la acción
de atender a una persona dependiente en el desarrollo y el bienestar de su vida
cotidiana. Engloba, por tanto, hacerse cargo del cuidado material, que implica
un "trabajo", del cuidado económico, que implica un "costo económico" y del
cuidado psicológico, que implica un "vínculo afectivo, emotivo y sentimental"
(Villalobos, 2017).
Por
lo anterior, es preciso evidenciar que los cuidados, apoyos y en general los
servicios de este tipo destinados a personas dependientes, son prodigados por
otras personas. Esto puede parecer obvio, pero no lo es tanto si se piensa en
la amplitud y diversidad de los servicios, mecanismos de financiamiento y
capacidades en calidad que puedan desarrollarse en las diferentes modalidades.
El
cuidado es una función social, un bien público y un derecho básico sin el cual
no es posible concebir la existencia y la reproducción de la sociedad.
Interpela a un nivel medular al propio concepto de humanidad; se funda en
relaciones "cara a cara" entre quienes lo reciben y quienes lo proveen de forma
remunerada o no remunerada, por ello las políticas de cuidado deben cubrir,
tanto a las personas cuidadoras como a quienes requieren esos servicios, a
saber: personas en situación de dependencia (Rico y Robles, 2016) Por lo tanto,
los cuidados pueden ser informales (Batthyány, 2015) (generalmente cuando
se realizan en el entorno familiar) y formales cuando son remunerados y se
llevan a cabo fuera del hogar (Barefoot et al., 2005; Doubova et al., 2010).
Otra manera de comprender esta diferencia es que "(.) la naturaleza de la
actividad variará según se realice o no dentro de la familia y, también,
según sí se trata o no de una tarea remunerada" (OITb, 2017).
La
dedicación de familiares y amigos a los cuidados y apoyos informales de
personas dependientes tiene incidencia sobre numerosos aspectos en la vida de
la persona cuidadora.
Particularmente,
en aquellos relativos al uso de su tiempo libre, de modo que, al asumir estas
tareas, se modifica su ocio, tiempo libre, vida familiar y eventualmente su
estado de salud física y mental. Incluso, en ocasiones los efectos se producen
también sobre aspectos profesionales y económicos.
Para
esta política, por cuidados informales se comprenden aquellos que son llevados
a cabo por familiares, voluntarios o amigos no profesionales, efectuados de
manera solidaria, es decir, se realizan de manera no remunerada.
Por
tal motivo, en esta categoría se circunscriben los que, sin paga alguna, son
proporcionados diariamente por los familiares convivientes.
Los
cuidados y apoyos a integrantes del hogar no remunerados son una forma de
trabajo no remunerado. En la ficha técnica de la Encuesta Nacional de Uso del
Tiempo (INEC, 2018) se define el trabajo no remunerado (TNR) como actividades
que no son económicas pero sí productivas para el desarrollo y bienestar de los
hogares y familias, relacionadas con los servicios que realizan los miembros
del hogar y que son consumidos en el mismo, como actividades de oficios
domésticos, cuido, apoyo a otros hogares y trabajo voluntario, entre otras
actividades que son indispensables para satisfacer las necesidades de las
personas no solo en una dimensión económica, sino también afectiva por la carga
emocional y física que implica la realización de este trabajo (INEC, 2018: 22).
La
dedicación de familiares y amigos a los cuidados y apoyos informales de
personas dependientes tiene incidencia sobre numerosos aspectos en la vida de
la persona cuidadora. Particularmente, en aquellos relativos al uso de su
tiempo libre, de modo que, al asumir estas tareas, se modifica su ocio, tiempo
libre, vida familiar y eventualmente su estado de salud física y mental.
Por
otra parte, por cuidados formales se comprenden aquellos que son ofertados por
el mercado y el Estado (Razavi, 2007). Bidegain y Calderón (2018) agregan otra
característica distintiva entre ambas formas de cuidados: los cuidados formales
están cubiertos y amparados en legislación, los informales no.
En
virtud de lo anteriormente expuesto, a efectos de esta política, se entenderá
por servicios formales de cuidado los que están sujetos a algún tipo de
regulación y quienes los ejercen reciben remuneración por ellos. En esta
categoría se considerarán aquellos brindados por el Estado, las organizaciones
de bien social y el mercado. En el caso de Costa Rica, los cuidados formales
son predominantemente suministrados por organizaciones sin fines de lucro que
se enfocan en atender a la población en situación de pobreza y vulnerabilidad y
organizaciones sin fines de lucro que prestan servicios para la población de
ingresos medios y altos (Medellin et al.,2019).
La
oferta de servicios de cuidados formales, tienen por objetivo vincular a la
población
"(.)
con dependencia a un amplio espectro de recursos y servicios de la comunidad,
prestando asistencia en problemas financieros o familiares, proporcionando actividades
sociales y educacionales para la recreación y la integración, entre las
actividades más utilizadas" (Gascón y Redondo, 2014: 20).
Por
su parte, los cuidados de larga duración (CLD) son aquellos que: "Incluyen una
amplia v riedad de servicios para extender por el mayor período la posibilidad
de vivir de la manera más independiente posible a personas que tienen
limitaciones permanentes" (Gascón y Redondo, 2014: 20), por tanto, es plausible
comprender dentro de los servicios formales, los servicios de cuidados de larga
duración:
Según
el Departamento de Salud y Servicios Humanos de los Estados Unidos, "el cuidado
a largo plazo constituye una gama de servicios y apoyos a la que se puede
recurrir para satisfacer necesidades de cuidado personal. La mayoría de las
veces el cuidado a largo plazo no se trata de asistencia médica, sino de
asistencia con las tareas personales básicas de la vida diaria, en ocasiones
llamadas
Actividades
Básicas de la Vida Diaria (ABVD)" (Caruso, et al., 2017:2) Por lo tanto, los
CLD son un tipo de servicio social que tienen por objetivo apoyar a las
personas dependientes de manera directa o apoyando a sus personas cuidadoras en
la realización de las actividades que, de forma individual, no pueden realizar
debido a que carecen de autonomía para ello:
Hay
personas que, por motivos de envejecimiento, discapacidad o problemas de salud
mental, no pueden realizar las actividades de la vida diaria sin contar con
apoyo para esto. En estos casos, los servicios diferenciados proveen apoyo a
partir de un diagnóstico individualizado de la situación de dependencia y el
establecimiento de un plan de cuidados. En función del nivel de dependencia y
la disponibilidad de recursos, el plan puede incluir apoyo domiciliario,
asistencia a centros de día, financiamiento de cuidadores o incluso, atención
residencial (Ibarrarán et al., 2016: 13).
De
este modo, los CLD deben comprenderse como un servicio continuado, es decir, no
es una intervención aislada, sino que debido a la atención que se brinda a su
público meta, su énfasis es puesto en la provisión de mecanismos de apoyo a la
autonomía: La atención a los cuidados de larga duración se debe ver como un
continuum de cuidados en el que el sujeto puede consumir recursos sanitarios y
recursos sociales varias veces a lo largo de su vida, bien sea de forma
secuencial o bien de forma aleatoria en el tiempo (Rodríguez Cabrero,
Monserrat, 2002: 17).
La
demanda de cuidados de larga duración se define, principalmente, por el
incremento en el número de personas dependientes (Matus-López y Vega, 2016). El
envejecimiento acelerado en Costa Rica traerá consigo el incremento de personas
dependientes (Morales y Rivera, 2014; Morales, 2014) por lo que invertir en CLD
como oferta pública, responde "(.) a retos que imponen una presión creciente
debido al envejecimiento de la población y a los cambios que experimentan las
estructuras
familiares"
(ONU MUJERES, 2016: 595). Esto se traduce en que los CLD se sustentan en la
concepción de los cuidados como un asunto público, lo cual implica reorientar
la forma en que esta función social se ha planteado como responsabilidad
primaria de las familias y en ellas, de las mujeres, a partir de ello:
(.)
se cuestionan las bases institucionales que definen quién debe asumir los
costos de la reproducción social y cómo se distribuye la carga de cuidado en
las sociedades. Esto tiene al menos dos consecuencias. Por una parte, demanda
un nuevo pacto en el cual figure explícitamente el rol garante del Estado en
resguardar el derecho al cuidado.
Por
otra parte, requiere consolidar plenamente una cultura de corresponsabilidad
del cuidado entre mujeres y hombres. Ambos elementos expresan una nueva
ecuación de acceso al bienestar en las sociedades que permitirá́ el
ejercicio pleno de derechos de personas cuidadoras y de aquellas que requieren
cuidados. (Nieves y Robles, 2016:12).
En
razón de lo anterior, los Sistemas de Apoyo a los Cuidados y Atención a la
Dependencia, conceptualmente, además de ser políticas públicas orientadas desde
el Estado, en corresponsabilidad con otros actores sociales, comunales y
empresariales, abarcan una serie de servicios médicos, de atención personal y
de asistencia cuyo objetivo principal es mejorar el bienestar de las personas
con cierto grado de dependencia a largo plazo, a la vez que se promociona su
autonomía, apoyándolas en sus actividades personales e impulsandolas a vivir de
forma independiente.
Los
sistemas se componen de esfuerzos múltiples para traducir los requerimientos de
las personas en una oferta integrada con amplia gama de servicios y
prestaciones para la promoción de la autonomía personal. Estas pueden consistir
en ayuda para realizar actividades básicas de la vida diaria (ABVD), como
comer, lavar se o vestirse, o mediante el apoyo para actividades instrumentales
de la vida diaria (AIVD), como cocinar, hacer compras y gestionar las finanzas
(OCDE, 2019). Según la generosidad de los sistemas, los servicios incluyen a
las personas cuidadoras informales y se diversifican especializandose en
promover con mayor intensidad, la autonomía personal (Zalakain, 2017).
En
Costa Rica, el hecho de carecer de oferta pública de cuidados de larga duración
para personas dependientes es un fenómeno que provoca que estos se brinden de
manera informal en el entorno familiar, recargados sobre las mujeres (EBC,
2018).
En
su análisis, Matus-López y Rodríguez (2014) concluyen que gran parte de los
gobiernos latinoamericanos deberían definir su sistema integral de provisión de
cuidados a la dependencia e implantarlo en el corto plazo.
En
virtud de tener uno de los sistemas sociales más robustos de América Latina,
Costa Rica está llamado a ser uno de los primeros en hacerlo, pues con el
aumento de edad y la aparición de la dependencia, se hace más necesaria la
atención y el cuido: La demanda de cuidados de larga duración no depende solo
de las necesidades objetivas ligadas al número de dependientes y su estado de
salud, sino también de aspectos sociales e institucionales (.) el
estrechamiento de la parte central de la pirámide de población, la
incorporación laboral masiva de las mujeres y la reducción en el tamaño medio
de los hogares son, según diferentes estudios, factores que presionarán al alza
sobre la demanda de cuidados formales de larga duración (Martínez et al., 2018:
23).
ANEXO
2: MODELOS DE CUIDADOS DE LARGA DURACIÓN EN LA EXPERIENCIA INTERNACIONAL
Modelos
de Apoyo a los Cuidados y Atención a la Dependencia en Europa
Con
el fin de identificar las ofertas relacionadas con servicios de larga duración
y con servicios de atención a la dependencia desde una perspectiva comparada
internacional en la siguiente sección se presenta una reseña de los distintos
modelos y las características que tienen y que pueden ser un insumo para el
diseño del sistema de apoyo a los cuidados y atención a la dependencia
▪
Países Bajos
El
sistema de atención de los Países Bajos es uno de los más generosos de Europa.
El costo del sistema total de cuidados de larga duración se sitúa en el 3,7%
del PIB; 2,4% del PIB referido al costo de servicios de salud y otro 1,5% del
PIB a servicios sociales.
El
modelo de cuidados de larga duración de los Países Bajos es reconocido
internacionalmente por ser uno de los más completos, generosos y universalistas
del mundo con una cobertura que incluye servicios para los siguientes problemas
de salud: los generados por el sistema nervioso o aparato locomotor, los
trastornos psicológico-geriátricos causados por la edad, las enfermedades
psiquiátricas, la discapacidad mental intelectual o cognitiva, la discapacidad física, la discapacidad
sensorial visual, auditiva o comunicativa (Dijkhoff, 2018).
El
sistema provee servicios de atención residencial y de base domiciliaria, entre
los que se encuentran hogares de ancianos y hogares para personas con
discapacidad y asistencia personal en el hogar que incluye servicios de
limpieza y apoyo con las actividades diarias (OCDE, 2019). Asimismo, se giran
transferencias económicas para que las personas puedan pagar por servicios de
cuidados. El monto de la transferencia ronda el 75% del costo de los servicios
en especie, con un promedio cercano a los 22 mil euros anuales (Jara, Matus y
Chaverri, 2020).
Se
realizó una reforma al sistema durante el 2015, con el fin de impulsar la
atención no residencial y descentralizar los servicios de larga duración
transfiriéndolos a las municipalidades (Maarse y Jeurissen, 2016) o a las
aseguradoras. Entre los servicios que se transfirieron se incluyen: cuidados
24/7 en los hogares de ancianos, la atención personal en casa para la
realización de ABVD, la provisión de servicios de limpieza y en menor medida
atención en clínicas de salud mental (OCDE, 2019).
La
combinación de estas prestaciones y la dotación de horas del servicio es
decidida por el Centro para la Asignación de Cuidados, CIZ (Centrum Indicatiestelling
Zorg). Esta institución establece los lineamientos para la valoración de la
dependencia que aplican los gobiernos locales. Una vez que recibe las
solicitudes, el CIZ determina si las personas necesitan asistencia para la
realización de las actividades de la vida diaria. Las prestaciones son
clasificadas como intramuros o extramuros, que viene siendo una denominación
similar a atención integral/residencial y atención en el domicilio.
En
total, en 2015, último año con información, 803.050 personas recibían
prestaciones del sistema, es decir, el 4,7% de la población total del país. De
estos, el 20% tenía más de 80 años y el 55% superaba los 65 años, es decir, el
12% de los mayores de este último umbral, recibían algún tipo de servicio (CIZ
2015).
Respecto
al financiamiento, desde el 2015, a partir de la reforma realizada, los CLD se
financian especialmente a través de tres fuentes de ingresos: prestaciones
sociales recaudadas a través de un sistema de cotización, los aportes del
Estado y los aportes de las familias (Jara, Matus y Chaverri, 2020).
Para
acceder a los servicios, las posibles personas usuarias tienen que ser
previamente valorados por el Centro de Evaluación de Necesidades (CIZ) para determinar
cuál tipo de atención requiere según su condición y cuántos cuidados necesita
(Schut y van der Berg, 2012).
Por
las características anteriores, se considera el modelo de los Países Bajos como
uno de los más comprensivos, universalistas del mundo, ya que realiza una
inversión considerablemente mayor a otros países en los cuidados de larga
duración y facilita múltiples servicios médicos y sociales (Jara, Matus y
Chaverri, 2020).
▪
Francia
El
modelo de cuidados de larga duración de Francia, funciona con el subsidio
conocido como "Prestación para la autonomía personal (APA)", que provee apoyo
financiero a todas las personas de 60 años o mayores, que requieran asistencia
para ejecutar las actividades de la vida diaria, que vivan en sus hogares o en centros
de retiro (OCDE, 2011)y en complementariedad con otros programas como la
prestación para la discapacidad (PCH), el servicio social para alojamiento
(ASH) y la asignación para alojamiento social (Le Bihan,2018).
El
criterio de elegibilidad para acceder a la prestación, además de la edad, es
que quienes soliciten el apoyo se ubiquen entre el nivel mediano y alto de
dependencia, según el baremo utilizado a nivel nacional que distingue seis
niveles distintos de dependencia según la severidad de la condición (Le Bihan y
Martin, 2018) a través de la medición de diez actividades corporales y
mentales.
La
prestación se divide en dos tipos: residencial y domiciliaria. En la
domiciliar, las personas reciben el subsidio que les permite pagar un plan de
atención elaborado por un equipo multidisciplinario a partir de la evaluación
sobre sus necesidades específicas e incluye servicios de cuidados para el hogar
(OCDE, 2011).
En
la residencial, el servicio se calcula a partir de la información que comparten
las residencias en la web, donde establecen las tarifas según el tipo de
servicios y se ajusta según el nivel de ingresos. De esta forma, el servicio
cubre una porción de los costos y el monto restante es aportado por las
familias o por la ASH y ALS (Jara, Matus y Chaverri, 2020).
Este
modelo atiende a 60% de personas usuarias que viven en sus casas y 40% en
residencias (LeBihan y Martin, 2018). De manera paralela, como parte de los
CLD, el sistema de salud financia servicios de atención y enfermería en los
hogares y en las residencias (European Network of Economic Policy Research
Institutes, 2010).
El
costo y cobertura del modelo es similar al promedio internacional, se ubica
entre el 1,7% y 2,3% del PIB y cubre a alrededor del 3,5% de la población, es
decir, a unas 3.2 millones de personas (Jara, Matus y Chaverri, 2020). En
cuanto al financiamiento, los aportes provienen de los Departamentos
territoriales (70%) y de Caja Nacional para la Autonomía (CNSA) (30%), que se
financia con contribuciones sociales.
Es
relevante tomar en consideración que el gasto total que hace en Francia en CLD
es mayor que el invertido en el APA, ya que hay otros programas que se ocupan
de complementar los servicios asociados a este servicio.
En
resumen, la APA se constituye como el servicio más vinculado con la atención a
la dependencia, en su concepción hispanohablante, pero se establece como un
servicio complementario a otros ya existentes. Muchos de los cuales descansan
en los gobiernos locales o regionales. Su forma de provisión es diferente, en
el sentido de que se ofrece ajustada por costos y no como servicios directos,
es decir, el montante no es recibido directamente por la persona usuaria, sino
que funciona como un voucher para la compra de servicios.
▪
España
El
modelo español funciona bajo un sistema de servicios que se aprobó a finales
del 2006 con la aprobación de la Ley de Promoción de la Autonomía y atención a
las personas en situación de Dependencia, que tenía como objetivo atender las
necesidades sociales de las personas en situación de dependencia y de sus
familias a través de una nueva modalidad de protección social (Congreso de los
Diputados, 2006).
Este
modelo ofrece servicios y prestaciones económicas para quienes requieren de
forma permanente apoyo para realizar ABVD a través de una Red de Servicios
Sociales suministrados por las Comunidades Autónomas mediante centros públicos
o privados debidamente acreditados (Congreso de los diputados, 2006).
En
el modelo español las personas usuarias son todas aquellas que se encuentran en
situación de dependencia y que necesitan atención o apoyos importantes para
realizar actividades básicas de la vida diaria o en el caso de discapacidad
intelectual o enfermedad mental, de otros apoyos para su autonomía personal.
Se
entiende como situación de dependencia aquella de carácter permanente,
ocasionada por la edad, enfermedad o discapacidad y ligada a la falta o a la
pérdida de autonomía física, mental, intelectual o sensorial.
A
diferencia del modelo francés, no establece límites de edad y no se estructura
como prestaciones complementarias, sino como un nuevo pilar del Estado de
Bienestar, con nuevas estructuras
administrativas y descentralizada por Comunidades Autónomas.
Las
personas solicitantes de los servicios son valoradas a través de un baremo que
mide la situación de la dependencia. El baremo está dividido en cuartiles y
cada uno corresponde a un nivel. Las personas que se ubiquen en los tres de más
severidad obtienen acceso a las prestaciones (Jara, Matus y Chaverri, 2020).
Este
baremo pondera las actividades de la vida diaria y la intensidad y frecuencia
de los apoyos necesarias para el desarrollo de la vida diaria, tomando en
consideración la edad de las personas solicitantes. A través de una serie de
ponderaciones, se puntúa una escala que va desde 0 a 100 puntos según menor a
mayor severidad. Dicha escala se divide en cuatro categorías homogéneas. El
Nivel III corresponde al de mayor severidad o gran dependencia, el Nivel II, a
dependencia severa y el Nivel I a dependencia moderada. La última categoría,
con una valoración de 24 o menos puntos, se considera no dependiente. Datos del
30 de abril de 2020, reflejan que desde 2007 han sido valoradas 1.884.577, de
las cuales únicamente han sido usuarias con derecho a prestación el 79,46% de
las personas valoradas.
La
oferta de servicios incluye tanto residenciales como no residenciales y cubre
los siguientes: a) servicios de prevención de las situaciones de dependencia y
los de promoción de la autonomía personal; b) servicio de teleasistencia; c)
servicio de ayuda a domicilio; d) servicio de atención a las necesidades del
hogar; e) Centros de día y de noche para adultos mayores y f) servicio de
atención residencial (Congreso de los Diputados, 2006). Las prestaciones económicas
pueden ser de tres tipos: para cuidado en el entorno familiar (PECEF); b)
vinculada al pago de servicio público o concertado de atención y cuidado y c)
para contratación de asistencia personal.
Los
CLD se financian de tres fuentes públicas: aportes del Estado (Administración
General del Estado), aporte discrecional de cada Comunidad Autónoma y aporte de
Municipios (Jara, Matus y Chaverri, 2020). Asimismo, las personas usuarias
participan en la financiación según el tipo y coste del servicio y su capacidad
económica personal (Congreso de los Diputados, 2006).
El
gasto del modelo español es menor al promedio internacional, se ubica entre el
0,75% y el 0,9% del PIB, pero mantienen una cobertura cercana a la media, ya
que los servicios alcanzan al 2,3% de la población (IMSERSO, 2020).
Modelos
de Apoyo a los Cuidados y Atención a la Dependencia en Europa en Asia
▪
Japón
Japón
aprobó durante 1997 la Ley del Seguro de Cuidados de Larga Duración con el fin
de brindar atención y cuidados a la población adulta mayor y a partir de este
avance, en el año 2000 se creó el sistema de cuidados de larga duración
orientado a promover la socialización de los cuidados anteriormente provistos
por las familias (Tsutsui y Muramatsu, 2005). Este sistema provee servicios a toda
persona de 65 años o más a partir de la identificación de necesidades de
cuidados según la condición física y mental de la persona usuaria. Para esto,
el modelo utiliza un sistema de certificación estandarizado a nivel nacional
que evalúa las necesidades basándose en datos recopilados por cuidadores
profesionales e instituciones que brindan CLD.
El
sistema de evaluación computarizado permite ubicar a las personas en siete
niveles de dependencia y, posteriormente, los resultados son valorados por la
Junta de Certificación de Necesidades de Atención, integrada por médicos y
otros profesionales CLD. Se impulsó una reforma enfocada a la prevención en el
2005, con el fin de prestar apoyo a personas con niveles de dependencia bajos,
con el fin de intervenir antes de que su condición se deteriore y evitar que
requieran servicios de mayor alcance.
Para
acceder a los servicios, la persona que requiere cuidados o su cuidador
inmediato contacta al gobierno local para que certifique la dependencia de la
persona. Un funcionario asiste a la casa, aplica el cuestionario y utiliza
implementos médicos para obtener la información necesaria. Posteriormente, esta
información es introducida en el sistema computarizado en el que se despliega
el tiempo estimado que requiere la persona de cuidados de la lista de servicios
ofrecida (Tsutsui y Muramatsu, 2007).
Los
servicios incluyen visitas a domicilio de asistentes personales, servicios de
enfermería, de rehabilitación y de apoyo a actividades de la vida diaria,
además de la posibilidad de estancias cortas en hogares de ancianos. El sistema
se financia con cotizaciones que las personas comienzan a pagar a partir de los
40 años, impuestos locales y 10% de copagos de la persona que recibe los
servicios (Kawaguchi, 2019).
▪
Corea
En
el 2008, Corea desarrolló un sistema de atención a la dependencia financiado a
través de un seguro social para personas mayores con dependencia que cubre
alrededor del 77% de las personas adultas mayores en el país que requieren
cuidados, se trata aproximadamente de 713 mil personas (Oliveri, 2019).
El
modelo de cuidados a cargo del sistema es el Servicio Nacional de Seguro de
Salud (NHIS) y la cobertura incluye a personas adultas mayores de 65 años o más
o personas menores de esta edad con enfermedades geriátricas como Alzheimer o
padecimientos cerebrovasculares.
Los
CLD se financian con los aportes de las personas aseguradas y subsidios del
gobierno nacional y local y cuando el posible persona usuaria tiene los
recursos, debe contribuir financieramente para pagar los servicios (Jeon y
Kwon, 2017).
Uno
de los aspectos relevantes del modelo, es que el sistema de seguridad social de
Corea incluye varios seguros contra riesgos, entre estos la dependencia y
facilita asistencia social para los hogares de menores ingresos y servicios
sanitarios y sociales.
El
seguro de cuidados de larga duración permite que la población tenga acceso a
servicios como visitas domiciliarias para cuidados de día y de noche (Rhee,
Done y Anderson, 2015), que incluyen chequeos, apoyo para el baño y para la
higiene personal, apoyo en la realización de tareas domésticas de autocuidado y
estimulación física para personas con movilidad reducida (Jara, 2019).
Para
brindar los servicios, el sistema recurre a una evaluación de las capacidades con
el fin de identificar el apoyo que requieren las personas. Se trata de
servicios que se incluyen como parte de la oferta regular del sistema de salud,
que mantiene líneas de acción orientadas a la prevención y el tratamiento
oportuno de las enfermedades (Jara, 2019).
▪
China
Es
una política incipiente en el gigante asiático.
La
experiencia de cuidados de larga duración en China se caracteriza por la
existencia de 15 programas piloto, en distintas ciudades del país, que tienen
diseños diferentes en cuanto a la participación, elegibilidad y provisión de
los servicios (Chang,Yang y Deguchi, 2020).
Los
programas son desarrollados por los gobiernos locales a partir de un marco
general de política establecido por el Gobierno Central, lo que les permite
establecer un sistema de fondos individuales y, a la vez, recibir
financiamiento del sistema de seguro social, que funciona como la principal
fuente de ingreso.
La
cobertura de los programas en algunas ciudades es universal y en otras está
orientadas a grupos de la población específica según edad. Los criterios de
elegibilidad están determinados por varios factores, entre estos: la evaluación de la dependencia, los tipos de
dependencia y los límites de edad (Zhu y Österle, 2019). La mayoría de los
programas piloto evalúan la discapacidad a partir de la escala de Barthel que
mide distintos indicadores físicos y, en general, los programas categorizan la
severidad de la dependencia en tres niveles. Los servicios incluyen cuidados
institucionales y cuidados a domicilio y en casos excepcionales subsidios en
efectivo.
Alrededor
del 80,73% de las personas mayores dependen de un familiar como principal
cuidador. Además, para el acceso a servicios de atención a la dependencia
median otros factores de influencia, como los ingresos y la zona de residencia,
también se relacionaron significativamente con la disponibilidad de servicios.
En tercer lugar, el seguro médico es un factor muy importante que influye en la
disponibilidad de servicios de atención a largo plazo tanto en las zonas
urbanas como en las rurales, pero los ingresos son la variable más relevante a
la hora de tener o no acceso a esta oferta (Chen, Zhang y Xu, 2020).
Aproximadamente,
el 17% de las personas dependientes en China no tienen acceso a ninguna de las
tres modalidades de aseguramiento médico y esta cifra asciende al 21% en el
caso de los adultos mayores. Hasta ahora, los planes pilotos se han concentrado
mayoritariamente en servicios de cuidados en instituciones, lo que podría
generar mayores listas de espera para acceder a los servicios y privar a una
parte de la población de acceder a una oferta de cuidados más costo efectiva
(Zhu y Österle, 2019).
Modelos
de Apoyo a los Cuidados y Atención a la Dependencia en Europa en América Latina
▪
Uruguay
En
Uruguay, en el 2015, se creó el Sistema de Cuidados (SNIC), con el fin de
brindar atención directa a las actividades y necesidades básicas de la vida
diaria de las personas que se encuentran en situación de dependencia. Este
sistema comprende, por una parte, un conjunto nuevo de prestaciones en materia
de cuidados y por otra, la coordinación y expansión de la oferta existente
(Parlamento de la República de Uruguay, 2015).
Se
definen como personas dependientes aquellas mayores de 65 años y que carecen de
autonomía para desarrollar las actividades y atender por sí mismas las
necesidades de la vida diaria. No obstante, esta restricción por edad se ha
visto modificada por dos motivos. Por una parte, el SNC ha absorbido programas
ya existentes del Banco de Previsión Social (BPS), que concedían a personas de
todas las edades. El segundo es que el despliegue de servicios se ha realizado
focalizando las nuevas personas usuarias en el grupo de personas de 70 y más
años de edad.
La
valoración de las personas se realiza a través de un Baremo, que considera las
actividades de la vida diaria y las necesidades de cuidados. Este baremo se
puntúa por actividad, edad e intensidad de los apoyos y da origen a cuatro
categorías: no dependiente, dependiente leve, dependiente moderado y dependiente
grave.
En
Uruguay aproximadamente 490.000 son adultas mayores y alrededor del 12,9% se
encuentran en situación de dependencia. Se estima que la demanda potencial de
cuidados es de 64.000 personas (SNC, 2018).
Para
2019, el SNC atendía 10 000 personas con dependencia severa, de manera
específica, 4.808 accedieron a un asistente personal y otras 5.554 personas que
fueron aceptadas para hacer uso de este servicio y contratarlo cuando lo
estimen conveniente (Presidencia de Uruguay, 2019).
El
sistema ofrece servicios residenciales y no residenciales. Respecto a los
primeros, brinda subsidios para la contratación de asistentes personales que
apoyan en actividades de la vida diaria y que faciliten teleasistencia. En
cuanto a los segundos, el sistema habilitó casas comunitarias de cuidados para
la primera infancia, soluciones de cuidado para madres y padres que están
estudiando y de forma más limitada hay algunos hogares para personas adultas
mayores, pero la oferta es principalmente privada. Por otra parte, también se
crearon líneas de crédito para jardines privados y hogares de ancianos con el
fin de que puedan invertir en mejorar los servicios que brindan (Sistema de
Cuidados de Uruguay, 2020).
Para
determinar los servicios que requiere la posible persona usuaria, el sistema
utiliza un baremo que mide el nivel de dependencia en cuatro categorías. La
medición es aplicada por el Ministerio de Desarrollo Social (MIDES) (Parlamento
de la República de Uruguay, 2015).
El
Sistema Nacional Integrado de Cuidados está integrado por tres instancias: a)
la Junta Nacional de Cuidados, b) la Secretaría Nacional de Cuidados y el c) El
Comité Consultivo de Cuidados La Junta Nacional se encarga de proponer las
políticas y estrategias del SINC y de proponer las asignaciones aportadas por
los organismos públicos que integran al sistema para que sean incorporadas las
partidas en el presupuesto nacional.
Para
brindar atención a la población, la Secretaría funciona dentro del MIDES y se
integra con las áreas de Infancia, Área de Personas Mayores, Área de Personas
con Discapacidad y Área de Planificación y Seguimiento para funcionar
articuladamente.
Este
modelo de servicios se encuentra en fase expansiva. De acuerdo con el informe
anual del SNC de 2018, desde abril de 2016 abril a diciembre de 2018, el Portal
de Cuidados recibió un volumen de 115.022 consultas para 53.248 personas. Entre
enero de 2017 y diciembre de 2018, el número de personas que accedían al
servicio de asistencia personal pasó de 1.887 a 4.574 y para 2018, alrededor de
1.703 personas usuarias contaban con el servicio de teleasistencia (SNC, 2018).
▪
Colombia
A
partir del 2014, Colombia incorporó el tema de cuidados a la dependencia
funcional como parte de la agenda pública al plantearse la responsabilidad de crear
un Sistema Nacional de Cuidado (SINACU) como uno de los objetivos del Plan
Nacional de Desarrollo 2014-2018 "Todos por un nuevo país" (Flórez et al.,
2019). Sin embargo, aún está lejos de consolidarse.
Este
sistema está en construcción y tiene como objetivo articular y coordinar las
políticas y programas sectoriales de cuidados que contribuyen a brindar
atención a las personas dependientes.
Las
personas usuarias son personas con discapacidad, adultos mayores, niños y niñas
menores de seis años y víctimas del conflicto armado con enfermedades físicas o
mentales, en situación de discapacidad. Para brindarles atención, el sistema se
plantea las siguientes líneas de acción: habilitar servicios de cuidado a
domicilio, construcción de guarderías y centros de cuidados para personas
dependientes y la formación de cuidadores remunerados y no remunerados.
La
arquitectura institucional funcionaría a través de la articulación de los
siguientes sistemas: el Sistema Nacional de Cuidado de Personas con Dependencia
Funcional Permanente, el Sistema Nacional de Bienestar Familiar, el Sistema
Nacional de Discapacidad para atender a las personas con discapacidad y el
Sistema Nacional de Atención y Reparación Integral a las Víctimas (Flórez et
al., 2019).
La
decisión de colocar este tema en agenda pública obedece a la creciente demanda
de servicios de apoyo a la dependencia en el país como resultado de la presión
que se ejerce sobre las familias, especialmente, sobre las mujeres y la
necesidad de articular las políticasexistentes.
▪
México
México
tiene una serie de leyes, normas y programas específicos para brindar atención
a las personas adultas mayores y con discapacidad, pero no cuenta con un
programa que tenga como objetivos suministrar CLD (López Ortega y Aranco,
2019).
Por
ello, la referencia respecto al desarrollo en este ámbito de los servicios
sociales es escueta.
En
cuanto a los servicios de atención a la dependencia, se cuenta con algunas
casas residenciales o centros que ofrecen atención durante el día y que son administradas
por instituciones públicas, organizaciones de la sociedad civil o por entes
privados. Para 2015, de acuerdo con los datos recopilados por El Censo de
Alojamientos de Asistencia Social, únicamente el 8% de los hogares para adultos
mayores eran instituciones públicas.
Aunado
a los centros residenciales existentes, el Instituto de Seguridad y Servicios
Sociales de los Trabajadores del Estado (ISSSTE) brinda algunas capacitaciones
para los familiares que proveen el apoyo en labores de cuido. Desde el 2015
disponen de un curso en línea de Apoyo para Cuidadores Informales de Personas
Envejecidas que para el 2017 había sido consultado por 26 936 usuarios a nivel
nacional e internacional (El Universal, 2017).
En
cuanto a los servicios de asistencia personal, estos son suministrados por
proveedores privados y con costos significativamente variables según los
servicios requeridos y las actividades que se desarrollarán. Hasta ahora, no
existen servicios públicos orientados a apoyar a personas con dependencia.
En
resumen, el rol del Estado en cuanto a los cuidados a la dependencia en México
es incipiente frente a un aumento en la demanda de la población que requiere
estos servicios comoresultado del envejecimiento poblacional, y un aumento en
la importancia de las enfermedades no transmisibles frente a las transmisibles
(López-Ortega y Aranco, 2019).
ANEXO
3: MARCO NORMATIVO Y COMPROMISOS INTERNACIONALES
I.
Instrumentos internacionales para la protección de los derechos humanos
▪
Convención Americana sobre Derechos Humanos (Pacto San José)
La
Convención Americana sobre Derechos Humanos ratifica los compromisos
establecidos por los Estados Americanos para respetar los derechos y las
libertades de las personas sin discriminación alguna por sexo, etnia, idioma,
religión, opiniones políticas, o de cualquier otra de índole, sea económica,
social o de nacimiento.
Esta
convención, en el artículo 5 señala que toda persona tiene derecho a la
integridad física, psíquica y moral y en el artículo 7 que todos tienen derecho
a la libertad y la seguridad personal (OEA, 1969). Este grupo de derechos
constituye un punto de partida para establecer lineamientos tendientes a
proteger y garantizar la integridad física y la seguridad personal de las
personas dependientes.
▪
Declaración Universal de Derechos Humanos
La
Declaración Universal de Derechos Humanos contempla una serie de derechos
económicos, sociales, políticos, culturales y cívicos, a los que debe tener
acceso toda persona sin distinción, en todo momento y en todo lugar. Este
instrumento garantiza la dignidad humana para todos los grupos de la población
y la aplicación universal y efectiva por parte de los Estados Miembros de
medidas orientadas a protegerla y a garantizar la igualdad entre todas las
personas (Naciones Unidas, 2015). En este sentido, la Política Nacional de
Cuidados de Larga Duración parte de un enfoque de derechos en el que se
visualiza a las personas dependientes como sujetas de derechos, por lo que
todas las acciones articuladas en la política están orientadas a garantizar su
promoción
y
protección.
II.
Instrumentos Internacionales para la protección de los derechos de las mujeres
▪
Agenda 2030 para el Desarrollo Sostenible
La
Agenda 2030 para el Desarrollo Sostenible fue aprobada en el 2015 con el fin de
establecer 17 objetivos y 169 metas para erradicar la pobreza, proteger el
planeta y mejorar las condiciones de vida de las personas en todas las
latitudes, a través de un marco de desarrollo sostenible e inclusivo.
El
objetivo 5 es lograr la igualdad de género y para ello los Estados firmantes se
comprometieron con poner fin a todas las formas de discriminación contra las
mujeres y eliminar todas las formas de violencia que reciben (Naciones Unidas,
2015).
En
materia de cuidados, de acuerdo con la agenda, los Estados deben reconocer y
valorar los cuidados y el trabajo doméstico no remunerado, facilitando
servicios públicos y políticas de protección social que promuevan la
corresponsabilidad en los hogares (Naciones Unidas, 2015). En este marco, ante
las asimetrías existentes respecto a la cantidad de horas que dedican las
mujeres y los hombres a estas tareas y el hecho de que en su mayoría, las
mujeres que se dedican a estas labores están en situación de pobreza (CEPAL,
2015), esta política intenta responder a esta problemática creando una
infraestructura social que traslade los cuidados de la esfera doméstica a la
social, con el fin de brindarles mayores oportunidades de participar plenamente
en la vida económica y social.
En
línea con lo anterior, la agenda incluye en el objetivo 5 la promoción del
crecimiento económico sostenido, inclusivo y sostenible, el empleo pleno y
productivo y el trabajo decente para todos (CEPAL, 2015). En relación con esto,
con un sistema de cuidados, las mujeres tendrían mayor tiempo disponible y
mayores oportunidades de insertarse en el mercado laboral y de contar con un
empleo digno que les permita potenciar su autonomía y desarrollo personal. En el objetivo 3 se contempla la necesidad de
garantizar una vida sana y promover el bienestar de todos en todas las edades.
Para esto, se planea garantizar el acceso universal a servicios de salud de
calidad, mejorar la prevención y el tratamiento de las enfermedades no
transmisibles y aumentar de manera significativa la financiación de la salud y
la contratación, así como la capacitación y la retención del personal sanitario
en los países en desarrollo.
En
este marco, esta política adquiere un compromiso con este objetivo y buscará no
solo garantizar que las personas dependientes tengan acceso a servicios de
salud de calidad, sino también que el personal sea capacitado para brindar
atención en materia de cuidados de larga duración (CEPAL, 2015), de manera que
el rol que desempeñan muchas mujeres actualmente como cuidadoras, sea asumido
por el Estado y que esto permita liberarles tiempo y sobrecarga de trabajo.
El
objetivo 10 de la agenda, corresponde a reducir la desigualdad en los países.
Como parte de las metas, se plantea garantizar la igualdad de oportunidades
eliminando las leyes, políticas y prácticas discriminatorias, promoviendo
legislaciones, políticas y medidas adecuadas para cumplir con este objetivo. En
este sentido, se incluye a todas las personas sin importar su sexo,
discapacidad, etnia, orientación sexual entre otros, de manera que para efectos
de esta política y en cumplimiento a este objetivo, todas las personas
dependientes tendrían acceso a los servicios en igualdad de condiciones (CEPAL,
2015).
▪
Estrategia de Montevideo para la implementación de la Agenda Regional de
Desarrollo Sostenible
La
Estrategia de Montevideo para la implementación de la Agenda Regional fue
aprobada en 2016 y constituye un compromiso político entre los países de la
región que tiene como objetivo delinear una hoja de ruta para el cumplimiento
de esta agenda y para alcanzar los compromisos establecidos en la agenda 2030
para el desarrollo sostenible, en materia de igualdad de género, autonomía y
derechos de las mujeres (CEPAL, 2017).
Para
ello, los países establecerán las políticas públicas necesarias que permitan
cerrar las brechas entre hombres y mujeres y superar los obstáculos que
actualmente impiden el desarrollo integral de las mujeres, entre los que se
encuentran la desigualdad socioeconómica y la persistencia de la pobreza, la
división sexual del trabajo, la desproporcional organización del trabajo de
cuidados, los patrones culturales patriarcales, entre otros.
Esto
se verifica al constatar que su creciente participación en el mercado laboral y
en el ámbito público no se ha visto acompañada de una mayor participación de
los varones en el trabajo doméstico no remunerado y de cuidados y que las
niñas, los niños y adolescentes siguen siendo socializados en el marco de estos
patrones patriarcales. Asimismo, cuando el trabajo de cuidados se inserta en el
mercado, está realizado principalmente por mujeres en tres sectores de la
economía: trabajo doméstico remunerado, salud y educación. Persiste una
organización social injusta y desequilibrada del cuidado, con fuertes implicancias
en términos de brechas de desigualdad entre hombres y mujeres, entre mujeres de
distintos niveles socioeconómicos y entre territorios y países. Muchas mujeres
latinoamericanas y caribeñas forman parte de cadenas globales de cuidados que,
ante la falta de participación de los hombres, se constituyen mediante la
transferencia de los trabajos de cuidados de unas mujeres a otras, sobre la
base de relaciones de poder según el sexo, la clase y el lugar de procedencia.
En las próximas décadas se agudizará el proceso de envejecimiento de la
población de la región y, por lo tanto, se incrementará la carga de cuidado de
las personas adultas mayores, los enfermos crónicos y las personas con alguna
discapacidad y aumentarán los costos de la atención de la salud y los sistemas
de pensiones. Al mismo tiempo, si bien para 2030 se espera un descenso de la
fecundidad, esta continuará siendo estratificada según nivel socioeconómico y
pertenencia racial y étnica. (CEPAL. 2017: 19).
Por
lo anterior, la Política Nacional de Cuidados de Larga Duración se constituye
como uno de los instrumentos de política pública orientados al cumplimiento de
la Estrategia de Montevideo.
▪
Declaración y Plataforma de Beijing En 1995, se celebró la cuarta
Conferencia Mundial sobre la Mujer con la que se fijó una agenda mundial de
igualdad de género. En el 2015 se renovó y ratificó el compromiso de los
Estados en combatir las limitaciones y obstáculos que enfrentan las mujeres
para alcanzar una participación plena en la sociedad y en igualdad de
condiciones respecto a los hombres. Tomando en consideración la creciente
pobreza que enfrentan las mujeres, los Estados se comprometieron a revisar y
modificar las políticas existentes con el fin de garantizar el acceso universal
y equitativo a los programas sociales para las mujeres e incorporar la
perspectiva de género en las nuevas políticas que se aprueben.
▪
Convención sobre la Eliminación de todas las formas de Discriminación contra
la Mujer (CEDAW)
La
Convención sobre la Eliminación de todas las formas de Discriminación contra la
Mujer se constituye como un documento marco que articula una serie de derechos
y acciones con los que los Estados se comprometen con el fin de eliminar todas
las formas de discriminación contra las mujeres.
Como
parte de sus disposiciones, se establece la necesidad de impulsar medidas en el
plano económico, social, político y cultural para asegurar el pleno desarrollo
de las mujeres y el goce de libertades y derechos en igualdad de condiciones
con los hombres. En este sentido, la CEDAW constituye un instrumento de
especial relevancia para el desarrollo de esta política, ya que las tareas de
cuidados han sido históricamente desarrolladas por las mujeres, apoyadas en
roles de género que reafirman la división sexual del trabajo y les impiden
gozar de las mismas oportunidades que los hombres para acceder a estudios o
incorporarse al mercado laboral. En relación con esta materia, la Convención
señala que los Estados tienen la responsabilidad de facilitar servicios
sociales que permitan a los padres conciliar sus labores familiares con sus
responsabilidades laborales (Art.11, inciso c).
Asimismo,
la Convención indica que es necesario modificar los patrones socioculturales de
conducta que estén fundados en estereotipos (Art. 5, inciso a).
III.
Instrumentos internacionales para la protección de los derechos de las personas
adultas mayores
▪
Convención Interamericana sobre la Protección de los Derechos Humanos de las
Personas Adultas Mayores 2015 En América Latina, los acuerdos supranacionales
han jugado un rol importante en materia del establecimiento de derechos. Al
respecto, la Convención Interamericana sobre la Protección de Derechos Humanos
de las Personas Mayores, en tanto instrumento regional de mayor relevancia dado
su contenido y carácter vinculante, ha estimulado a los Estados nacionales a
firma y ratificación, obligando con ello a adaptar progresivamente sus
legislaciones internas (Acosta y Picasso, 2019).
Esta
Convención es un instrumento formulado para promover, proteger, asegurar el
reconocimiento y el pleno goce y ejercicio, en condiciones de igualdad, de
todos los derechos humanos y libertades fundamentales de las personas adultas
mayores que viven en la región, con el fin de contribuir a su plena inclusión,
integración y participación en la sociedad. Fue aprobada en la Sesión 45 de la
Asamblea de la Organización de Estados Americanos (OEA), el día 15 de junio del
2015.
Mediante
Ley 9394 de setiembre de 2016, Costa Rica ratificó la Convención, misma que
depositó ante la OEA en diciembre de 2016. De este modo, el Estado
costarricense deja tangible el compromiso de garantizar la protección y el
disfrute de los derechos humanos a las personas adultas mayores mediante este
instrumento jurídico que reconoce que la persona, a medida que envejece, debe
seguir disfrutando de una asistencia plena, independiente y autónoma, con
salud, seguridad, integración y participación activa en las esferas económica,
social, cultural y política de sus sociedades. La Convención establece una serie
de derechos en materia de cuidados de larga duración para la población adulta
mayor. Entre estos, en el artículo 12 señala que "La persona mayor tiene
derecho a un sistema integral de cuidados que provea la protección y promoción
de la salud, cobertura de servicios sociales, seguridad alimentaria y
nutricional, agua, vestuario y vivienda; promoviendo que la persona mayor pueda
decidir permanecer en su hogar y mantener su independencia y autonomía".
Además,
este instrumento indica que el Estado debe establecer un marco regulatorio
adecuado para el funcionamiento de los servicios de larga duración que permita
evaluar y supervisar la situación de la persona adulta mayor (Asamblea
Legislativa de Costa Rica, 2016).
▪
Carta de San José por los Derechos de las Personas Mayores de América Latina
y el Caribe 2012
En
la Carta de San José por los Derechos de las Personas Mayores de América Latina
y el Caribe, adoptada durante la tercera Conferencia Regional
Intergubernamental sobre Envejecimiento firmada en el 2012, los Estados
acordaron trabajar en todas las formas de discriminación y violencia que
reciben las personas adultas mayores y en crear redes de protección que
garanticen el ejercicio de sus derechos.
▪
Declaración de Brasilia 2007 Con el desarrollo de la segunda Conferencia
Regional Intergubernamental sobre Envejecimiento en América Latina y el Caribe,
efectuada en Brasil en el 2007, los Estados participantes ratificaron su
compromiso en impulsar acciones orientadas a proteger los derechos de las
personas adultas mayores, en un contexto de cambios demográficos en la región,
envejecimiento de la población y la posibilidad de que estas trasformaciones
generen discapacidades y dependencia y, por lo tanto, una mayor oferta de
servicios que les brinden atención integral (CEPAL, 2007).
Para
cumplir con este objetivo, se recomendaron, entre otros aspectos, crear marcos
legales para proteger los derechos de las personas adultas mayores y en materia
sanitaria, brindar cuidados paliativos a las personas adultas mayores con
enfermedades en fase terminal y facilitar apoyo a sus familiares que los
acompañan en el proceso. Además, se indicó que es necesario garantizar que los
profesionales que atiendan los casos tengan las competencias para realizar las
intervenciones requeridas, tanto físicas como psicosociales.
En
consonancia con estas disposiciones, la Política Nacional de Cuidados de Larga
Duración toma en consideración la necesidad de brindar atención a las personas
con enfermedades en fase terminal.
▪
Estrategia Regional de Implementación para América Latina y el Caribe del
Plan de Acción Internacional de Madrid sobre el Envejecimiento 2003
La
Estrategia contempla las metas, objetivos y recomendaciones para la acción en
favor de las personas mayores en cada una de las tres áreas prioritarias
acordadas en Madrid con el fin de que los países incorporen las medidas
necesarias para proteger los derechos y facilitar el desarrollo integral de las
personas adultas mayores (CEPAL, 2003).
▪
Plan de Acción Mundial sobre el Envejecimiento Madrid 2002
El
plan de Acción Mundial sobre Envejecimiento se aprobó en el 2002, como
resultado de la Segunda Asamblea Mundial sobre Envejecimiento en la que
participaron los Estados miembros de Naciones Unidas. En este evento los participantes
acordaron suscribir medidas tanto a nivel nacional como internacional en tres
ejes prioritarios: las personas adultas mayores y el desarrollo, la promoción
de la salud y el bienestar de la vejez y alcanzar entornos emancipadores
(Naciones Unidas, 2002).
Como
parte de las medidas que se vinculan directamente con los objetivos de esta
política, el documento dispuso reducir los efectos acumulativos de los factores
que aumentan el riesgo de adquirir enfermedades y, en consecuencia, aumentar
las posibilidades de dependencia durante la vejez. Para atender este objetivo,
el plan propone que los Estados garanticen cuidado y protección a las personas
a medida que envejecen y que se desarrollen actividades de promoción de la
salud y educación sanitaria Naciones Unidas, 2002).
De
esta forma, existe un compromiso de previo no solo de atender, sino también de
prevenir la dependencia en personas adultas mayores.
▪
Protocolo San Salvador (1988)
El
Protocolo San Salvador completa la Convención Americana de Derechos Humanos,
ampliando lo establecido en materia derechos económicos sociales y culturales.
Como parte de las obligaciones de los Estados, estipula que las personas
adultas mayores tienen derecho a protección durante su vejez y que para esto,
es necesario que se les proporcionen instalaciones adecuadas, alimentación y
atención especializada que carezcan de ella y no se encuentren en condiciones
de proporcionársela por sí mismas (Art.17).
▪
Plan de Acción Internacional de Viena sobre Envejecimiento (1982)
Los
Estados reunidos en la Asamblea Mundial sobre Envejecimiento de Naciones
Unidas, en 1982, decidieron aplicar una
serie de políticas a nivel nacional, regional e internacional para mejorar la
vida de las personas adultas mayores, partiendo de que la calidad de vida no es
menos importante que la longevidad y que, por lo tanto, las personas adultas
mayores deben disfrutar de una vida plena y saludable en el seno de sus propias
familias y comunidades (Naciones Unidas, 1982).
IV.
Instrumentos internacionales para la protección de los derechos de las con
discapacidad
▪
Convención sobre los Derechos de las Personas con Discapacidad
La
Convención Interamericana sobre los Derechos de las Personas con Discapacidad,
ratificada en Costa Rica en el 2008 mediante la Ley 8661, delinea los derechos
que se comprometen a proteger los Estados para garantizar el goce pleno y la
igualdad de condiciones para las personas con discapacidad, con el fin promover
el respeto de su dignidad inherente (Naciones Unidas, 2007).
El
instrumento aborda la condición de doble discriminación que viven las mujeres,
niñas y niños con discapacidad y reconoce su igualdad ante la ley y sus
derechos en materia de libertad de expresión, opinión y acceso a la
información, autonomía personal e independencia individual y respeto a su
privacidad (Gamboa y Salas, 2019).
En
el artículo 20 de la Convención se indica que las personas con discapacidad
tienen derecho a vivir de forma independiente y a ser incluidos en la comunidad
y para esto, los Estados tienen que asegurar que las personas tengan acceso a
una variedad de servicios de asistencia domiciliaria, residencial y otros de la
comunidad incluida la asistencia personal (inciso b.)
Con
el fin de lograr estos y otros objetivos, la Convención determina que los
Estados adoptarán la legislación y las políticas y que sean pertinentes para
hacer efectivos los derechos de la población con discapacidad (Naciones Unidas,
2007).
Se
trata de un instrumento de carácter vanguardista al introducir mayores
mecanismos de protección y promoción de los derechos de las personas con
discapacidad, respecto a otros marcos regulatorios previos en esta materia
(Gamboa y Salas, 2019).
▪
Convención Interamericana para la Eliminación de todas las formas de
discriminación contra las personas con discapacidad
La
Convención Interamericana para la Eliminación de todas las formas de
discriminación contra las personas con discapacidad, adoptada por Costa Rica en
1999 a través de la Ley 7948, dispone que los Estados se comprometen a adoptar las
medidas legislativas, laborales, sociales, educativas o de cualquier otra
índole, necesarias para eliminar la discriminaciónde las personas con
discapacidad (Art. I).
De
acuerdo con el instrumento, estas medidas incluyen, el trabajo prioritario en
"(.) la detección temprana e intervención, tratamiento, rehabilitación,
educación, formación ocupacional y el suministro de servicios globales para
asegurar un nivel óptimo de independencia y de calidad de vida para las
personas con discapacidad" (Art.III) (OEA,1999).
Asimismo,
los Estados acuerdan trabajar en la prevención de todas las formas de
discapacidad prevenibles y en la intervención temprana y facilitación de
tratamiento y rehabilitación (OEA, 1999).
▪
Programa de Acción para el Decenio de las Américas por los Derechos y la
Dignidad de las personas con discapacidad (2016-2016) Los Estados miembros
de la OEA acordaron adoptar de forma gradual las medidas administrativas,
legislativas y judiciales necesarias para garantizar la toma de conciencia
sobre la situación de las personas con discapacidad, su acceso a salud en
igualdad de condiciones, incluyendo salud sexual y reproductiva, rehabilitación
y habilitación, educación, trabajo,
empleo,
accesibilidad, participación ciudadana y cultural, autonomía personal y vida
independiente, entre otros. Además, acordaron desarrollar programas a nivel
nacional, regional y local, que mitiguen el impacto nocivo de la pobreza y la
desigualdad en las personas con discapacidad (OEA, 2016).
▪
Normas Uniformes sobre la Igualdad de Oportunidades para personas con
discapacidad Las Normas Uniformes sobre la Igualdad de Oportunidades para
personas con discapacidad fueron adoptadas en 1993 con el fin de garantizar el
ejercicio de derechos para esta población e impulsar una serie de medidas para
asegurar su acceso a atención médica, rehabilitación, servicios de apoyo,
educación, empleo, vida familiar e integridad personal (Naciones Unidas, 1993).
En materia de servicios, se estipula que los Estados deberán garantizar la
prestación de servicios de apoyo, incluidos los recursos auxiliares, con el fin
de aumentar la autonomía de las personas con discapacidad. Asimismo, se señala
que deben apoyar la elaboración y la disponibilidad de programas de asistencia
personal y de servicios de interpretación (Naciones Unidas, 1993).
▪
Declaración de Cartagena de Indias sobre políticas integrales para las
personas con discapacidad en el área de Iberoamérica En la Conferencia
intergubernamental sobre políticas para personas adultas mayores y con discapacidad,
celebrada en 1992, los Estados miembros acordaron impulsar acciones para
prevenir la discapacidad y para facilitar recursos, servicios y medidas de
rehabilitación para asegurar que las personas con discapacidad alcancen la
mayor autonomía (OEA, 1992).
V.
Instrumentos Internacionales de protección para las personas cuidadoras
▪
Convenio sobre la igualdad de oportunidades y de trato entre trabajadores y
trabajadoras con responsabilidades familiares Las labores de cuidado,
muchas veces a asumidas por integrantes de las familias, privan o limitan a las
personas de incorporarse al mercado laboral o acceder a estudios. Por eso, el
Convenio 156 de la Organización Internacional del Trabajo (OIT), denominado
"Convenio sobre la igualdad de oportunidades y de trato entre trabajadores y
trabajadoras con responsabilidades familiares" establece una serie de
obligaciones para los Estados con el fin de brindar oportunidades para las
personas trabajadoras con responsabilidades familiares.Según el Convenio
ratificado por Costa Rica
en
2019, el Estado debe desarrollar o promover servicios comunitarios, públicos o
privados, tales como los servicios y medios de asistencia a la infancia y de
asistencia familiar (Art.5) con el fin de brindar soporte a las personas
trabajadoras con hijos u otros familiares a su cargo, cuyas labores de cuidados
les impidan prepararse para la vida económica e ingresar en ella (Art.1).
VI.
Constitucionalidad y legislación nacional
El
marco normativo nacional contiene una serie de disposiciones constitucionales y
leyes orientadas de alguna forma a proteger y promover los derechos de las
personas dependientes por factores de edad, discapacidad, enfermedades crónicas
y degenerativas. Estas disposiciones constituyen un antecedente y un fundamento
para el desarrollo de la Política Nacional de Cuidados de Larga Duración.
▪
Constitución Política de Costa Rica En atención al derecho que tienen
los grupos poblacionales vulnerables a una vida digna, la Sala Constitucional
ha dispuesto que el Estado tiene el deber de brindarle una protección especial,
en los términos consagrados en el artículo 51 de la Constitución Política:
"Artículo
51- La familia, como elemento natural y fundamento de la sociedad, tiene
derecho a la protección especial del Estado. Igualmente, tendrán derecho a esa
protección la madre, el niño y la niña, las personas adultas mayores y las
personas con discapacidad." (Así reformado por el artículo único de la Ley 9697
del 16 de julio de 2019)", de manera que se constituye en una obligación del
Estado proteger a estas poblaciones.
▪
Creación del Sistema Nacional para la Atención y Prevención de la Violencia
contra las Mujeres y la Violencia Intrafamiliar En el 2008, se aprobó la
Ley 8688 con la que se creó el Sistema Nacional para la Atención y Prevención
de la Violencia contra las Mujeres y la Violencia Intrafamiliar. Este sistema
tiene entre sus objetivos promover políticas públicas que garanticen el
cumplimiento de las leyes para erradicar la violencia contra las mujeres y
promover la creación y fortalecimiento de servicios estatales, privados y
mixtos especializados a personas afectadas por violencia intrafamiliar.
▪
Ley de Penalización de la Violencia Contra las Mujeres
En
el 2007, se aprobó la ley de Violencia Contra las Mujeres que establece
disposiciones para proteger los derechos de las víctimas de violencia y para
sancionar las distintas formas de violencia física, psicológica, sexual y
patrimonial a las que se enfrentan.
Sistema
de Apoyo a los Cuidados y Atención a la Dependencia
▪
Reforma a la Ley de Desarrollo Social y Asignaciones Familiares (2009) En
el 1974, se aprobó la ley que crea el Fondo de Desarrollo Social y Asignaciones
Familiares (FODESAF) reformada el 2009. Esta ley fija que el 0,25 del fondo se
destinen a la atención de las personas adultas mayores y con discapacidad que
se encuentren en centros de atención creados con este fin. Además, establece
que hasta el 50% de este rubro se puede destinar al pago de salarios del
personal especializado en atender a la población adulta mayor.
▪
Ley de Autorización para el cambio de nombre de la Junta de Protección
Social (2009)
La
Ley 8718 "Autorización para el cambio de nombre de la Junta de Protección Social"
fija que la Junta de Protección Social distribuirá un porcentaje de la utilidad
neta de la lotería y otros juegos entre entidades dedicadas a atender y
proteger a las personas adultas mayores como los albergues, los hogares de
ancianos y los centros diurnos (Art. 8).
▪
Reforma del artículo 54 y Derogación del Transitorio Único de la ley
Integral para la Persona Adulta Mayor (2001) La ley dispone que los centros
públicos, privados y mixtos que busquen brindar servicios de atención a la
población adulta mayor requieren ser habilitados y estar en el proceso de
acreditarse ante el Ministerio de Salud para que CONAPAM pueda girarles
recursos para su funcionamiento (CONAPAM, 2013).
▪
Ley de protección al Trabajador (2000) Con esta legislación se fortalece
el Régimen No Contributivo a través de cual la Caja brinda pensiones a las
personas adultas mayores de bajos ingresos económicos y se dispone que este
debe universalizarse a todas las personas adultas mayores que no estén
cubiertas por otra pensión y que se encuentren en situación de pobreza
(CONAPAM, 2013).
▪
Ley de Creación de Cargas Tributarias sobre Licores, Cervezas y Cigarrillos
(1999)
Esta
ley asigna un porcentaje del impuesto selectivo de consumo para las bebidas
alcohólicas, cigarrillos, cigarros y puros al CONAPAM para la operación y
mantenimiento de los hogares de ancianos, albergues y centros diurnos de
atención pública o privada y también para financiar tratamiento y
rehabilitación de personas adultas mayores en situación de necesidad o indigencia
(Asamblea Legislativa, 1999).
▪
Ley Integral para la Persona Adulta Mayor (1999)
En
cuanto a la protección de las personas adultas mayores, la Ley 7935, "Ley
Integral para la Persona Adulta Mayor", aprobada en 1999, contempla las
disposiciones para garantizar igualdad de oportunidades para las personas
adultas mayores y para promover su permanencia en su núcleo familiar y
comunitario (Art.1). En este marco legal, se establecen como atribuciones del
Estado brindar servicios para las personas adultas mayores orientados a
promover la atención integral de su salud y, a su vez, establecer medidas para
apoyar a las personas con dependencia funcional, a sus familiares y a los
voluntarios que les atienden (Art.17).
Con
esta ley, además, se creó el Consejo Nacional de la Persona Adulta Mayor
(CONAPAM), órgano de desconcentración máxima, adscrito a la Presidencia de la
República, con personería jurídica instrumental y que se desempeña como ente
rector en materia de envejecimiento y vejez, encargado de formular políticas
que garanticen condiciones favorables para la población adulta mayor del país.
CONAPAM tiene como objetivo fomentar la participación de la comunidad, la
familia y la persona adulta mayor en las acciones para su desarrollo, de
garantizar su atención por medio de entidades públicas y privadas y de velar
por el funcionamiento adecuado de los programas destinados a esta población
(Art.34).
En
el 2013, se aprobó la Ley Integral para la Persona Adulta Mayor, con el fin de
fortalecer el CONAPAM. Entre algunas de las modificaciones, se establecieron
como funciones del Consejo la atención de personas adultas mayores internadas
en establecimientos públicos o privados, diurnos y permanentes y en su
domicilio o comunidad mediante programas de atención y cuido integral (Art.35).
▪
Ley del Sistema Financiero Nacional para la Vivienda, de 1986 y sus reformas
La
Ley del Sistema Financiero Nacional para la Vivienda y Creación del BANHVI,
establece que podrán ser beneficiarias de los subsidios para vivienda, las
personas adultas mayores que no tengan vivienda o que teniéndola, sus viviendas
requieran reparaciones (Asamblea Legislativa, 1986).
Además
de las leyes vigentes que brindan protección para la población adulta mayor,
hay una serie de decretos y protocolos que establecen las disposiciones sobre
cómo operan algunas políticas y servicios orientados a la atención de este
grupo poblacional. (Ver anexo 1).
▪
Ley de Promoción de la Autonomía Personal (2016)
La
Ley de Promoción de la Autonomía Personal, 9379, aprobada en el 2016, tiene
como objetivo p omover y asegurar a las personas con discapacidad, el ejercicio
pleno y en igualdad de condiciones del derecho a la autonomía personal (Gamboa
y Salas, 2019). La ley establece que para el ejercicio del derecho a la
autonomía personal se requiere una figura jurídica que garantice la igualdad
para las personas con discapacidad y la asistencia personal humana y productos
y servicios de apoyo (Art.2).
En
el artículo 13 de esta ley, se indica que la persona con discapacidad tiene acceso
a un plan individual de apoyo que determina el tipo de soporte que requiere
para la realización de actividades de la vida diaria, la intensidad y el número
de horas. Asimismo, esta legislación contempla la creación del Programa para la
Promoción de la Autonomía Personal de las Personas con Discapacidad orientado a
promover la autonomía de esta población a nivel nacional (Art.169).
▪
Ley de Creación del Consejo Nacional de Discapacidad (2015)
En
el 2015, se creó el Consejo Nacional de Personas con Discapacidad (CONAPDIS)
mediante la Ley 9303, con lo que se establece como la institución rectora en
materia de discapacidad encargada, entre otras funciones, de fiscalizar el
cumplimiento de los derechos humanos y las libertades fundamentales de las
personas con discapacidad por parte de entidades públicas y privadas (Art.1 y
2).
CONAPDIS;
además, tiene entre sus funciones: promover la incorporación plena de la
población con discapacidad, coordinar la política nacional garantizando la
participación de las distintas instituciones y organizaciones con injerencia en
la materia, asesorar a las organizaciones púbico o privadas que presten
servicios a la población con discapacidad, y promover la inclusión laboral de
esta población, entre otras. (Art.2).
▪
Ley de igualdad de oportunidades para las personas con discapacidad (1996)
La
Ley 7600 fue creada en 1996 y brinda las bases jurídicas y materiales para que
la sociedad costarricense adopte las medidas necesarias para la equiparación de
oportunidades y la no discriminación de las personas con discapacidad (Art.3).
La
legislación establece como obligación del Estado incluir en planes, políticas,
programas y servicios de las instituciones los principios de igualdad de
oportunidades y accesibilidad (Art.4, inciso a) y garantizar, a través de las
instituciones, los servicios de apoyo requeridos por las personas con
discapacidad para que puedan permanecer con sus familias (Art.4, inciso g). De
forma complementaria, existen varios decretos y normas que establecen las
disposiciones sobre para la protección y atención de la población con
discapacidad (Ver anexo 2).
ANEXO
4: DECRETOS Y PROTOCOLOS PARA LA PROTECCIÓN Y ATENCIÓN DE LA POBLACIÓN ADULTA
MAYOR
Decreto
39080-MP Reglamento para la conformación y los procedimientos bajo los cuales
operarán los Comités de Apoyo a los programas del CONAPAM y las entidades
ejecutoras (2015)
En
el 2015, se decretó el reglamento para la conformación y los procedimientos que
seguirán los Comités de Apoyo a los programas del CONAPAM para implementar los
programas destinados a las personas adultas mayores.
Entre
las funciones de los comités se encuentran: brindar el acompañamiento técnico a
la entidad ejecutora del programa para las personas adultas mayores, emitir el
criterio técnico para fijar la población usuaria, aplicar los lineamientos
establecidos por CONAPAM para el desarrollo del programa, invitar a
instituciones públicas y privadas, organizaciones comunales y otros actores a
reforzar los recursos del programa, entre otras.
Decreto
Ejecutivo 38036-MP-MBSF Política Nacional de Envejecimiento y Vejez, 2011-2021.
El
decreto establece un marco político a largo plazo para proteger a la población
adulta mayor a través de varias líneas estratégicas, entre
Sistema
de Apoyo a los Cuidados y Atención a la Dependencia
estas:
un papel activo del Estado para frenar el abandono, abuso y maltrato en contra
de las personas adultas mayores y la protección social y prevención de la
pobreza.
Decreto
37165-S Reglamento para el otorgamiento del permiso sanitario de funcionamiento
de los hogares de larga estancia para personas adultas mayores (2012)
Para
regular el ejercicio de los hogares de ancianos a distancia, el decreto
37165-S, establece las disposiciones básicas que deben garantizar estos centros
para el desarrollo de actividades de cuido básico, higiene personal, apoyo a
actividades de la vida diaria, alimentación, recreación, rehabilitación, entre
otras, que forman parte de la oferta de servicios que brindan.
Decreto
36607 -MP Declara de interés público la conformación y desarrollo de la red de
atención progresiva para el cuido integral de las personas adultas mayores en
Costa Rica (2011)
En
el 2011, se declaró de interés público la creación y desarrollo de una red de
atención progresiva para el cuidado integral de las personas adultas mayores.
De acuerdo con el decreto, se trata de una estructura social compuesta por
personas, familias, grupos de la comunidad, organizaciones no gubernamentales y
estatales articuladas para promover programas que garanticen el cuido adecuado
de las personas adultas mayores.
Decreto
36608-MP Reforma Reglamento para que el Consejo Nacional de la Persona Adulta
Mayor (CONAPAM) Califique a las Personas Adultas Mayores Solas que Soliciten
Bono de Vivienda (2011)
En
el 2011, se creó un decreto que establece que cada entidad autorizada del
Sistema Financiero Nacional para la Vivienda verificará el procedimiento
aplicado y los instrumentos utilizados por el CONAPAM para la calificación de
las personas al Bono de Vivienda.
Decreto
34961-mp Reglamento para que el Consejo Nacional de la Persona Adulta Mayor
(CONAPAM) Califique a las Personas Adultas Mayores Solas que Soliciten Bono de
Vivienda (2009)
Establece
el reglamento para que el Consejo Nacional de la Persona Adulta Mayor (CONAPAM)
califique a la persona adulta mayor sola que busque optar por un bono de
vivienda.Cada entidad autorizada del Sistema Financiero Nacional para la
Vivienda deberá entregar y recibir las solicitudes de calificación de persona
adulta mayor sola, realizar los estudios y finalmente enviar los documentos
(CONAPAM) para que emita la calificación (Art.2).
Decreto
Ejecutivo 30438-MP 2002 Reglamento a la Ley 7935, Ley Integral para la Persona
Adulta Mayor
Fija
las disposiciones generales que las personas físicas o jurídicas y las
instituciones públicas y privadas deben cumplir con el fin de garantizar a las
personas adultas mayores el ejercicio de sus derechos y el acceso a las
prestaciones que les corresponden (CONAPAM, 2013).
Protocolos
Protocolo
de coordinación interinstitucional para la asignación, giro, control y
fiscalización de los recursos públicos destinados a la atención y el cuidado de
las personas adultas mayores
En
este protocolo se establecen las medidas para la coordinación
interinstitucional entre los entes y órganos públicos que conceden recursos
públicos para atender a la población adulta mayor, con el fin de evitar
duplicidades y armonizar las actuaciones de los entes.
ANEXO
5: DECRETOS Y NORMAS PARA LA PROTECCIÓN Y ATENCIÓN DE LA POBLACIÓN CON
DISCAPACIDAD
Decreto
41088-MP Reglamento a la Ley de Creación del Consejo Nacional de Personas con
Discapacidad (CONAPDIS), Ley 9303 (2018)
A
partir de la publicación del Decreto 41088- MP se establecieron las
disposiciones normativas que deberá ejecutar CONAPDIS para garantizar que las
instituciones públicas y privadas cumplan con los derechos de las personas con
discapacidad para satisfacer sus necesidades y mejorar su calidad de vida.
El
Reglamento establece que la institución emite criterios de acatamiento
obligatorio para los sujetos y públicos y privados que fiscaliza como parte de
sus competencias.
Decreto
40727-MP-MTSS. Creación del Servicio de Certificación de la Discapacidad
(SECDIS) (2017)
Establece
el servicio de certificación de la discapacidad (SECDIS) con el fin verificar y
evaluar las condiciones subyacentes y determinantes de una o varias condiciones
de discapacidad y aplicarla para determinar los servicios selectivos, sociales,
de salud, empleo, transporte, educación u otros a los que puede tener acceso la
persona.
Decreto
36524-MP Presentación de la Política Nacional en Discapacidad (PONADIS) (2011)
Mediante
un decreto, en el 2011, se creó la Política Nacional de Discapacidad que
contiene el marco político para alcanzar la promoción, respeto y garantía de
los derechos de las personas con discapacidad.
La
política tiene tres ejes: institucionalidad democrática mediante el cual se
reconoce que todas las personas con discapacidad son sujetos activos de
derechos, el eje de salud que busca reforzar el acceso a la promoción de la
salud y los servicios sanitarios de la seguridad social de la población y
educación, que establece el derecho a la educación como universal y en
condiciones de equidad (Art. 5).
Decreto
26831-MP, Reglamento de la Ley 7600 de Igualdad de Oportunidades para las
personas con discapacidad en Costa Rica (1998)
En
1998, se creó el reglamento de la Ley 7600 de Igualdad de Oportunidades para
las personas con discapacidad con el fin de establecer las disposiciones que
deberán adoptar las instituciones públicas y privadas y los gobiernos locales
para garantizar el ejercicio pleno de los derechos de las personas con
discapacidad. El Reglamento contempla que las instituciones incluyan en los
planes operativos, proyectos y acciones medidas que garanticen el acceso a
servicios para las personas de discapacidad. Además, se propone que las
instituciones realicen revisiones de sus reglamentaciones internas con el fin
de constata que no tengan medidas discriminatorias que excluyan a la población
con discapacidad de su oferta de servicios (Art.8)- Además, con el fin de
garantizar que las personas con discapacidad reciban los servicios que
requieren, el Reglamento dispone que tanto las instituciones públicas como
privadas deben establecer una estructura interna que se encargue proveer los
servicios y la ayuda técnica que requiera esta población (Art.9).
Asimismo,
las contralorías de servicios se encargarán de supervisar que dichos servicios
se garanticen (Art.10)
Decreto
27006-MP "Creación del Proyecto de Servicios Sustitutivos de Cuido Familiar
para personas adultas con discapacidad en situación de abandono y/o riesgo
social provenientes del PANI" (1998)
Se
trata de un proyecto que brinda servicios de cuido familiar a personas con
discapacidad adultas y en situación de abandono provenientes de programas del
Patronato Nacional de la Infancia. Para ello, se crea la modalidad de Hogares
Grupales y a las personas ubicadas en estos centros se les facilita asesoría,
apoyo económico y seguimiento.
Norma
Nacional de Atención a personas con deterioro cognitivo y demencia (2006)
Se
establece la "Norma Nacional de Atención a Personas Adultas con Deterioro
Cognitivo y Demencia", creada con el fin de fijar los criterios técnicos y
administrativos que orientan la atención centrada en la persona adulta con
deterioro cognitivo y demencia en Costa Rica (Ministerio de Salud, 2006)
ANEXO
6: DECRETOS PARA LA PROTECCIÓN DE LOS DERECHOS DE LAS MUJERES
Decreto
34729-PLAN-S-MEP-MTSS Coordinación y Ejecución de la Política de Igualdad de
Género (PIEG) en las instituciones públicas
En
el 2018, se aprobó un decreto que establece que el Poder Ejecutivo y las
diversas instituciones en materia de igualdad y equidad entre mujeres y
hombres, orientarán sus actuaciones en función de la PIEG, que facilitará los
objetivos, metas y lineamientos estratégicos de acción.
Para
la ejecución de la política, se diseñarán planes de acción quinquenales, en los
que se identifica las acciones, los plazos, las instituciones responsables, los
resultados esperados y los presupuestos disponibles. El INAMU, de acuerdo con
el decreto, es la institución encargada de coordinar el proceso de la política
y los planes de acción correspondientes.
La
política tiene los siguientes objetivos: el cuido como responsabilidad social,
el trabajo remunerado de calidad y generación de ingresos, la educación y salud
de calidad en favor de la igualdad, la protección efectiva de los derechos de
las mujeres y frente a todas las formas de violencia y el fortalecimiento de la
institucionalidad a favor de la igualdad y equidad de
género.
ANEXO
7: HALLAZGOS DEL PROCESO PARTICIPATIVO DENOMINADO CÍRCULOS DE DIÁLOGO A NIVEL
NACIONAL EN TORNO A LAS NECESIDADES DE CUIDO EN LOS GRUPOS FAMILIARES
COSTARRICENSES
Los
círculos de diálogo contaron con la participación de más de alrededor de 280
personas, tanto personas cuidadoras como personas usuarias de los servicios de
cuidados, de modo que ha sido posible conocer las vivencias y requerimientos
tanto de quienes requieren llevar a cabo los cuidados y apoyos, como de quienes
los reciben.
Esencialmente,
este ejercicio evidenció que los cuidados tienen una gran amplitud de
dimensiones que deben considerarse, parafraseando al informe final:
"(.)
no se trata solo de alimentar, bañar, realizar actividades mecánicas o
rutinarias, atender cuerpos, cumplir con manuales de servicio para prevenir o
tratar enfermedades. De lo que se trata es de acompañar seres humanos, personas
que merecen total respeto, afecto, amor, escucha, para lo cual se requiere
tener la capacidad de entenderlos, de dar espacio a sus necesidades, a sus
sueños, a las cosas que pueden aportar. No solo se trata de mantenerlos vivos,
sanos y seguros, sino de que tengan una vida digna, que puedan ejercer sus
derechos y participar y aportar en la sociedad".
A
continuación, se amplían los principales resultados de este ciclo de consultas
ciudadanas destacando los mensajes clave entregados por personas con
dependencia y personas cuidadoras en los círculos de diálogo. Este proceso fue
financiado por medio de una cooperación técnica del Banco Interamericano de
Desarrollo y llevado a cabo por una consultora privada.
a
Descripción de condiciones generales actuales de servicios en las diferentes modalidades.
Las
experiencias compartidas por los y las participantes, ilustran situaciones muy
variadas, en relación con una multiplicidad de factores que inciden sobre la
calidad de los servicios.
Tras
las vivencias compartidas por las personas que participaron en los Círculos de
Diálogo, se definen ciertas tendencias:
▪
Cuidados a cargo de redes familiares.
Esta
modalidad considera la atención de personas adultas mayores y personas con
discapacidad con algún nivel de dependencia. Las condiciones de cuido suelen
presentar muchas limitaciones, tanto para quien recibe el cuido como para quien
lo realiza. El o la cuidadora, usualmente una mujer (madre, esposa, con menor
frecuencia hijas y hermanas) realiza funciones aprendidas de forma práctica o
con formación básica, no recibe capacitación ni asesoría, asume la
responsabilidad 24 horas al día / 7 días a la semana. No recibe un
reconocimiento económico por el trabajo que realiza, no cuenta con vacaciones
ni con recursos para garantizar su propia seguridad ocupacional.
No
suele contar con apoyos y la persona que atiende suele desarrollar un
importante vínculo de dependencia emocional.
"Recordar
que se atienden personas, no son muebles, no son cosas. No es una cuestión de
números, de protocolos y de puras cuentas".
Tienen
mucha libertad de acción, pero por lo general, pocos recursos de información y
gestión, para procurar mecanismos alternativos de apoyo. Usualmente, el resto
de la familia "ayuda" aportando dinero, comida, ropa, o bien acompañando a la
persona cuando la cuidadora debe ausentarse por alguna razón. En muchos casos,
para atender sus actividades personales, la cuidadora debe llevar con ella a la
persona bajo cuidado, por sus propios medios:
"Nunca
piensan en el cuidador. No piensan en que si uno está bien, ellos están bien.
Debería de haber mucha ayuda en ese aspecto".
Los
cuidados y apoyos que se realizan en los domicilios muchas veces no cuentan con
condiciones de accesibilidad y seguridad conforme las necesidades de la persona
en cuido, sino que suelen presentar limitaciones de espacio, condiciones
materiales y acceso a servicios. Las familias que no cuentan con apoyos para
tal fin no pueden asumir el costo de adaptar y mejorar las viviendas ni comprar
el equipamiento adecuado, por ejemplo, camas ortopédicas, sillas de ruedas,
equipo para
baño,
entre otros.
En
estos contextos, las personas que reciben cuidados o apoyos cuentan con
limitaciones en la cuidadora debe llevar con ella a la persona bajo cuidado,
por sus propios medios:
Tabla
A1. Cantidad de personas participantes en los Círculos de Diálogo a nivel
nacional:
necesidades
de cuido en los grupos familiares costarricenses en 2017

"Nunca piensan en el cuidador. No piensan en
que si uno está bien, ellos están bien. Debería de haber mucha ayuda en ese
aspecto".
Los
cuidados y apoyos que se realizan en los domicilios muchas veces no cuentan con
condiciones de accesibilidad y seguridad conforme las necesidades de la persona
en cuido, sino que suelen presentar limitaciones de espacio, condiciones
materiales y acceso a servicios. Las familias que no cuentan con apoyos para
tal fin no pueden asumir el costo de adaptar y mejorar las viviendas ni comprar
el equipamiento adecuado, por ejemplo, camas ortopédicas, sillas de ruedas,
equipo para baño, entre otros.
En
estos contextos, las personas que reciben cuidados o apoyos cuentan con
limitaciones en la satisfacción de sus necesidades. En los peores escenarios,
las personas carecen de la atención adecuada, y se requiere la intervención
institucional; para garantizar la protección. En la medida de lo posible, se
procura que el cuido siga siendo brindado por la familia, mejorando las
condiciones con aporte de recursos y un acompañamiento ajustado a los perfiles.
Atención en familias solidarias En estas modalidades, una familia -que puede
tener diversos perfiles- recibe un monto que es establecido a partir de las
necesidades de la persona a atender. La persona es integrada a la dinámica
familiar, "se convierte en un miembro más de la familia".
De
acuerdo con las experiencias compartidas, las funciones de atención se asumen
de forma compartida, con diversos niveles de colaboración.
En
la práctica, se percibe que es muy frecuente que dichas funciones se recarguen
en una persona, generalmente una mujer.
En
el seno de estas familias, se integra a la persona a la dinámica cotidiana, por
lo que no se trata de una relación laboral. En ese sentido, la o las personas
que cuidan no requieren una calificación especial, no reciben un salario ni
están sometidas a un control sobre las condiciones de prestación del servicio,
en el sentido que se daría a quien realiza un trabajo.
La
dinámica es continua, no aplican vacaciones, y se puede llegar a generar mucha
dependencia. Muchas cuidadoras en familias solidarias se sienten solas en su
labor, que realizan con mucha vocación y compromiso, pero sin contar con las
mejores herramientas para orientar su quehacer.
Las
viviendas en que se brindan estos servicios presentan condiciones de mejor
estado y equipamiento, pero aun así hay otras necesidades de apoyo no siempre
atendidas por una red de contención mayor que pudiera aportar recursos para
brindar las condiciones óptimas de seguridad y comodidad.
Se
plantea una percepción muy marcada de que los recursos son insuficientes, y que
la familia "debe hacer milagros" para rendir el dinero que reciben como aporte,
para conseguir recursos de otras fuentes y, sobre todo, para organizar el
tiempo para atender todas las necesidades.
Experiencias
de atención en residencias privadas
La
experiencia de las personas es que en las residencias se trabaja como una
organización privada, aunque funciona como una familia. En esta modalidad, los y
las usuarias conviven de forma continua, las personas se integran y las
personas cuidadoras tratan de establecer una rutina estable, en la que se da
espacio para atender las necesidades básicas y otras complementarias. Las
personas cuentan con un subsidio, que en principio cubre todas las necesidades,
sin embargo, según comentan las personas participantes, el mismo no les permite
atender ciertas necesidades.
"Se
trata de que las instituciones cumplan los fines para los que han sido creadas,
y fomenten una cultura de protección, de responsabilidad y de respeto, no solo
un servicio. que se aporte, desde diferentes espacios y con el liderazgo del
Estado, hacia un modelo de corresponsabilidad social".
Las
personas de las residencias privadas comentaron que existen condiciones
irregulares de asignación de personal y cumplimiento de requisitos, con
escenario de equilibrio mínimo.
Los
recursos son limitados para asegurar tratamientos adecuados, a nivel de terapia
física, psicológica y psiquiátrica, también para acceso a recreación y
socialización. Hay una percepción generalizada, pues indican que les dan un
subsidio estándar, el cual no considera gastos de casos particulares. Es decir,
la cantidad del importe no considera especificidades relativas con el nivel de
dependencia, el cual suele estar asociado con la incurrencia de mayores egresos
para quién realiza las tareas de los cuidados y apoyos.
Los
encargados de la residencia y los cuidadores asumen los costos y los riesgos, y
se cobra el servicio de cuido. Aparte de los subsidios y el marco programático,
no se recibe apoyo de ninguna institución.
Experiencias
de atención en hogares Respecto de estas modalidades se compartieron diversas
experiencias, desde centros de pequeñas dimensiones hasta espacios con capacidad
para decenas de personas usuarias. Los hogares pueden ser subsidiados por el
Estado, por fondos privados (asociaciones o fundaciones) o contar con modelos
mixtos, donde los usuarios pagan una cantidad a cambio de los servicios.
Funcionan con personal contratado y con un equipo administrativo, que puede
responder a los y las propietarias o a una junta directiva, además de que debe
ajustarse al marco programático que les corresponda.
Conforme
con las experiencias compartidas por los y las participantes, en estos hogares,
es común atender personas adultas mayores y personas con discapacidad con
antecedentes de negligencia, abandono o abuso, con diversos niveles de
dependencia y en ocasiones, con la salud física y mental muy deteriorada.
Asimismo, es muy común que las personas no reciban visitas ni de familiares ni
de amistades.
Son
personas que acumulan muchos duelos, que deben enfrentar en soledad o con el
apoyo que se le pueda dar desde los centros, donde no siempre se tiene la
capacidad de dar el apoyo psicológico y la atención personalizada que
ameritarían. Las personas usuarias acumulan entonces mucha frustración y enojo,
y a veces descargan sus emociones en personas compañeras o en las mismas
personas cuidadoras.
"Venimos
a ser brazos y pies, pero nunca la cabeza de los otros".
Pese
a que estos centros operan con personal asalariado y con el perfil requerido
para el puesto, las condiciones laborales suelen presentar limitaciones. Es
frecuente que se paguen salarios mínimos y se recarguen las jornadas, que se
tengan pocos espacios de descanso y vacaciones, que las rutinas de trabajo sean
muy pesadas. Sumando a esto el estrés por atender poblaciones con necesidades
psicológicas que no se puede contener o atender adecuadamente, se percibe que
el perfil de trabajo de los y las cuidadoras es muy duro.
Desde
la perspectiva de las personas cuidadoras, la demanda de servicios supera la
capacidad de respuesta por parte de los hogares, principalmente por las
limitaciones de presupuestos.
También
indican que la infraestructura no alcanza y no cumple con los requerimientos, y
deben ampliarse las instalaciones para poder dar un mejor servicio a más
usuarios.
Se
cuenta con presupuestos relativamente estables, que permiten cubrir la mayoría
de las necesidades, aunque como se indicó, se percibe que no alcanzan y se hace
necesario buscar otras formas de solventar necesidades.
Cuando
el marco legal lo permite, se cuentan con diversos mecanismos para complementar
los recursos, como el trabajo voluntario, las donaciones y otras actividades
para recaudar fondos.
En
general, se distingue la necesidad de mejorar la atención a la población con
discapacidad mental y de avanzar en temas de accesibilidad, acceso a
entretenimiento e inclusión laboral. En el caso de la atención de personas
adultas mayores, se perciben mayores carencias, tanto en cobertura como en
calidad, y también en cuanto a abordaje institucional y respuesta social.
b
El perfil y las necesidades de las personas que brindan servicios de cuidados y
apoyos
De
manera general, se reconoce que la mayor parte de personas que realizan
servicios de cuido son mujeres, esto tanto en los hogares privados como en los
diversos programas institucionales.
Las
experiencias compartidas ilustran cómo la función de cuidados y apoyos de personas
adultas mayores y personas con discapacidad ha sido asumida, generalmente, por
mujeres: madres, esposas, hermanas e hijas, incluso otras familiares o hasta
vecinas que por diversas razones no tienen personas a su cargo.
Se
observa que, en los ámbitos domésticos y no institucionalizados, el perfil de
la persona cuidadora es empírico y sin calificación formal. Se basa en saberes
desarrollados en la práctica, por vocación y por responsabilidad atribuida y
asumida. No suelen contar con cobertura de seguridad social ni derechos
laborales, porque la función no es vista como trabajo ni retribuida
económicamente. Se capta que en años recientes se ha venido presentando un
aumento en la participación de hombres, pero persiste la tendencia a
concentración del cuido en las mujeres. Incluso se señaló que existe una
cultura machista, con un alto nivel de arraigo del estereotipo de que las
mujeres son más aptas para el cuido.
En
los ámbitos institucionales la función de cuido también ha sido mayormente
femenina, tanto en cuido directo, como en servicios de educación, asistencia de
pacientes, enfermería, servicios complementarios como cocina y limpieza.
Las
personas que laboran en cuido responden desde la vocación y el interés laboral
y profesional. Se cuenta con un marco legal que respalda derechos laborales y
de salud y seguridad ocupacional que, si bien se percibe que presenta brechas
de cumplimiento, representa una base fundamental para garantizar condiciones
mínimas.
Muchas
personas que laboran en centros cuyo presupuesto depende de la cantidad de
personas atendidas, perciben que, en el esfuerzo por equilibrar costos y
generar o aumentar ganancias, se pagan salarios mínimos o a veces por debajo,
se incumplen horarios y otros derechos, y en general se manejan cargas elevadas
de trabajo. Se considera que esto repercute en una alta rotación de personal,
por falta de estabilidad e incentivos.
Desde
las vivencias compartidas por las personas, en los espacios de cuido hay muy
pocos recursos y espacios para capacitación, para hacer terapia ocupacional,
para tener espacios de desahogo y descanso. Esto aplica sobre todo para el caso
de personas que cuidan o apoyan personas adultas mayores y personas con
discapacidad. Se hizo mención en forma explícita o implícita, a lo que llaman
"el síndrome del cuidador quemado", que se atribuye al efecto acumulativo del
trabajo en las condiciones señaladas, sin recursos para enfrentar el cansancio
físico y emocional que supone el trabajo regular en cuido.
"Un
tema de la red de cuido es el descanso para el profesional, para el cuidador.
Se maneja mucha ansiedad, se necesita aprender a tener límites, a manejar la
frustración. Se necesita un descanso. Las condiciones no lo permiten".
Las
expresiones de agotamiento y los reclamos por la falta de comprensión y
atención de sus necesidades fueron recurrentes. En muchos casos se hizo un
llamado a mejorar los servicios para las y los cuidadores, para asegurar que
ellas y ellos también tengan condiciones dignas y un trato humano.
"Recordar
que el fin de estas redes de cuido son las personas. Entender que los
cuidadores no somos robot. Somos seres humanos. Nos cansamos tanto física como
mentalmente. Hay cosas buenas, rescato, pero hay que trabajar más para
mejorar".
c
El costo de los servicios de cuido
Una
de las temáticas abordadas en los Círculos de Diálogo fue el costo de los
servicios. Al respecto, se puede concluir que ni las personas usuarias, ni las
personas cuidadoras que participaron en las actividades, tienen una noción
clara del costo real de los servicios.
"No
hay presupuesto para cubrir todo eso, ni para poder atender a todos los que lo
necesitan".
Al
abordar este tema, más que costos, lo que las personas plantearon fueron quejas
bastante frecuentes, respecto a que los montos son insuficientes, el dinero no
alcanza, los rubros están desactualizados y no apuntan a una atención integral
ni realista y en general, la percepción de que mucha población no está siendo
atendida. En menor frecuencia se hizo el señalamiento de que los recursos no
están bien distribuidos pues hay personas que reciben subsidio y no lo
necesitan.
En
general, muchas de las personas participantes compartieron experiencias en las
que se ha tenido que renunciar a comprar o costear bienes y servicios, optar
por lo más barato y no por lo mejor o incluso por lo que saben que la persona
en cuido quisiera o prefiere. De la misma forma, reconocen que, para poder
enfrentar estas limitaciones, requieren administrar muy bien los recursos, y
esta no es una competencia que tengan desarrollada ni para la cual reciban
asesoría.
"Se
hace lo que se puede con lo que se tiene. Si no alcanza, se buscan otros
recursos. si no, se hacen sacrificios".
Algunas
personas aportaron datos estimados sobre el costo de servicios puntuales o la
tarifa que se da en ciertos programas, pero no aproximaron un costo integrado.
En muchos espacios se recurre a donaciones, en dinero, en trabajo, en
productos, se desconoce el valor real de
estos aportes ni cuánto implican en el equilibrio financiero del centro de
cuido. Por otro lado, se pagan salarios y cargas sociales, pero no siempre se
cumple con todo por lo que los costos están subvalorados. También las personas
participantes reflexionaron acerca de que no todas las personas en abandono o
que enfrentan un cuido negligente lo hacen por falta o escasez de recursos, al
menos no monetarios. Hay familias que no asumen la responsabilidad, que no
quieren ni pueden atender bien a las personas, y esto es un asunto que no se
resuelve con dinero.
d
Las fuentes de recursos desde el punto de vista de las personas cuidadoras en
residencias
La
tendencia general que se reconoce a partir de la información compartida por las
personas cuidadoras es que hay un aprieto muy alto, sino total, de los recursos
que aportan las instituciones del Estado, a partir de los diferentes programas.
Se
comentó que cuando el marco legal lo permite, se reciben donaciones en dinero,
servicios o bienes, y se desarrollan actividades para generar ingresos, que
pueden ser en forma permanente (patrocinios) o en forma esporádica (bingos,
ventas, eventos varios).
Se
señaló que una fuente importante de recursos es el trabajo voluntario. En este
campo las personas destacaron el aporte de estudiantes universitarios, bajo
modalidades de trabajo comunal y
prácticas supervisadas, el de organizaciones no gubernamentales y grupos
religiosos y de jóvenes. Se observó que hay una amplia oferta de colaboración
que aporta en forma cotidiana a los servicios de cuido, procurando ajustarse a
las áreas de mayor necesidad. Como se indicó, se percibe que los recursos son
escasos, y que queda mucha población sin atender y aún dentro de la atendida,
aspectos sin solucionar.
"Por
parte de nosotros, todo lo que son gastos, son subsidiados por la institución,
sin embargo, el presupuesto es muy limitado. Nosotros como residencia tenemos
que ver como cubrirlo".
En
esta valoración se reconoce que hay dos dimensiones importantes: la cantidad de
los recursos y el modelo de administración y gestión de los recursos, que puede
potenciar o limitar el aprovechamiento óptimo.
"Los
recursos son escasos, los requisitos y las exigencias son muchas, no hay margen
para maniobrar con los montos y los rubros. Se ocupa un sistema más ágil, más
eficiente".
e
Las necesidades y expectativas sobre los servicios de cuidados y apoyos
De
manera sintética, las personas que participaron en los Círculos de Diálogo
apuntan a un ideal de servicio integral, que procure el bienestar y la calidad
de vida de las personas. Se hace reconocimiento al enfoque de derechos, en el
sentido de plantear como ideal que las personas que por diversas razones de
riesgo, violencia o abandono ameriten una atención del Estado, gocen de todos
los derechos que podría tener cualquier persona.
Se
entiende que la oferta de servicios se adapta a las necesidades de las
personas, y que la respuesta institucional debe complementar los esfuerzos de
las familias cuando estas sean capaces de asumirlos, o bien de suplirlos en
caso de que estas no asuman las responsabilidades que les competen. Es un tema
en el que se insiste y permea la conceptualización del modelo de atención: no
se puede ni debe depender de la acción de las instituciones públicas, sino que
se requiere consolidar un modelo de corresponsabilidad.
Desde
la perspectiva de las y los participantes en los Círculos de Diálogo, la visión
más completa sobre una gama de servicios de atención a la dependencia y apoyo a
los cuidados consideraría la satisfacción de las siguientes necesidades:
▪
Alojamiento temporal o permanente, en condiciones de seguridad y comodidad.
▪
Alimentación adecuada, sana, balanceada y conforme a las necesidades de cada
persona.
▪
Artículos personales como calzado, vestido, pañales, artículos de limpieza.
▪
Terapia ocupacional.
▪
Terapia física.
▪
Servicios de enfermería y asistencia de pacientes.
▪
Medicamentos y tratamientos.
▪
Atención de emergencias.
▪
Atención psicológica.
▪
Atención y medicamentos para tratamientos
siquiátricos.
▪
Espacios y recursos para la recreación, el deporte, el arte y la cultura.
▪
Espacios para disfrutar de relaciones socioafectivas (familia, pareja,
amistades).
▪
Programas y recursos didácticos y educativos.
▪
Programas y recursos para estimulación y desarrollo de destrezas y habilidades.
▪
Inclusión en centros educativos.
▪
Inclusión laboral.
▪
Comunicación y participación social.
▪
Actividades y apoyo espiritual.
▪
Libertad y autonomía, toma de decisiones.
▪
Servicios de apoyo y protección legal.
▪
Transporte y desplazamiento.
Una
batería de servicios amplia y diversa como esta se ajustaría a la modalidad de
atención y a las necesidades del usuario, de tal forma que los servicios cubran
aquellas áreas que la persona, por sus propios medios y/o con el apoyo directo
de sus familiares, no logra atender en forma satisfactoria. Se hizo también
hincapié en que los servicios deben ser de calidad y respetar la dignidad de
las personas.
Considerando
la dinámica actual, las personas perciben que las necesidades con mayores
problemas de atención son las psicosociales: la oferta de servicios psicológicos
con la frecuencia requerida, la atención psiquiátrica accesible y de calidad,
los espacios para socialización y recreación, la comunicación y la
participación social, son temas deficitarios y que suelen relegarse a un
segundo plano, por atender necesidades más urgentes como alimentación, aseo y
salud física.
Consideran
que las limitaciones para la inclusión social de personas dependientes se
refuerzan por la limitación de recursos en materia de transporte y las
condiciones poco accesibles de los entornos físicos. Se percibe que hay una
oferta reducida de vehículos y choferes, rubros para desplazamiento,
condiciones de accesibilidad en sitios de recreación y deporte, y que hay
limitaciones de personal para atender fuera de los centros. Las condiciones
cotidianas llevan a reconocer, de manera prácticamente unánime, que la
población requiere un trato humanizado, sustentado en el afecto y el respeto.
Se aportaron muchos testimonios acerca de la vulnerabilidad psicológica y
afectiva de las personas que son recibidas en las diversas modalidades de
protección. En dichos espacios, la atención de las necesidades físicas es tan
urgente como en cualquier otro, pero la posibilidad de dar contención y afecto,
hacen una gran diferencia.
Se
comparte el reconocimiento de que se requieren los servicios directos, pero
también las condiciones que faciliten una buena atención.
Es
decir, productos y servicios que posibiliten que se cumpla con el modelo de
atención integral.
En
esta línea, las personas plantearon la necesidad de contar con una plataforma
programática adecuada y, por el otro, con los recursos para poder implementar
el programa, un tema en que resulta determinante el presupuesto y el personal.
Adicionalmente,
en cuanto al personal hubo marcado consenso en levantar el hecho que es
necesario que éste tenga las condiciones adecuadas para dar el servicio, tanto
formación como también vocación. Se esbozó como una observación recurrente que
el personal que da cuido, trabaja con poblaciones complejas.
Las
competencias en comunicación y manejo de conflictos son parte de los
requerimientos generales que deben acompañar las destrezas más técnicas y
específicas.
Considerando
además la complejidad de actores y dinámicas de servicios que ya se ha
señalado, se percibe la necesidad de contar con un marco que si bien regule y
ordene, también sea flexible y con capacidad de reconocer y adaptarse a las
particularidades y contingencias.
Finalmente,
las personas consideran que se trata de un compromiso país, y una tarea que no
puede atenderse en forma aislada, una necesidad a resolver para obtener los
resultados esperados es contar con una sociedad inclusiva y una cultura
solidaria, que asuma el cuido o a la atención de poblaciones en riesgo o en
necesidad de protección, como responsabilidad compartida.
f
Las limitaciones que enfrentan los grupos familiares y centros de cuido
En
línea con los resultados expuestos previamente, y sintetizando las principales
quejas y solicitudes de mejora expresadas por las y los cuidadores y las personas
usuarias de cuido que participaron en los Círculos de Diálogo, se perciben las
siguientes limitaciones:
▪
Escasez de dinero para costear servicios adecuados.
▪
Falta de personal capacitado, con vocación, con compromiso y tiempo para
cuidar.
▪
Programas y modelos de atención estandarizados y rígidos.
▪
Trámites y requisitos institucionales complejos y lentos.
▪
Baja articulación de actores.
▪
Acceso a información limitado, por la dispersión de referentes y la distancia
relativa entre estos y las personas usuarias.
▪
No responsabilización de las familias.
▪
Mal trato en instituciones.
▪
Vulnerabilidad psicosocial de las personas en cuido (sin contar con recursos
adecuados para atenderlos).
▪
Condiciones de trabajo y salud ocupacional de cuidadoras/es.
▪
Entornos excluyentes.
▪
Condiciones de trabajo de las y los cuidadores.
Una
limitación que se refirió con mucha frecuencia es que los modelos de atención
son estandarizados e impiden que las y los cuidadores busquen formas
alternativas para resolver. Algunas personas comprenden que esta situación es
inevitable, porque se trabaja bajo un marco legal, con recursos públicos, y no
se puede permitir que cada uno actúe discrecionalmente. También se mencionó
que, a falta de regulación de los servicios, ha habido episodios lamentables en
las que el lucro aprovecha negativamente las necesidades de las personas. Estas
situaciones deben evitarse y controlarse, pero se esperaría que no se apliquen
las mismas alternativas para todos, que se den oportunidades para las personas
y los centros que tienen verdadero compromiso, responder a las particularidades
de las personas y diversificar y aumentar los recursos.
"Para
nosotras es un poco difícil ser cuidadora.
Dejan
a los ancianos para mayor comodidad de la familia; sin embargo, los adultos
mayores creen que los familiares no vuelven por culpa de los cuidadores, nos
insultan, nos agreden física y psicológicamente. No acatan los consejos de los
cuidadores, más bien, los culpan de agresiones. Tienen fases de enojo, irritados
por la situación y del sentimiento de que no es útil. Nosotras estamos
pendientes de sus dolencias, y de lo que les pasa. Hay que estar muy pendientes
porque ellos se pueden complicar muy rápido. Se enojan y se deprimen."
La
gestión de los servicios presenta limitantes, en las que inciden diversos
factores: en primer plano, y mencionada con alta frecuencia, la escasez de
recursos. En segundo orden, se insistió mucho en la rigidez de rubros, en
Sistema
de Apoyo a los Cuidados y Atención a la Dependencia
la
imposibilidad de adaptar los presupuestos conforme las necesidades particulares
de las personas y del contexto, mucho menos para considerar las preferencias de
la persona usuaria. Algunas personas reflexionaron acerca de la paradoja de un
modelo de atención que se supone apunta a la autonomía de la persona y al
respeto de sus derechos, y por otro lado le impone una serie de decisiones,
desde el tipo de alimentos, la frecuencia, y en general da escaso margen para
que expresen su identidad a través de los actos cotidianos.
"mejorar
el talento humano que trabaja en las organizaciones que atienden adultos
mayores, y dar apoyo en capacitación para las familias que cuidan".
El
sistema ofrece servicios estandarizados, y esto no permite reconocer la
identidad de las personas. Se entiende que el respeto a la identidad no
descansa solamente en este aspecto, pero junto con otras muchas situaciones que
se presentan en los albergues y centros de atención, se observa una
inconsistencia en este punto que, en última instancia, lesiona los derechos de
la población atendida. Una limitación ampliamente comentada en los Círculos de
Diálogo corresponde a las condiciones
de
trabajo de las y los cuidadores, que no solamente afecta a estos, sino también
a las personas que reciben cuido. En menor grado, se reconoce que es preciso
velar porque las personas que trabajen en cuido tengan el perfil adecuado, pero
no solo en función de calificación ocupacional, sino también de vocación y
ética. Se hace un señalamiento frecuente de que es necesario brindar mayor
capacitación, asesoría y apoyo para los y las cuidadoras. Finalmente, se
reflexiona acerca del reto a enfrentar, que no se reduce a aumentar fondos ni a
mejorar trámites, sino a cambiar de paradigma, desde un enfoque asistencialista
a uno de corresponsabilidad social, donde haya mayor sensibilidad y respuesta
de parte de todos los actores involucrados, para asegurar respuestas adecuadas
y sostenibles.
ANEXO
8: PREGUNTAS SOBRE DEPENDENCIA EN LOS DIFERENTES INSTRUMENTOS UTILIZADOS
Ilustración
A1. Pregunta sobre dependencia en el cuestionario del EBC,2018.


Se
clasificaron como ABVD las preguntas H1; H2, H3, H4, H5 y H10 y como AIVD las
preguntas H6, H7, H8, H9 y H11.
ANEXO
9: ESTIMACIÓN PRESUPUESTARIA Y FINANCIERA DEL MODELO BASE DE APOYO A LOS
CUIDADOS
Y ATENCIÓN A LA DEPENDENCIA
Para
la prospección de costos para un modelo de atención104 en Costa Rica, se
utilizó una metodología similar al realizado para Uruguay (Matus-López 2017) y
basado en los lineamientos de las proyecciones de gasto de la Unión Europea (EC
2012, 2015, 2017). Es un modelo de prospección por simulación (Worral y
Chaussalet 2015) y consta de seis pasos (Ilustración A3).
104
Este apartado presenta los resultados del trabajo "Prospección de costos de un
sistema de cuidados para la atención de la dependencia en Costa Rica" a
solicitud del BID y del IMAS, desarrollado en el 2019, por el Dr. Mauricio
Matus-López, de la Universidad de Pablo de Olavide, Sevilla. En este trabajo
son presentados los posibles escenarios de costos para la cobertura para un
Modelo Base de atención a la dependencia. Estas estimaciones son presentadas a
partir de la transición demográfica de la población según los datos del INEC,
los escenarios de morbilidad, las estimaciones de la prevalencia de la
población dependiente en el país, la cobertura de los servicios existentes y
sus posibles expansiones y los costos unitarios por cada servicio.
104 Este apartado
presenta los resultados del trabajo "Prospección de costos de un sistema de
cuidados para la atención de la dependencia en Costa Rica" a solicitud del BID
y del IMAS, desarrollado en el 2019, por el Dr. Mauricio Matus-López, de la
Universidad de Pablo de Olavide, Sevilla. En este trabajo son presentados los
posibles escenarios de costos para la cobertura para un Modelo Base de atención
a la dependencia. Estas estimaciones son presentadas a partir de la transición
demográfica de la población según los datos del INEC, los escenarios de
morbilidad, las estimaciones de la prevalencia de la población dependiente en
el país, la cobertura de los servicios existentes y sus posibles expansiones y
los costos unitarios por cada servicio.
Ilustración
A3. Circuito en el procedimiento de acceso a la oferta de servicios y
prestaciones del Sistema Nacional de Cuidados

Los
escenarios de cada paso fueron sensibilizados con dos adicionales, uno
optimista y otro pesimista. Los detalles de cada uno y sus resultados en número
de personas usuarias y costos se presentan en este apartado.
En
el primer paso, se analizó la evolución de la población nacional, por sexo y
edad. Para ello se utilizaron las proyecciones oficiales del Instituto Nacional
de Estadísticas y Censos de Costa Rica, para el periodo 2011-2050 (INEC,
2018c). Los escenarios de sensibilización se basaron en el ajuste ponderado de
las estimaciones probabilísticas de Naciones Unidas (ONU, 2018).
En
un segundo paso, se obtuvieron las estimaciones de prevalencia de la población
en situación de dependencia en Costa Rica.
Estas
se calcularon a través de la explotación de los microdatos de la Encuesta del
Estudio Base para la Caracterización de la dependencia 2018. Los escenarios se
basaron en la experiencia internacional que respalda teorías de expansión,
equilibrio dinámico y compresión de la morbilidad.
En
un tercer paso, se definió la cobertura de los servicios de la oferta del
sistema. Los servicios evaluados son aquellos considerados en el Modelo Base y
en sus posibles expansiones.
La
cobertura queda determinada por estas expansiones de servicios. El Modelo Base
estableció un nivel de cobertura similar al promedio internacional y los
escenarios alternativos, se configuraron de acuerdo con la variabilidad de este
promedio.
En
el cuarto paso, se estimaron los costos unitarios de cada servicio. Se
utilizaron costos construidos a través de la valoración de cada componente del
servicio (infraestructura, salarios, etc.), así como precios finales de mercado
o públicos. La combinación de ambos métodos entregó un margen acotado de valores.
Los
escenarios se basaron en distintas evoluciones de índices de costes como son
salarios y productividad.
En
el quinto paso, se agregaron precios y cantidades de personas usuarias y se
proyectó la demanda y el costo de atención total. Los resultados se cuantificaron
en millones de colones anuales reales, a precios de 2018, en dólares
estadounidenses y en porcentaje del Producto Interno Bruto (PIB). Este
resultado se valoró en tres escenarios: uno basado en el crecimiento histórico
de la economía costarricense, y otros dos con alternativas de mayor y menor
crecimiento.
Por
último, en un sexto paso, se analizaron algunas cuestiones relativas a
financiamiento.
En
concreto, se evaluó una aproximación al costo neto del sistema para las arcas
públicas, considerando que algunas prestaciones que ya otorga el Consejo
Nacional de la Persona Adulta Mayor (CONAPAM) y el Consejo Nacional de Personas
con Discapacidad (CONAPDIS), pueden estar siendo percibidos por personas con
dependencia. Asimismo, se apuntaron algunas cuestiones claves, referidas a
posibles políticas de copagos.
Dotación
en horas para el servicio de asistencia domiciliaria
La
duración del servicio depende de las necesidades de las personas usuarias, y
ello está directamente vinculado a la severidad de la dependencia. En el caso
del Modelo Base, de acuerdo con lo expuesto anteriormente, éste está
constituido por personas en el nivel más grave de severidad.
Así,
un primer parámetro es el propio modelo uruguayo. Este considera un servicio de
atención domiciliara para severos de 20 horas semanales; 80 horas mensuales.
Un
segundo parámetro es el número de horas de atención en el modelo español,
establecido por norma legal (Decreto Ley 20/2012), de acuerdo con severidad. En
el Grado III (Gran Dependiente), el rango de horas de atención es de 46 a 76
horas mensuales; 11,5 a 17,5 horas semanales.
Aunque
este parámetro es menor que en el modelo uruguayo, cabe considerar que el
sistema español cuenta con un 13,2% de personas usuarios recibiendo atención en
residencias, lo que equivale a cerca del 49% de las personas dependientes más
graves. Es decir, la atención domiciliaria está diseñada para los menos graves
entre los graves. Algo que no ocurre en el modelo de Uruguay, en el que la
atención domiciliaria, al menos en un inicio, viene a sustituir la demanda de
atención residencial. En el caso francés, los últimos datos disponibles
entregaban, en el grado más severo (GIR1), una utilización promedio de 73 horas
mensuales (18,75 horas semanales) y de 59 horas (14,75 horas semanales) para el
siguiente nivel de severidad (GIR 2). Cabe destacar, no obstante, que al igual
que el modelo español, este modelo incluye atención institucional para los más
severos, que favorece a más de medio millón de personas; el 41% de los
receptores de servicios a la dependencia (APA).
De
esta forma, las estimaciones de costo del Modelo Base de Costa Rica se hacen
considerando un tipo de atención domiciliaria de 80 horas mensuales, dirigida a
las personas dependientes graves.
Resumen
de los principales escenarios
El
MB ya implementado, parte con un costo total de 135.607 millones de colones
(USD235 millones) y debido principalmente al incremento proyectado del número
de personas mayores, este crecerá a una tasa aproximada del 2,19% anual hasta
2050, alcanzando los 325.948 millones de colones ese año (USD 564,9 millones).
Una
cifra que, en términos del PIB, es descendente en cualquiera de los escenarios
de crecimiento económico evaluados.
En
cuanto a las sensibilizaciones de los principales parámetros, los resultados de
costos no entregan grandes fluctuaciones en los escenarios demográficos. En el
más caro, excede un 7% del MB original de 2050 (Gráfico A2).
Más
relevantes son los resultados de las sensibilizaciones de prevalencias y
coberturas. En ambos casos, los escenarios más pesimistas entregan un aumento
del costo del 46% y 63% sobre el MB en 2050, respectivamente. Aunque también,
una posible reducción de hasta el 33%, si la evolución de los factores es
positiva.
No
obstante, como se ha señalado, el principal factor de análisis corresponde a la
evolución de los costos unitarios. Si la expansión del modelo presiona los
costos al alza, en términos reales, los recursos necesarios en 2050 pueden
exceder entre un 74% y 180% el MB proyectado originalmente.
En
términos positivos, se puede señalar que la mayor parte de las simulaciones
sitúa el costo del MB por debajo del 0,5% del PIB en 2050.
Lo
que resulta en un indicador moderado de financiamiento, considerando que estos
sistemas suelen superar el 0,75% del PIB en los países de ingreso medio y alto
y se espera que, en las próximas décadas, supere el 1% en la mayoría de ellos.
Valoración
de escenarios múltiples
Una
última cuestión analizada en estas proyecciones fue la solicitud de evaluar la
interacción de las principales variables, de forma simultánea. Así, se obtuvo
una matriz de 81 escenarios que combinan tres posibles evoluciones de
prevalencias, tres de cobertura y tres de costos. Todos valorados en contextos
de crecimiento económico medio, bajo y alto. Como es lógico, los resultados de
estas simulaciones conjuntas amplían el rango de costos estimados del sistema,
desde valores del 0,15% del PIB hasta 2,95% del PIB (Tabla A2).
Gráfico
A1. Horas de atención domiciliaria por semana para personas dependientes.
Francia,
España, Uruguay y estimación propuesta para Costa Rica en Modelo Base

Gráfico
A2. Costos totales en todos los escenarios sensibilizados, en proporción al costo
del
Modelo Base. Base 100 = MB en 2050. Costa Rica

El
rango menor viene determinado en un caso de reducción de la cobertura, con
costos reales unitarios constantes, reducción de las prevalencias (compresión)
y alto crecimiento económico. Por el contrario, el rango mayor estaría dado por
un aumento de la cobertura del sistema, alta presión de costos unitarios,
aumento de las prevalencias (expansión) y bajo crecimiento económico.
De
forma general, se aprecia que en 32 de los 81 escenarios resultantes para 2050,
el costo del sistema se ubica en un rango de 1 a 2 veces el porcentaje del PIB
en 2018. Esto es, entre 0,48% y 0,96% del PIB de 2050. Además, en otros 27
escenarios cae por debajo del umbral menor. Finalmente, en 22 escenarios podría
superar el 1% del PIB y solo en cuatro, el 2% del PIB de 2050.
Financiamiento
Existen
dos grandes mecanismos de financiación: ex-ante y ex-post. En la revisión de
casos internacionales se comprobó que la mayor parte del financiamiento
descansa en dos componentes: Ingresos de la Seguridad Social (SS) y recaudación
tributaria general. En el primer caso, los recursos se extraen desde el
presupuesto común aportado para la Seguridad Social, que pagan personas
trabajadoras y empleadoras sobre las planillas o bien sobre cotizaciones
obligatorias destinadas al financiamiento de este sistema, como ocurre en
Alemania o Austria. La otra opción utilizada es la financiación a través de los
recursos generados con la recaudación tributaria general.
Tal
es el caso de Noruega, Dinamarca, Suecia y en menor medida, España.
En
ambas opciones, la disponibilidad de recursos para la implementación de un
sistema de este tipo se logra por dos caminos no excluyentes:
a
Crecimiento
de la actividad económica y del mercado de trabajo.
b
Aumento
de la carga tributaria o las cotizaciones.
En
el primer caso, una mayor tasa de actividad económica genera mayor recaudación
tributaria, manteniendo constantes las tasas impositivas. Asimismo, mayor
actividad en el mercado laboral formal, siempre que produzca un incremento de
la masa salarial, aumenta los ingresos de la Seguridad Social, manteniendo
constante las tasas de cotización.


La
otra opción, con mayor complejidad política, es la creación o aumento de tributos
destinados a financiar directamente los cuidados a la dependencia. La decisión
no es neutral y el tipo de mecanismo tributario, determinará quién financia el
sistema. El análisis de las fuentes de recursos es amplio, pero específico para
cada país. No existen recetas homogéneas, puesto que las estructuras de
recaudación y factibilidades políticas cambian según contexto. Así lo
demuestran los trabajos realizados sobre Espacio Fiscal para Salud de Heller
(2006), Tandon y Cashin (2010) y Matus- López y Cid (2018).
Para
la Política Nacional de Cuidados 2021-2031, se han abordado tres asuntos
particularmente relevantes de cara a la puesta en marcha de un sistema de este
tipo en Costa Rica: la temporalización del gasto, la financiación sumergida o
coste neto y posibles políticas de copagos.
Temporalización
de financiación bruta
En
los análisis de costos llevados a cabo, se eligió el 2018 como año base. Esto
no implica que el MB esté desarrollado en dicho año, sino que los valores están
calculados como si este fuera el año cero. Así, la implementación al horizonte
señalado como 2050 es un período de 32 años de desarrollo de este MB.
En
este sentido, para realizar un ejercicio se utilizó un período similar al caso
español. Vale decir, un margen de cinco años con priorización de la atención
domiciliaria de graves y un rápido despliegue de teleasistencia.
Asimismo,
se proyectó una cobertura incremental de 20% de cupos para residentes actuales,
hasta alcanzar, en el quinto año, la cobertura de todos ellos. A partir de
entonces, se supuso un crecimiento paulatino de plazas nuevas a una tasa del
10% de la meta de atención residencial (20% de las personas dependientes más
graves). Por último, las plazas de centros de día se incorporarían a partir del
segundo año.
Como
resultado, los recursos demandarían lo presupuestado en el MB (2018) durante el
5to año. El primer año, requeriría un 11% del costo de ese escenario. Es decir,
unos 15.289 millones de colones, aumentando a 31.964 millonesel segundo año y
64.306 millones el tercer año (Gráfico A3).
En
definitiva, la implementación gradual permite regular la obtención de recursos
económicos para su desarrollo. Sin embargo, la extensión de este período estará
condicionado por las fuentes de espacio fiscal que decidan utilizarse. Una
cuestión que merece una discusión política, social y técnica más profunda.
Posibles
recursos incurridos
Otra
cuestión por considerar es que al menos dos instituciones105, como son CONAPAM
y CONAPDIS, costean servicios de cuidados y apoyos en domicilio, centros
diurnos, y residenciales en la actualidad, y que parte de las personas usuarias
podrían ser personas dependientes (al no tener baremo homogéneo que mida la
dependencia, no es posible saber el porcentaje de la oferta que llega a esta
población).
105 Estos servicios
existentes se financian con recursos provenientes de la recaudación fiscal por
la vía de los impuestos generales (como la Ley de Cigarrillos y Licores),
impuestos al salario y otras aportaciones como los recursos de la Junta de Protección
Social que reinvierte los excedentes de la lotería entre distintos programas
que tienen por objeto financiar las OBS que brindan servicios a las poblaciones
proxis a la dependencia (Medellín et al., 2019).
Al
no disponer de una valoración de estas poblaciones, en términos de necesidad de
apoyo de otra persona para realizar ABVD, se ha aplicado, de forma
conservadora, tres posibles escenarios. El primero es que la población de estos
grupos tenga la misma prevalencia por edad que la población general. Algo muy
conservador ya que se estima que la dependencia es mayor entre quienes ya
reciben servicios. Un segundo escenario es que la tasa de prevalencia sea el
doble en esta población y la tercera, que la prevalencia en estos grupos sea
cuatro veces mayor que la población general.
En
primer lugar, se espera que parte importante de las actuales transferencias de
CONAPAM estén relacionadas con la dependencia.
Esto,
porque el perfil de edad de las personas usuarias de esta institución está
completamente relacionado con los de las personas dependientes. Al aplicar las
prevalencias bajo los supuestos anteriores, se tiene que, de los casi 20 mil
millones
de colones en transferencias por ser vicios, entre 13% y 52% podrían estar
siendo recibidas por personas dependientes106. Esto es, entre 2.541 y 10.167
millones de colones.
En
el caso de CONAPDIS, los resultados son significativamente menores. La
institución tiene un gasto en servicios que podrían estar relacionados con la
dependencia, equivalente a aproximadamente 5.140 millones de colones en
2018107. No obstante, los receptores directos de estas prestaciones son
personas relativamente jóvenes. Menos del 4% del total de las personas
prestatarias tiene 65 o más años.
106 Se consideraron los
siguientes servicios de transferencia directas: Hogar, Centro Diurno, Atención
Domiciliar y Comunitaria y Modalidad Abandono.
107 Se consideraron los
siguientes servicios de transferencia directas: Familia Solidaria, Hogar
conyugal, Hogar grupal, Hogar independiente, Hogar Multifamiliar, Hogar
unipersonal, Institución residencial, Residencia privada y Otros.
Gráfico
A3. Simulación de costos de una implementación gradual del Modelo Base.
En
millones de colones de 2018

Así,
al aplicar las prevalencias antes señaladas, se obtiene como resultado que, los
recursos que actualmente pueden estar recibiendo personas con dependencia, por
parte de CONAPDIS, se sitúan entre 139,5 y 557,9 millones de colones. En
resumen, sumando ambos recursos, se tiene que, aproximadamente, es probable que
ya se incurre en un gasto por dependencia de entre 2.680,3 y 10.725 millones de
colones, que representa en promedio 43,8% del presupuesto de implementación del
primer año y 5% de los recursos necesarios para la implementación completa del
MB, según evidencia con claridad el gráfico anterior.
Ingresos
de copagos
La
discusión a favor o en contra de una política de copagos sigue vigente en la
actualidad. No existen conclusiones acerca de esto y descansa mayormente en la
necesidad de recaudar recursos y en las preferencias sociales y políticas de
cada país.
En
los modelos más generosos, como son los nórdicos, el copago es prácticamente
inexistente y la financiación se basa, principalmente, en impuestos generales y
Seguridad Social, pero en otros, como el francés, el uruguayo o el español, sí
se consideran los ingresos de las personas usuarias, e incluso de sus parejas o
familias, como parte de la financiación de los servicios.
Una
propuesta posible de evaluar sería la siguiente:
a
Para
todos los servicios no residenciales:
Establecer
la tarifa sujeta a copago en función del ingreso individual o per cápita
familiar, como sigue:
i.
Las personas con ingresos per cápita por debajo del umbral de pobreza, están
exentos de pagar.
ii.
Las personas que superan este umbral sólo pagan con respecto a la parte del
ingreso que supera este umbral básico.
b
Para
los servicios residenciales: Establecer una tarifa máxima que corresponda a un
porcentaje del ingreso individual o per cápita del hogar.
La
evidencia internacional muestra que la recaudación por copagos podría ir,
cuando existe este mecanismo, desde un 8% del costo, que es el caso de los
Países Bajos antes de la última reforma de 2015, hasta 20% que es la estimación
que la Asociación Estatal de Directores y Gerentes de Servicios Sociales
realiza para España (AEDGSS,2018). En este rango se encuentran las estimaciones
de Japón, con un 10% de coste de los servicios de base domiciliaria y Uruguay,
que en su último informe arroja una tasa efectiva de copagos del 13%.
En
cuanto a este último caso, el sistema estableció una estructura de copagos de
cuatro escalones: sin subsidios, con un subsidio del 67%, con un subsidio del
33% y completamente subsidiado. Los últimos datos disponibles mostraban que el
90% de las personas usuarias se encontraban en estos últimos dos tramos.
Por
ello la tasa efectiva se situaba en el 13%.
No
obstante, además hay que considerar dos circunstancias de contexto. La primera,
es que el modelo uruguayo aún está en desarrollo y estas características pueden
estar sesgadas por el perfil de las primeras personas usuarias, que ascienden a
poco más de dos mil. Vale decir que quienes primero han accedido a los
servicios no son los más pobres, sino las personas más informadas. Por lo que
cabría esperar menor tasa de copago de las nuevas personas usuarias. La segunda
circunstancia es que estos datos solo se refieren a los servicios de asistencia
personal (atención domiciliaria), puesto que la atención residencial y los
centros de día no estaban aún en funcionamiento.
